真空辅助微创旋切术在乳腺良性肿物治疗中的应用效果与安全性
2022-10-20吴桂蓉
吴桂蓉,罗 琼
(东莞市清溪医院外一科,广东 东莞 523660)
乳腺良性肿物多以乳腺疼痛、肿胀等为主要临床表现,同时伴有乳头回缩、乳头溢液等症状,给患者生理、心理均造成不良影响。虽然乳腺良性肿物属于良性病变,但仍存在癌变可能,临床多主张进行手术切除。传统开放手术切口长、创伤大,术后容易留瘢痕,对乳房外观影响较明显,会加重患者心理负担,已无法满足现阶段患者需求[1]。随着医疗技术的不断发展,微创手术在临床的运用越发广泛,真空辅助微创旋切术是在超声引导下利用真空抽吸和旋切结合进行乳腺肿物切除,具有切口小、定位精确、对乳房外观影响小等优势,使得乳腺疾病微创化得以进一步发展[2]。基于此,本研究旨在探讨真空辅助微创旋切术对乳腺良性肿物患者免疫指标、应激反应及炎症因子水平的影响与安全性,现报道如下。
1 资料与方法
1.1一般资料回顾性分析2020年5月至2021年10月东莞市清溪医院收治的120例乳腺良性肿物患者的临床资料,按手术方法不同分为A组(60例)和B组(60例)。A组患者年龄21~53岁,平均(38.10±4.53)岁;病程5~19个月,平均(12.48±2.64)个月;肿物直径14~30 mm,平均(18.70±2.78) mm;病理类型:导管内乳头状瘤18例,纤维腺瘤27例,囊性增生症15例。B组患者年龄22~54岁,平均(37.93±4.46)岁;病程4~18个月,平均(12.30±2.25)个月;肿物直径13~25 mm,平均(18.93±2.47) mm;病理类型:导管内乳头状瘤19例,纤维腺瘤28例,囊性增生症13例。两组患者一般资料经比较,差异无统计学意义(P>0.05),组间可比。纳入标准:符合《中华妇产科学(第3版)》[3]中诊断标准者;经乳腺钼钯X线、B超检查结合病理活检确诊者;均接受手术治疗者等。排除标准:妊娠、哺乳期及隆胸女性;合并糖尿病、高血压患者;伴有凝血功能障碍者;精神异常者等。研究经院内医学伦理委员会批准。
1.2手术方法A组患者采取传统手术治疗:患者仰卧,医生行乳腺触诊,B超确定病灶位置并作好标记,明确肿物数量,消毒铺巾后以5 mL 2%盐酸利卡多因注射液(上海朝晖药业有限公司,国药准字H31021071,规格:20 mL∶0.4 g)局部麻醉;术者在对应肿物表面沿着乳晕边缘切皮,参照肿物距离与位置选择合适放射状或弧形切口,长度10~20 mm;将皮肤逐层切开,分离乳腺肿物与周围腺体及正常组织,切除肿物;术中确认无残留,充分止血,据术中情况决定是否放置引流管,缝合关闭切口后加压包扎。B组患者采取真空辅助微创旋切术:选用乳腺微创旋切系统(乳房活检系统) SCM23(上海聚慕医疗器械有限公司,型号:Mammotome EX/SCM23),患者仰卧,超声引导下确定肿物位置、大小及数量并作标记;依据肿块情况设计穿刺点,消毒铺巾,麻醉方法与麻醉药物使用剂量与A组一致,B超引导下将微创旋切针与胸壁成30°进针,通过腺体或后间隙为入路伸至肿物下方,并使其凹槽紧贴肿物底部,设置旋切刀设备控制面板,选取样模式,然后确认负压并将肿物吸入刀槽内,进行反复多次抽吸旋切,直到肿块被完全旋切干净;最后通过负压吸引,将旋切物吸出体外,吸净创腔内积血,退针。B超确认无残留,吸净瘀血,压迫5~10 min止血,无需放置引流管,对合切口后绷带加压包扎。两组均观察至出院。
1.3观察指标①记录两组患者手术时间、术中出血量、切口长度、切口愈合时间、瘢痕长度并进行比较。②术后24 h疼痛程度:术后24 h使用视觉模拟疼痛量表(VAS)[4]评估,由患者主观评价,在10 cm长尺上标出反映自身疼痛的位置,0~10 cm对应0~10分,0分为无痛、1~3分为轻度疼痛、4~6分为中度疼痛、7~10分为重度疼痛。③免疫功能:采集两组患者术前、术后24 h 5 mL空腹静脉血,以流式细胞仪(贝克曼库尔特公司,型号:Epics XL)检测CD4+、CD8+百分比,计算CD4+/CD8+比值。④应激反应指标:血液采集方法同③,离心(3 000 r/min,10 min),取血清,用酶联免疫吸附法测定血清皮质醇(Cor)、去甲肾上腺素(NE)及肾上腺素(E)水平。⑤炎症因子:血液采集、血清制备方法同④,用酶联免疫吸附法测定血清肿瘤坏死因子 -α(TNF-α)、C- 反应蛋白(CRP)及白细胞介素 -6(IL-6)水平。⑥并发症发生率:比较两组患者术后切口感染、乳房畸形、患侧肿痛、皮下瘀斑的发生情况。
1.4统计学方法采用SPSS 20.0统计学软件分析数据,计数资料以[ 例(%)]表示,行χ2检验,等级资料采用非参数秩和检验;计量资料均经K-S法检验符合正态分布,以(±s)表示,行t检验。以P<0.05为差异有统计学意义。
2 结果
2.1两组患者手术相关指标比较B组患者手术时间、切口长度、切口愈合时间、瘢痕长度均较A组显著缩短,术中出血量显著减少,差异均有统计学意义(均P<0.05),见表1。
表1 两组患者手术相关指标比较( ±s)

表1 两组患者手术相关指标比较( ±s)
组别 例数 手术时间(min) 术中出血量(mL) 切口长度(mm) 切口愈合时间(d) 瘢痕长度(mm)A组 60 36.79±5.98 21.13±4.66 15.64±3.76 5.77±1.15 5.52±1.03 B组 60 18.62±3.05 10.74±2.41 3.27±0.42 2.03±0.39 2.85±0.49 t值 20.966 15.340 25.326 23.857 18.132 P值 <0.05 <0.05 <0.05 <0.05 <0.05
2.2两组患者术后疼痛程度比较术后24 h B组患者疼痛程度显著轻于A组,差异有统计学意义(P<0.05),见表2。

表2 两组患者术后疼痛程度比较[ 例(%)]
2.3两组患者免疫功能指标比较术后24 h A组患者CD4+百分比、CD4+/CD8+比值较术前均显著降低,而B组显著高于A组,差异均有统计学意义(均P<0.05);B组患者CD4+百分比、CD4+/CD8+比值组内比较,以及两组患者CD8+百分比组内和组间比较,差异均无统计学意义(均P>0.05),见表3。
表3 两组患者免疫功能指标比较( ±s)

表3 两组患者免疫功能指标比较( ±s)
注:与术前比,*P<0.05。
组别 例数 CD4+(%) CD8+(%) CD4+/CD8+术前 术后24 h 术前 术后24 h 术前 术后24 h A组 60 37.35±3.10 32.24±4.03* 25.78±3.69 26.89±2.58 1.39±0.45 1.17±0.20*B组 60 38.10±4.18 37.21±3.12 26.02±3.42 26.37±2.87 1.47±0.37 1.44±0.31 t值 1.116 7.554 0.370 1.044 1.064 5.669 P值 >0.05 <0.05 >0.05 >0.05 >0.05 <0.05
2.4两组患者应激反应指标比较术后24 h两组患者血清Cor、NE、E较术前显著升高,而B组显著低于A组,差异均有统计学意义(均P<0.05),见表4。
表4 两组患者应激反应指标比较( ±s)
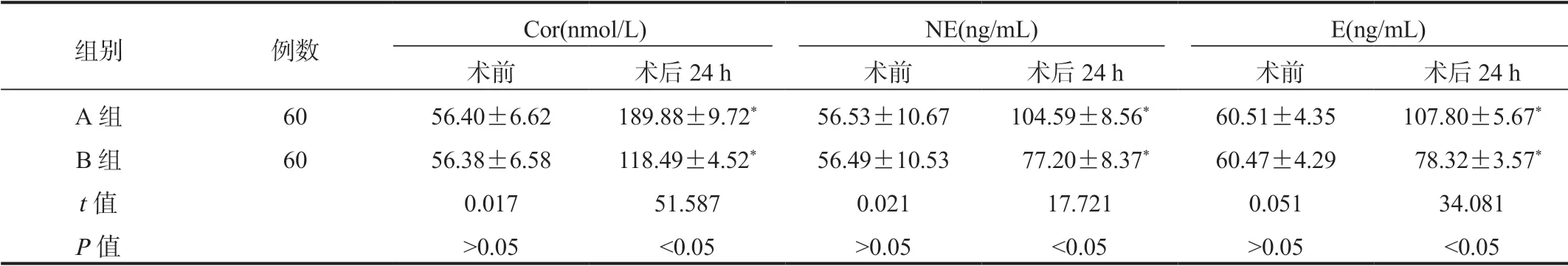
表4 两组患者应激反应指标比较( ±s)
注:与术前比,*P<0.05。Cor:皮质醇;NE:去甲肾上腺素;E:肾上腺素。
组别 例数 Cor(nmol/L) NE(ng/mL) E(ng/mL)术前 术后24 h 术前 术后24 h 术前 术后24 h A组 60 56.40±6.62 189.88±9.72* 56.53±10.67 104.59±8.56* 60.51±4.35 107.80±5.67*B组 60 56.38±6.58 118.49±4.52* 56.49±10.53 77.20±8.37* 60.47±4.29 78.32±3.57*t值 0.017 51.587 0.021 17.721 0.051 34.081 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.5两组患者炎症因子水平比较术后24 h两组患者血清TNF-α、CRP、IL-6较术前均显著升高,而B组显著低于A组,差异均有统计学意义(均P<0.05),见表5。
表5 两组患者炎症因子水平比较( ±s)
注:与术前比,*P<0.05。TNF-α:肿瘤坏死因子 -α;CRP:C- 反应蛋白;IL-6:白细胞介素 -6。
组别 例数 TNF-α(μg/L) CRP(mg/L) IL-6(ng/L)术前 术后24 h 术前 术后24 h 术前 术后24 h A组 60 13.42±2.82 19.65±3.22* 8.53±1.92 12.62±2.50* 8.71±1.63 13.03±2.57*B组 60 12.73±2.77 14.48±3.01* 8.49±1.77 9.46±1.80* 8.66±1.58 9.92±1.76*t值 1.352 9.085 0.119 7.946 0.171 7.734 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.6两组患者并发症发生率比较B组患者并发症总发生率较A组显著下降,差异有统计学意义(P<0.05),见表6。
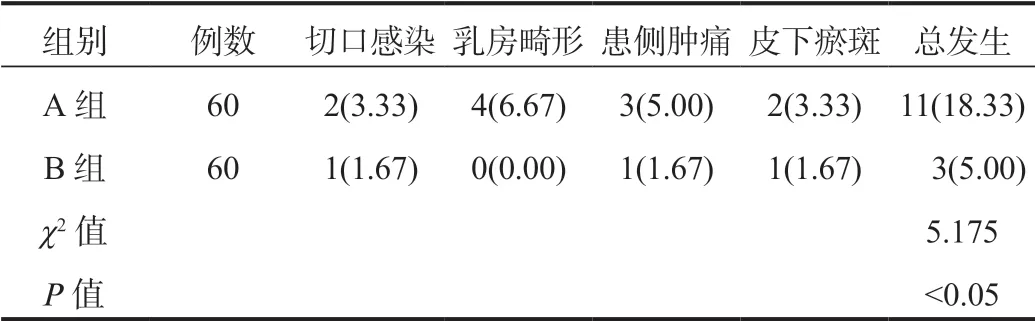
表6 两组患者并发症发生率比较[ 例(%)]
3 讨论
乳腺良性肿物属于临床常见病,其发生主要与内分泌失调、饮食不健康、精神压力大等多种因素有关,早期对患者无明显影响,但其为乳腺癌病变的高危因素之一。大部分乳腺良性肿物患者需采取手术切除,既往临床多经乳晕旁切开手术治疗乳腺良性肿物,可完整切除肿物,但该术式是一种开放式手术,手术时间相对长,术中出血量多,且术后并发症发生风险较高,不利于患者的术后恢复;同时开放式手术容易在乳腺表面留下瘢痕,被切开的腺体、皮下组织等愈合过程中有硬块形成,会给患者造成不同程度心理压力,临床应用受到一定限制[5]。
真空辅助微创旋切术是用于乳腺活检、病灶切除治疗的新型微创旋切装置,在B超的引导下利用真空泵产生负压将乳房肿物抽吸至真空槽内,然后进行连续旋切,有效缩短手术时间;真空辅助微创旋切术中还能根据情况补充麻醉药物,满足镇痛需求,并可灵活调节旋切刀,对可疑细小病灶进行更加精细的切割,避免误切其他正常皮肤组织,进而减少术中出血量,降低并发症发生风险,有利于术后尽早恢复[6-7]。此外,真空辅助微创旋切术术中仅需作3~4 mm的切口即可,术后愈合时间短,且瘢痕小,满足女性对乳房的外观追求。真空辅助微创旋切术整个过程中是在双套管封闭的状态下实施,不会与外界接触,可降低感染风险,利于患者术后恢复[8]。上述研究中,B组患者手术相关指标均显著优于A组,术后24 h疼痛程度显著轻于A组,并发症总发生率显著低于A组,提示真空辅助微创旋切术治疗乳腺良性肿物可获得更为理想的治疗效果,具有定位准确、创伤小、瘢痕小等优势,可有效缓解患者术后疼痛,且并发症少。
围术期患者大多伴有一系列复杂的内环境改变,手术创伤越大,应激反应越强烈,从而引发免疫抑制,提高围术期感染概率;此外,手术影响免疫系统,亦会导致不同程度应激反应[9]。本研究结果显示,术后24 h B组患者CD4+百分比、CD4+/CD8+比值均显著高于A组,血清Cor、NE、E水平均显著低于A组,提示真空辅助微创旋切术治疗乳腺良性肿物,患者术后应激反应较小,且未增加对免疫功能的抑制。究其原因在于,传统开放式手术对患者机体创伤大,术后恢复慢,且具有较高的感染风险,而患者一旦发生感染、炎症或组织损伤时,机体的免疫系统就会被激活,同时释放大量应激因子,加重手术创伤,并导致机体免疫力持续降低,延长术后恢复时间;而真空辅助微创旋切术对于患者机体创伤轻微,手术时间短,且术中出血量少,患者术后感染风险较低,因此应激反应较小,对于机体免疫功能影响较小,利于患者术后康复[10]。
患者手术过程中易发生感染,一旦发生感染、组织损伤等,自身免疫系统将被激活,大量炎症因子被释放,TNF-α、IL-6水平升高,炎症反应加重,从而损伤细胞与组织。CRP作为急性时相反应蛋白,其水平高低与手术损伤程度呈正相关,水平越高,提示患者炎症水平越高,手术损伤越大[11]。真空辅助微创旋切术中运用旋切刀和真空抽吸泵进行旋切和抽吸,快速切除病灶组织,并及时将积血抽吸,降低术中感染概率,从而降低术后炎症反应[12]。上述研究中,术后24 h B组患者血清TNF-α、CRP、IL-6显著低于A组,提示真空辅助微创旋切术在乳腺良性肿物治疗中对患者造成创伤较小,可有效减轻术后炎症反应,促进术后恢复。
综上,与传统手术比较,真空辅助微创旋切术治疗乳腺良性肿物效果确切,具有手术时间短、创伤小、术中出血量少、术后疼痛轻等优势,且对患者免疫功能影响较小,可有效减轻机体应激与炎症反应,促进机体恢复,安全性高,值得临床推广应用。
