妊娠期糖尿病患者血清GLP-1及胎盘组织中IGF-1R与新生儿结局的关系
2022-10-08杨美芳
邵 婕,杨美芳,张 秀
(南京医科大学附属江苏盛泽医院产科,江苏 苏州 215000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期孕妇较为常见的代谢紊乱疾病,是指患者首次检测到血糖异常情况的一种病种,对于全球女性而言,该病已是严重危害女性健康的问题,事关母婴身心健康和生命安全[1-2]。全球范围中,有14%~16%女性在妊娠时期会出现GDM,这与母体并发症和新生儿并发症具有直接关系,如妊娠期合并症及并发症发病率增加、手术产、难产增加、产后若干年发展为2型糖尿病、肥胖、心血管疾病等代谢相关疾病,而新生儿可能出现巨大儿、新生儿低血糖、新生儿呼吸窘迫综合征、产伤、及青春期、成年期代谢性疾病发生增加等,影响母婴身心健康[3-4]。临床中,应用胰高血糖素样肽1(glucagon-like peptide-1,GLP-1) 类似物是近几年最为有效的新型抗糖尿病药物,用于维持正常耐糖。GLP-1在人体中是一种肠促胰岛素激素,主要是由肠道L细胞分泌,但是在人体中较为有限,而GDM患者血清中GLP-1分泌缺陷,可能促进GDM的发病。现报告如下。
1 资料与方法
1.1一般资料 收集2019年2月—2020年11月在我院产检和孕足月分娩单胎妊娠孕妇,在妊娠24~28周进行75 g口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)检查,将其分为GDM组和非GDM组,两组拟收集的样本量均为200例。 400例患者中,孕周平均为(25.98±4.00)周,平均年龄为(30.98±4.99)岁,平均体重指数(body mass index,BMI)为25.13±2.34。
纳入标准:①单胎妊娠;②孕24~28周行75 g OGTT检查;③足月分娩。
排除标准:①多胎妊娠;②妊娠前存在高血压、心肝肾疾病等严重慢性疾病;③妊娠前存在1型糖尿病或2型糖尿病;④妊娠前存在系统红斑狼疮等自身免疫性疾病;⑤妊娠前存在甲状腺功能亢进等内分泌代谢性疾病者;⑥早产;⑦合并恶性肿瘤者。
本研究经医院医学伦理委员审批通过,患者及其家属知情同意。
GDM诊断参照《中国妊娠合并糖尿病诊治指南(2014)》[5]诊断标准:妊娠24~28周行75 g OGTT检查,于服糖前及服糖后1、2 h分别抽取静脉血 进行血糖监测,分为空腹血糖(fasting plasma glucose,FPG),服糖后1 h血糖(1 h fasting plasma glucose after taking sugar,FPG1)和服糖后2 h血糖(2 h fasting plasma glucose after taking sugar,FPG2)。为3项血糖值应分别低于5.1、10.0、8.5 mmol/L。任何一项血糖值达到或超过上述标准即诊断为GDM。
1.2观察指标 比较两组孕前BMI、年龄、孕周、FPG、FPG1、FPG2、胰岛素样生长因子 1 受体(insulin 1ike growth factor 1 receptor,IGF-1R)、糖化血红蛋白(glycosylated hemoglobin,HbA1c)、血清GLP-1情况。孕妇禁食 8~12 h 后于空腹状态下抽取静脉血,后行 75 g OGTT 试验,分别于服用前、服用后 1、2 h 抽取静脉血。采用迈瑞 H50 糖化血红蛋白分析仪检测HbA1c。采用利用酶联免疫分析试剂盒检测GLP-1。胎盘娩出后 10 min 内,快速于近脐根部胎盘母体面中央(尽量避开坏死、钙化、出血等坏死组织)取用2 份体积约 1 cm3的绒毛组织,用已灭菌的生理盐水将其反复冲洗,清除血液,放入 1.5 mL EP管 ,做好标识,置于液氮保存,用酶联免疫吸附测定(enzyme-linked immunosorbent assay,ELISA) 法检测IGF-1R。
1.3统计学方法 应用SPSS 25.0统计软件分析数据。计量资料组间比较采用独立样本t检验。计数资料比较采用χ2检验。相关性采用Pearson相关性分析,根据|r|>0.95 存在显著性相关;|r|≥0.8高度相关;0.5≤|r|<0.8中度相关;0.3≤|r|<0.5低度相关;|r|<0.3关系极弱。影响关系采用二元Logisitc回归分析。P<0.05为差异有统计学意义。
2 结 果
2.1基线比较 两组患者于孕前BMI、FPG、FPG1、FPG2、IGF-1R、HbA1c、血清GLP-1有差异有统计学意义(P<0.05),但是在年龄、孕周差异无统计学意义(P>0.05)。见表1。
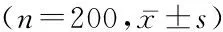
表1 基线比较Table 1 Baseline comparison
2.2妊娠不良结局情况 GDM组不良新生儿结局50例,占比为25.0%,分别为早产儿20例、LGA肾病5例、巨大儿15例、发育迟缓5例、足月低出生体重儿5例,其中发生低血糖35例,呼吸窘迫综合征30例;非GDM组不良新生儿结局10例,占比为5%,分别为巨大儿5例,早产儿3例,足月低出生体重儿2例,差异有统计学意义(χ2=31.373,P<0.001)。
2.3GLP-1、IGF-1R与不良新生儿结局关系探究 以单一关系分别探究GLP-1、IGF-1R与不良新生儿结局(不良新生儿结局=1,良好新生儿结局=0),其中,GLP-1与不良新生儿结局有负向影响关系,系数为-0.141,OR值为0.869(95%CI:0.821~0.919),差异有统计学意义(P<0.001);IGF与不良新生儿结局有正向影响关系,系数为0.745,OR值为2.107(95%CI:1.214~3.656),差异有统计学意义(P=0.008)。见表2~3。

表2 GLP-1与不良新生儿结局Table 2 GLP-1 and adverse neonatal outcomes

表3 IGF-1R与不良新生儿结局Table 3 IGF-1R and adverse neonatal outcomes
以不良新生儿结局(不良新生儿结局=1,良好新生儿结局=0)作为因变量,以年龄、孕前BMI、FPG、FPG1、FPG2、IGF-1R、HbA1c、孕周、血清GLP-1、组别(GDM患者=1,非GDM患者=0)作为自变量,纳入到输入式二元Logistic回归分析当中,得到模型系数的Omnibus 检验χ2为47.246,表示模型成立,差异有统计学意义(P<0.001),霍斯默-莱梅肖检验χ2为2.564,P值为0.959,表示每个指标充分纳入其中,纳入概率高达95.9%,属于大概率事件。多因素回归中,得到影响不良新生儿结局的独立危险因素是GDM和IGF-1R。见表4。
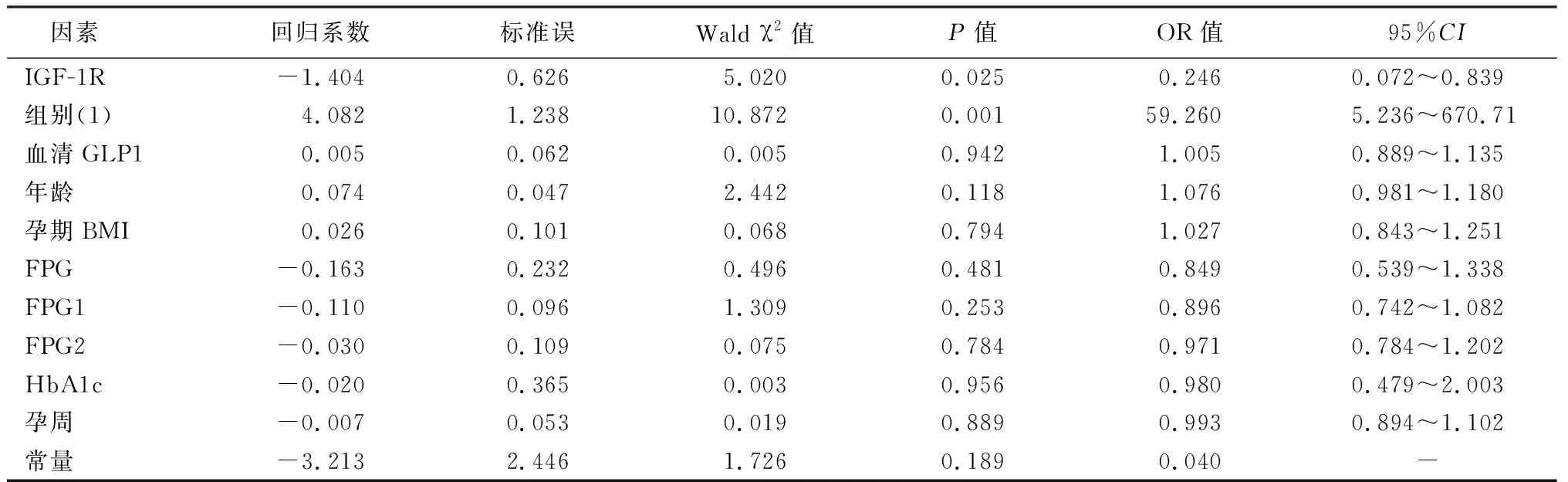
表4 不良新生儿结局多因素回归Table 4 Multivariate regression of adverse neonatal outcomes
2.4GLP-1、IGF-1R的相关性 GLP-1、IGF-1R呈负相关关系(r=-0.478,P<0.05)。
3 讨 论
GDM属于一种妊娠特发疾病,美国糖尿病协会将其定义为妊娠中期或者晚期首次出现糖尿病,但非明显的糖尿病,该种病症可通过饮食治疗或者应用胰岛素加以治疗,使患者血糖恢复正常范围当中[6-7]。GDM是诱发母婴并发症的一大因素,影响母婴妊娠结局。Lewandowska等[8]研究指出,母亲肥胖、糖尿病家族史、年龄较大、GDM、生育史等均会导致GDM的发生,这表明GDM生理病理是由多种因素导致的,符合健康与疾病的发展起源理论。为此,尽早识别GDM风险,有助于早期进行干预,减少不良的母婴并发症。从本研究结果来看,正常孕妇与GDM在BMI、血糖明显存在差异。这是因为孕期女性摄取食物增加,以维持胎儿营养供应,为此,孕妇体重会随之增加,但是对于GDM患者而言,其BMI要高于正常孕妇,可能与血糖代谢迟缓、营养消化不良等相关,导致大量脂肪、能量在机体内留存。相关研究也持相同观点,认为孕期营养不良、不合理增重会加重母体妊娠期糖尿病的风险,最终影响新生儿早产、巨大儿、低出生体重儿等不良结局[9-10]。GDM患者具有较为明显的血糖代谢缓慢的特点,最终导致其血糖含量要高于正常孕妇。相关研究也持相同观点,指出GDM患者高于正常孕妇的血糖水平,影响妊娠结局[11-12]。多数GDM患者中,由于慢性胰岛素抵抗导致的 β 细胞功能障碍在怀孕前就已存在,妊娠中后期生理性胰岛素抵抗进一步加剧,导致血糖水平升高。胰岛素抵抗的成因,诸如孕妇年龄高、BMI高、遗传因素等,会导致GDM的发生[13-14]。
GLP-1作为一种肠道L细胞分泌的肠促胰岛素激素,是借助葡萄糖依赖性促进胰岛素的增加,提升机体对葡萄糖的吸收,维持血糖处于正常水平[15-16]。GLP-1还可以促进胰岛β细胞增殖并抑制凋亡,同时促进胰岛β细胞分泌胰岛素并抑制α细胞分泌胰高血糖素减低血糖,而且可减少不良因素对胰岛β细胞的损害[17-18]。可见,维持GLP-1含量,有助于改善糖代谢,降低血糖,改善患者临床症状。本研究评估GLP-1含量对GDM患者血糖调节的作用,结果显示,非GDM组高于GDM组,表明GLP-1具有稳定血糖的作用。从影响关系来看,GLP-1与不良新生儿结局来看,GLP-1负向影响不良新生儿结局,这表明随着GLPV1含量下降表明不良新生儿结局发生概率增加。
GDM患者在一定程度上会增加母婴不良结局的风险,母体的葡萄糖传输到胎盘,而胎盘又可以通过信息反馈到母体和胎儿体中,这些信息可调节葡萄糖反应。妊娠期糖尿病孕妇胎盘效率较低,其结构和功能呈变化形态,而胰岛素/IGF 系统可能在其中发挥着重要作用[19-20]。有研究指出, IGF-1 基因缺失或变化,均会影响胎儿体重、身高等,且宫内发育迟缓(intrauterine growth retardation,IUGR) 与胎盘 IGF-1R 的减少有关[21]。胎盘中具有大量表达的胰岛素受体(insulin receptor,IR) 和IGF-1R,与胎盘生长、胎儿生长具有重要作用。IGF-1R 是 IGFs 家族活性最强的受体,其ɑ 亚基可结合与胰岛素促进胞内酪氨酸激酶磷酸化,激活 PI3K/AKT、Ras/Raf/ERK 等信号通路,是胰岛素抵抗、糖尿病等疾病中的重要蛋白。从本研究来看,IGF-1R与不良新生儿结局呈正向影响,这表明IGF-1R每增加一个单位发生不良新生儿结局的概率为2.107倍。GLP-1、IGF-1R的相关性为负相关关系,母婴体中的 GLP-1含量减少,IGF-1R含量随之增加,发生新生儿不良结局概率增加。从多因素回归分析来看,新生儿不良结局的影响因素是GDM患者以及IGF-1R。为此,临床中,应该密切关注是否为GDM患者以及IGF-1R指标变化,以便为新生儿不良结局做好预防工作。由于本研究属于单中心、小样本研究,还存在诸多不足,还需大样本多中心研究进一步佐证。对于GDM预防,可以通过低血糖饮食、锻炼、饮食和锻炼相结合、膳食补充剂(维生素D、肌醇、益生菌等)、药物(二甲双胍、格列本脲等)等进行干预,促进患者康复[22-23]。这些干预措施是出于GDM患者身体肥胖、缺乏运动、饮食不良等情况做出的针对性干预措施。从实际角度而言,对患者采取营养指导和体重管理尤为重要,要求患者控制盐类摄取,多食用鱼类、瘦肉、蛋类、牛奶等食物,并积极每天开展散步、产前瑜伽等适量运动,有效控制体重,促进良好妊娠结局的发生。
综上所述,GDM患者血清GLP-1负向影响不良新生儿结局,而胎盘组织中IGF-1R正向影响不良新生儿结局,临床需加以注意。
