改良前外侧入路与传统前外侧入路手术治疗胫骨平台骨折的临床疗效比较
2022-09-13黄元声朱劲松杨民丁国正
黄元声,朱劲松,杨民,丁国正
(皖南医学院弋矶山医院创伤骨科,安徽 六安 241000)
胫骨平台骨折是因直接或间接外力导致的胫骨平台骨质连续性中断,属关节内骨折,常表现为局部疼痛、畸形、活动受限,手术复位骨关节是临床常用治疗手段[1]。既往研究[2]显示,切开复位内固定术治疗胫骨平台骨折较保守方法可明显提高骨折愈合率,加速膝关节功能恢复。但关于手术入路方式的选择目前尚无统一标准。充分暴露骨折区以方便复位及置入内固定物、减少并发症风险等是理想入路方式选择的考虑条件[3]。传统前外侧入路是临床单纯外侧平台劈裂和(或)压缩骨折治疗的推荐入路方式,具有操作简便、固定稳定等优点[4],但较难暴露后外侧胫骨平台,增加手术失败风险[5]。改良前外侧入路则可充分暴露胫骨平台的骨折面,使复位可在直视下进行,治疗效果较良好[6]。基于此,本研究拟比较改良前外侧入路与传统前外侧入路手术治疗胫骨平台骨折的临床疗效。
1 资料与方法
1.1 一般资料
选取2016年9月至2020年9月皖南医学院弋矶山医院收治的100例胫骨平台骨折患者为研究对象。按手术方式不同将患者分为改良组和传统组,每组各50例。纳入标准:(1)患者及家属知情同意参与研究,且治疗配合度高;(2)骨折Schatzker分型为Ⅱ~Ⅲ型;(3)行改良或传统前外侧入路手术治疗;(4)年龄>18岁;(5)术前凝血功能正常,无神经、血管损伤。排除标准:(1)病理性骨折;(2)多发创伤或(和)骨折者;(3)合并原发性膝关节疾病;(4)合并严重心脑血管疾病、肝肾功能不全、难以控制的高血压/糖尿病或存在其他手术禁忌症;(5)随访时间<12个月;(6)临床资料不全者。两组一般资料比较,差异均无统计学意义(P>0.05)。见表1。本研究通过医院医学伦理委员会审批。
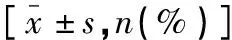
表1 两组一般资料比较
1.2 手术方法
术前对伤膝行正侧位CT扫描、X线等检查,明确伤情。予以所有患者冰袋外敷、抬高患者、跟骨牵引、脱水肿等措施以预防骨筋膜室综合征,对有开放性伤口的患者先进行清创缝合抗炎,待条件允许后进行切开内复位固定术。两组均采取全凭静脉麻醉,取仰卧位,使用空气止血带(大腿根部)、膝枕。改良组使用改良前外侧入路方式,以腓骨头为标志点,从关节线上方5 cm处起作切口,沿股二头肌腱向远端延伸,在关节线水平向前横行,呈弧形跨过Gerdy结节到胫骨结节外侧1 cm处,延伸向远端,全长约15 cm;于髂胫束的背侧面呈“Z”字形将外侧结构切开,从Gerdy结节起分离远端纤维束;视具体情况将关节囊外侧、板胫韧带切开带至后外侧,悬吊外侧半月板,内旋、内翻患侧膝关节,获得外侧平台的清晰视野;复位后用克氏针进行临时固定,经X线确认骨折复位效果满意后利用锁定钢板对胫骨近端外侧进行固定;进行膝关节内外翻测试,评估膝关节复位情况及稳定性;修复外侧半月板、关节囊、筋膜等结构;关闭切口。传统组采用传统前外侧入路方式,沿股骨外上踝、腓骨头至Gerdy结节作常规膝前外侧弧形切口,其余操作如骨折复位、内固定方法等与改良组相同。两组术后均予以常规抗感染治疗,在指导下进行康复锻炼。均随访12个月以上。
1.3 观察指标
(1)围术期一般情况:包括手术时间、术中出血量、切口长度、术后引流量、切口愈合时间。(2)膝关节功能恢复情况:于术后3个月、12个月使用美国纽约特种外科医院(HSS)[7]评分评估两组膝关节功能,并检测膝关节屈伸活动度(ROM)。(3)膝关节复位情况:行影像检查,记录骨折愈合时间;使用Rasmussen放射评分[8]评估骨折愈合质量;于术后3个月、12个月时测量胫骨平台角(TPA)、胫骨平台后倾角(PS)。(4)术后并发症:记录两组术后并发症发生情况。
1.4 统计学分析
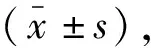
2 结果
2.1 两组患者围术期一般情况比较
与传统组相比,改良组手术时间更短,术中出血量更少(P<0.05)。两组切口长度、术后引流量、切口愈合时间比较,差异均无统计学意义(P>0.05)。见表2。
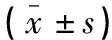
表2 两组患者围术期一般情况比较
2.2 膝关节功能恢复情况比较
术后3个月和12个月,两组HSS评分及ROM组间比较,差异均无统计学意义(P>0.05)。见表3。
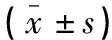
表3 两组HSS评分、ROM比较
2.3 膝关节复位情况比较
改良组骨折愈合质量优于传统组(P<0.05)。改良组骨折愈合时间及术后3个月和12个月的TPA、PS与传统组相比,差异均无统计学意义(P>0.05)。见表4。
表4 两组膝关节复位情况比较
2.4 术后并发症比较
两组均未发生内固定物断裂、位移或松动情况。改良组术后发生1例创伤性关节炎、2例创口感染,术后并发症总发生率为6.00%(3/50);传统组术后发生2例创伤性关节炎、2例创口感染、1例畸形愈合,术后并发症总发生率为10.00%(5/50),组间比较差异无统计学意义(P>0.05)。
3 讨论
胫骨平台骨折属于关节内骨折,对于存在关节面塌陷、位移者以切开复位内固定手术治疗为临床首选,可有效进行骨复位、固定,保存关节活动度、重建关节稳定性,恢复关节功能。合理的手术入路是手术顺利进行的重要基础之一,可在一定程度上提高手术成功率。传统前外侧入路可将大部分外侧平台暴露于视野,并绕开胫骨近端缺血区,减小对软组织的损伤,操作简便,是目前临床最常选用入路方式。15%的胫骨平台骨折会累及后外侧平台[9],而传统前外侧入路难以充分暴露后外侧平台,对后外侧平台的手术操作造成一定限制。另外,视野受限也可能导致重要解剖结构损伤,影响最终疗效。
改良前外侧入路将切口路径进行改良并扩张,切口较传统入路而言偏向后上方,可有效在曲膝状态下松弛外侧副韧带,经膝关节内翻、内旋使胫骨外侧平台暴露更充分。因此,医师尽量在直视条件下复位胫骨平台,尽可能降低软组织剥离程度,有效保护周围韧带结构及血运。对于累及内侧、后侧平台的情况而言,改良前外侧入路也可依具体情况扩大剥离范围,在不增加截断腓骨头等创伤的前提下,完成复位、固定,保护神经、血管[10]。本研究发现,与传统组相比,改良组手术时间更短,术中出血量更少,这可能是由于改良前外侧入路可方便医师在直视下进行手术操作,为骨折块的复位、固定提供良好的视野和空间条件,从而使手术更便捷;改良前外侧入路的切口对重要的神经、血管、软组织的影响较小,且不必截断腓骨头,以更小的创伤完成手术,因而出血量相对更少。但改良前外侧入路也存在一定缺陷,如可能增加外侧复合体、外侧副韧带等被破坏的风险,对施术者的要求更高。
恢复患者膝关节功能是手术治疗的主要目的。传统和改良前外侧入路均可为复位内固定提供有利条件,通过双重“木筏效应”确保内固定的牢固度及对关节面支撑的稳定性,因而有利于骨折的愈合[11]。本研究结果显示,术后3个月和12个月,两组间HSS评分、ROM比较无明显差异,提示改良前外侧入路与传统入路均可有效完成治疗目的,确保患者膝关节功能的恢复。但王良铭等[12]研究显示,改良前外侧入路对胫骨平台骨折患者的膝关节功能恢复的更好,与本研究结果不一致,这可能与样本选择范围不同有关,本研究选择的是Schatzker Ⅱ~Ⅲ型患者,而该研究选择的是Schatzker Ⅴ~Ⅵ型,可更明显地突出改良前外侧入路可兼顾后侧柱和内侧柱骨折、不损伤腓骨头、有效避免双切口或三切口的优势[13]。本研究影像测量结果显示,两组骨折愈合时间及术后3个月、12个月时的TPA、PS比较均无明显差异,进一步证实以改良前外侧入路进行手术可取得与传统入路方式相当的手术治疗效果;且改良组骨折愈合质量明显优于传统组,这可能与改良前外侧入路具有入路安全、复位效果明确、内固定牢靠、二期取板相对简单等优势有关[14],可减少对周围软组织的破坏,保障骨折端有良好血供,促进骨折愈合。
由于胫骨平台属于松质骨,骨折愈合后关节面难以恢复至绝对平滑,且该骨再生能力较弱,术后关节的稳定性易降低,导致创伤后关节炎的发生,术后过早负重也可造成愈合畸形[15]。Luo等[16]研究指出,传统前外侧入路在放置L型钢板时只能选择在前外侧或外侧放置,增加术后发生屈膝外翻畸形的风险。而改良前外侧入路可将钢板放置于尽量靠后的位置,对外侧关节面进行有效覆盖,增强内固定的牢靠性,理论上可减少畸形愈合的发生。但本研究发现,两组术后并发症总发生率比较无明显差异,可能与本研究样本量较小有关。
综上,改良和传统前外侧入路手术治疗胫骨平台骨折均可有效促进患者膝关节功能的恢复,其中改良前外侧入路在合并后外侧骨折的患者中的疗效更显著,可有效缩短手术时间、减少术中出血、提高骨折愈合质量。
