子宫内膜和卵巢同期双原发癌的临床特征及分子分型特点分析*
2022-09-02陈双凤朱晨辰周晴晴陈晶晶刘昱婕吴大保翁海燕赵卫东
陈双凤,朱晨辰,周晴晴,陈晶晶,刘昱婕,吴大保,翁海燕,赵卫东,周 颖**
[1.安徽医科大学附属省立医院,合肥 230001;2.中国科学技术大学附属第一医院(安徽省立医院)a.妇产科;b.公共科研平台;c.病理科,合肥 230001]
在妇科恶性肿瘤中,子宫内膜癌和卵巢癌并存是一种相对少见但并不罕见的现象,约10%的卵巢癌患者及5%的子宫内膜癌患者可能存在这种情况,病理类型以子宫内膜样腺癌多见[1]。目前,针对这种同期双原发癌的临床研究较缺乏,其发病机制尚未明确,在疾病的临床诊断及治疗上也缺乏相应的共识和指南。本研究对2015年至2022年在中国科学技术大学附属第一医院(安徽省立医院)妇产科诊治的12例子宫内膜和卵巢同期双原发癌患者的基线特征、病理特征、分子分型、治疗及预后特点进行分析,并结合相关文献展开讨论。
1 资料与方法
1.1 资料收集 收集2015年1月至2022年1月于中国科学技术大学附属第一医院(安徽省立医院)妇产科诊治的子宫内膜和卵巢同期双癌患者信息,本研究依据Scully制定的双原发癌组织病理学标准:(1)子宫和卵巢部位癌灶相互独立,无直接联系;(2)一般无子宫肌层浸润或有浅肌层浸润;(3)一般无脉管浸润;(4)病灶主要局限于子宫内膜和卵巢;(5)子宫内膜常伴有不典型增生;(6)卵巢内可合并子宫内膜异位症;(7)子宫和卵巢部位的癌灶组织学类型可相同,也可不同。以前五项为主要诊断标准。排除部分子宫或卵巢的转移癌,最终入组12例子宫和卵巢同期双原发癌患者。临床资料包括患者的年龄、身体质量指数(body mass index,BMI)、绝经状态、生育情况、家族肿瘤史遗传史、首发症状、术前肿瘤指标、手术记录、病理特征、分期(2014年FIGO分期)、辅助治疗、分子特点、随访等。本研究为回顾性研究,已通过医院伦理委员会审批(2022KY045)。研究数据均从临床真实病例中获取,以患者确诊恶性肿瘤的时间作为随访的起始时间,患者均随访至2022年2月28日。
1.2 二代测序技术(NGS) 取6~8张5~10μm厚的石蜡切片,HE染色确定其肿瘤细胞含量大于20%,使用TIANamp DNA提取试剂盒(TianGen,Beijing)进行DNA提取。提取的基因组DNA使用Quantus Fluorometer荧光计(Promega,Shanghai,China)检测浓度。文库构建试剂盒基于多重PCR扩增法进行文库制备,基因组DNA投入量为50ng。该试剂盒为11基因Panel,覆盖TP53、PTEN、MLH1、MSH2、MSH6、PMS2和EPCAM基因全编码区序列,以及PIK3CA、CTNNB1和KRAS基因热点突变区域和POLE基因核酸外切酶结构域编码区序列,此外还包含34个微卫星位点检测。符合质控要求的文库进一步变性、稀释后上机测序,测序在NextSeq CN500平台进行,该技术平台由厦门飞朔生物技术有限公司免费提供。
1.3 临床数据统计 采用SPSS 26统计学软件,非正态分布的连续变量使用中位数(范围)的形式描述,分类变量使用计数(百分比)的形式描述。
2 结 果
2.1 基线特征 12例患者的中位年龄为50.5岁(31~60岁),其中3例(25%)发病年龄小于40岁,其余患者发病年龄均在40岁以上;中位BMI是20.84kg/m2(16.82~34.25kg/m2),9例患者(75%)的BMI均处于正常范围内;绝经前发病8例(66.67%),绝经后发病4例(33.33%),其中绝经前患者的首发症状以阴道不规则流血多见,绝经后患者以腹胀腹痛、阴道流血为主;患者均无家族肿瘤史和遗传史。12例患者均接受了分期术或肿瘤细胞减灭术治疗,其中3例在术前接受了新辅助化疗,4例患者的腹水含量超过了500mL,其中2例腹水高达2000mL以上。术后除1例患者未接受其他治疗,其余患者均进行了辅助治疗。随访时间2~80个月,随访期间仅1例(8.33%)患者复发,该患者因锁骨上淋巴结转移术前接受了3个疗程的新辅助化疗,术后病理提示子宫为内膜样腺癌,卵巢为高级别浆液性癌,无进展生存期为14个月,复发后继续予以化疗,病情暂未出现进展。见表1。
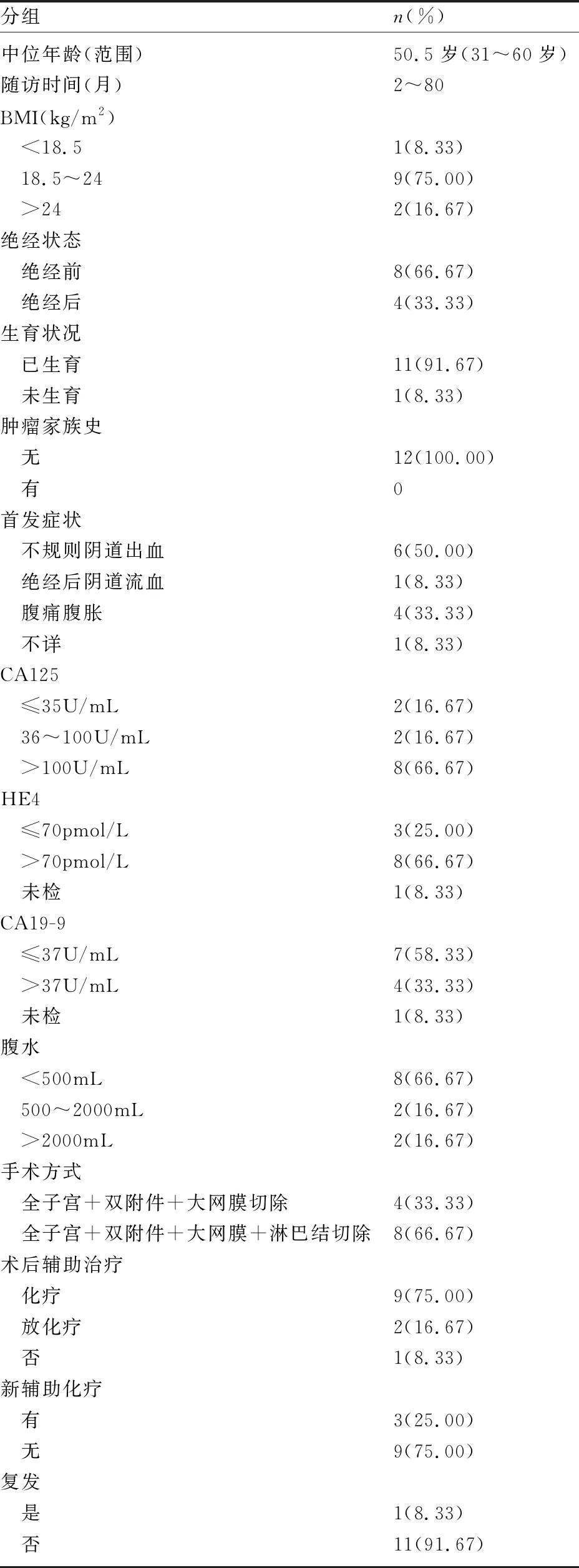
表1 12例子宫和卵巢同期双原发癌患者的临床基线特征
2.2 肿瘤标志物 12例患者的CA125、HE4和CA19-9中位值分别为263.95U/mL、220pmol/L、12.8U/mL。10例(83.33%)患者CA125水平高于正常基线值(>35U/mL),8例(72.73%,8/11)患者HE4水平高于正常基线值(>70pmol/L),4例(36.36%,4/11)患者出现CA19-9异常增高(>37U/mL)。所有患者的AFP及CEA均未见明显异常表达。
2.3 病理特点 11例(91.67%)子宫内膜和卵巢具有相同的组织学类型,均为子宫内膜样型;1例卵巢为高级别浆液性癌,子宫为内膜样腺癌。子宫内膜肿瘤的病理学特点:75%的患者为早期患者,病灶局限于子宫内膜,组织学分级为中高分化。3例(25%)伴有子宫内膜不典型增生,11例(91.67%)无肌层浸润或仅限浅肌层浸润,同时无脉管或神经侵犯。患者均无宫旁浸润。卵巢肿瘤的病理学特点:8例(66.67%)卵巢肿瘤分期为Ⅰ~Ⅱ期,7例(58.33%)仅为单侧卵巢受累,2例(16.67%)伴有卵巢子宫内膜异位症。8例患者接受淋巴结清扫术,其中2例(25%)出现淋巴结转移,1例为腹主动脉旁淋巴结转移,1例为锁骨上淋巴结转移。6例患者进行了腹水细胞学检测,2例(33.33%)结果提示阳性。见表2。

表2 12例子宫和卵巢同期双原发癌患者的病理学特征[n(%)]
2.4 分子分型与免疫组化特征 鉴于分子分型对蜡块组织的检测要求,我们仅成功送检了7例子宫内膜和卵巢同期双原发癌患者。子宫内膜肿瘤的分子特点:POLE突变和PTEN突变各有2例患者,p53、CTNNB1、MSH2突变各有1例患者,其余分子检测未见异常。卵巢肿瘤的分子特点:PTEN突变有4例患者,p53突变有3例患者,MSH6突变有2例患者,POLE、CTNNB1突变及MSI-H(微卫星不稳定超突变型)分别各有1例患者。相较而言,在分子突变特征上,卵巢肿瘤的突变频率更高,以PTEN和p53突变尤为常见。值得注意的是,2例(28.57%)患者子宫和卵巢具有不同的分子分型,其中1例子宫内膜为CN-L(低拷贝数型),卵巢为MSI-H型,另1例子宫内膜为CN-L型,卵巢为CN-H(高拷贝数型)。其余5例(71.43%)子宫和卵巢分子分型相同:3例为CN-L型,1例为POLE型,1例为CN-H型,但同一例患者的不同部位在分子特点并不完全一致。见表3。

表3 7例双原发癌患者的子宫和卵巢肿瘤的分子特征及分子分型。
约80%的患者不论是子宫还是卵巢肿瘤,ER和PR均为阳性表达,但肿瘤在不同部位的表达强度上存在差异。在p53分子上,6例(66.67%,6/9)患者卵巢肿瘤p53阳性表达,4例(50%,4/8)患者子宫内膜肿瘤p53阳性表达。有1例患者卵巢肿瘤为WT-1阳性表达,该患者卵巢为高级别浆液性癌,与子宫内膜具有不同的组织学类型;另有1例双原发癌患者子宫内膜WT-1也呈阳性表达。本研究中有1例患者未行分子检测,但免疫组化提示卵巢部位MLH1和PMS2共同缺失,子宫内膜MLH1和MSH2共同缺失。
二代测序(NGS)基因Panel检测范围:TP53、POLE、PTEN、CTNNB1、KRAS、PIK3CA;错配修复基因(MMR):MSH2、PMS2、MLH1、MSH6、EPCAM;34个MSI位点;MSI:微卫星不稳定性;MSS:微卫星稳定型;MSI-H:微卫星不稳定超突变型;-:没有发现致病/可能致病突变;四种分子分型(依据子宫内膜癌TCGA分子分型):POLE(POLE基因突变型)、MSI-H(微卫星不稳定超突变型)、CN-L(低拷贝数型)、CN-H(高拷贝数型)
3 讨 论
子宫内膜和卵巢同期双原发癌的病理类型可以相同也可以不同,但目前报道的以子宫内膜样癌类型最为常见,而卵巢子宫内膜样癌目前认为可能起源于异位的子宫内膜,病理类型相同的双原发癌可能拥有共同的细胞起源,在特定的微环境下定向发生恶变。年轻化、肥胖、绝经前状态、未生育是同期双原发癌报道较多的临床特征[2-3],但不同的研究存在一定差异。本研究患者中位发病年龄为50.5岁,相较子宫内膜或卵巢的单发癌有年轻化趋势,这与既往文献报道一致[1,4]。肥胖或超重被认为是子宫内膜癌的危险因素,但是否也是妇科同期双原发癌的危险因素各研究结论不一。本文12例患者的中位BMI为20.84kg/m2,明显低于Nazish报道的28.04kg/m2[2],这可能与本研究病例数较少有关,同时不同种族在BMI上也存在一定差异,这可能也是造成不同研究结果的原因之一。双原发癌的发病机制与代谢的关系还在进一步研究中。既往研究发现,同期肿瘤更常发生于未绝经和未生育的女性中[5],本研究中绝经前患者占比65%以上,与既往报道一致,仅1例患者未曾生育,受样本量和地区生育观念的影响,可能存在一定差异。此外,子宫内膜异位症目前被认为是卵巢子宫内膜样癌和透明细胞癌的潜在起源,但关于同期双原发癌的具体发病机制尚无定论[6]。本研究结果中,双原发癌患者的内异症发生率仅为16.67%,鉴于病例数较少,无法得出准确的统计学相关性。最新研究发现,阴道微生态失衡可能会逆行感染子宫和卵巢[7],这一因素是否参与了妇科双原发癌的发生发展需待进一步的研究。
同期子宫内膜癌和卵巢癌可分为三类:子宫内膜和卵巢的同期双原发癌;转移至子宫的卵巢癌;转移至卵巢的子宫内膜癌[8]。鉴于分子分型的检测费用较高,临床上尚未普遍开展,准确鉴别双原发癌和转移癌仍存在一定难度。目前鉴别双原发癌和转移癌主要依据Ulbright、Roth和Scully等提出的组织病理学标准。本研究也是基于以上标准定义了12例同期双原发癌,但仅依据组织学标准鉴别仍具有一定的困难和不准确性。本研究中1例患者的测序结果提示子宫和卵巢不仅具有相同的分子分型,甚至具体到分子突变特点上也是相同的,这提示该患者双原发癌在生物学行为上可能是同时发生恶性转化,但双癌形成的先后顺序仅依靠组织学标准仍难以界定。Schultheis和Anglesio等通过高通量测序发现,同期双原发癌中子宫内膜和卵巢肿瘤存在克隆相关性[9-10],但肿瘤扩散的能力往往比较局限。既往研究发现,单发的卵巢子宫内膜样癌和子宫内膜样癌在分子特点上存在一定的同源性[11],但在突变频率上存在一定差异,整体预后优于其他组织学类型。这种双癌惰性播散的生物学行为是否与特定的组织学类型相关以及微环境与双癌形成顺序的关系目前仍尚未定论。
研究报道,基于癌症基因组图谱(TCGA)将子宫内膜癌分为以下四种亚型:POLE基因突变型,MSI-H型(微卫星不稳定超突变型),CN-L型(低拷贝数型),CN-H型(高拷贝数型)。其中,POLE型预后最好,患者通常无疾病进展;其次是MSI-H型,CN-H型预后最差,CN-L型的预后界于CN-H型与MSI-H型之间;四种分子分型中以CN-L型最为常见。不同部位的病理类型及分子分型如不一致,治疗上应依据疾病预后最差的病理类型为依据制定治疗方案。国外的几项多中心研究提出,子宫内膜癌的分子分型同样可适用于卵巢子宫内膜样癌[12]。本研究将子宫内膜癌的分子分型应用于同期双原发癌中,发现7例双原发癌患者中也是以CN-L型最为常见,其中5例患者子宫内膜为CN-L型,3例患者卵巢为CN-L型。分子分型揭示了同期双原发癌不同部位在分子层面上的异同点,也充分说明了肿瘤的分子异质性,包含多个基因组亚型,这些亚型表现出不同的临床结果和临床病理特征。相同的分子分型预示着肿瘤的发生可能来自于某些特定分子功能的缺失,同时伴随着不同部位肿瘤微环境的不同,突变负荷的累积可能会存在一定差异;而不同的分子分型意味着双原发癌可能是同期发生的来源不同的独立肿瘤,这也为进一步研究双原发癌的发病机制和时空特点提供了参考依据。有研究报道子宫和卵巢的同期双原发癌患者更容易出现错配修复蛋白(MMR)[13]和PTEN缺失突变[6]。这与本研究结果基本一致,测序的7例患者中有4例出现了PTEN突变(2例子宫内膜和卵巢共突变,2例仅卵巢突变),2例出现了MMR缺失突变(1例患者仅卵巢MSH6缺失突变,1例患者子宫MSH2缺失突变,卵巢MSH6缺失突变),另有1例未测序患者的免疫组化也提示MMR缺失突变,但具体突变分子不同。在遗传学上,目前认为BRCA1/2基因的致病突变会显著增加罹患卵巢癌的风险[14],而林奇综合征的高危女性罹患子宫内膜癌的风险也会增加[15]。本研究中所有患者均无家族肿瘤史和遗传史,其中2例接受了胚系BRCA基因检测,均未检测到BRCA1/2突变。本研究结果与先前的其他研究发现相似,即绝大多数子宫内膜和卵巢的同期双原发癌与家系遗传无明显的相关性,散发的概率较大。此外,免疫组化技术在肿瘤的诊断、分型、治疗上具有较强的指导意义,本研究由于是回顾性研究,部分患者的免疫组化结果无法获得,但从已知的结果中可以发现相较于子宫部位肿瘤,卵巢肿瘤在p53分子上拥有更高的突变率;而不同部位的肿瘤ER及PR分子多呈阳性表达,提示这类肿瘤可能为激素依赖性肿瘤,这对评估预后及治疗有一定的指导价值,但仍需更多的临床数据支持。
依据国内外文献报道[2,16]和本研究分析结果显示,大多数双原发癌患者的肿瘤常常局限于盆腔,临床分期较早,组织学分级以中高分化为主,以子宫内膜样类型最为常见,预后比子宫内膜或卵巢的单一原发癌更好[17-18],并且子宫内膜样癌类型患者的总生存率优于非子宫内膜样癌或混合型癌患者。本研究中有11例患者在术后接受了3~6个疗程的紫杉烷类药物联合铂类化疗,2例患者术后还接受了放疗治疗。目前随访过程中仅1例患者复发,该患者卵巢为高级别浆液性癌(分子分型:CN-H),子宫为子宫内膜样癌(分子分型:CN-L),无进展生存期14个月,复发后辅以化疗病情控制平稳。双原发癌整体预后评估仍需扩大样本量,通过系统的随访数据来进一步分析。文献报道[12],影响双原发癌的预后因素包括:组织学类型,病理学分级和分期、CA125水平等。而部分双原发癌患者会出现淋巴结转移和腹膜播散,这两者与子宫内膜样型双原发癌的预后不存在显著相关性[19],而在其他非子宫内膜样型或混合型双癌中是否也是如此尚不确定。同时对于极早期的双原发癌患者在接受了积极的手术治疗后是否还需要辅助治疗尚有争议[20],未来仍需要更大样本量的研究来确定。
本研究存在以下局限:(1)病例数偏少,部分患者随访时间较短,对于其它非子宫内膜样癌涵盖不足,在分析同期双原发癌的临床特点上不够全面。(2)本研究虽检测了7例患者不同部位肿瘤的分子特点并进行了分子分型,但现阶段尚无证据表明子宫内膜癌的分子分型同样适用于子宫内膜和卵巢的同期双原发癌,同时因随访时间不够充分,现阶段难以评估不同分子亚群在双原发癌中的预后意义,对于这部分患者我们会继续随访,同时也会不断扩充样本量进行后续分析验证。
