区域点数法总额预算下医疗机构“冲点”行为分析
——以DIP支付方式为例
2022-07-28林坤河黄雨萌黄梅香钟正东熊英贝
林坤河 刘 宵 黄雨萌 黄梅香 钟正东 李 浩 熊英贝 周 津 项 莉,2
1.华中科技大学同济医学院医药卫生管理学院 湖北武汉 430030
2.国家医疗保障研究院华科基地 湖北武汉 430030
医保支付方式改革是深化医疗体制改革的核心内容[1],是影响医疗服务供给行为的关键环节,对控制医疗费用、提升服务质量、优化资源配置产生导向作用,实现价值医疗。[2-3]2020年10月和11月,国家医疗保障局陆续发布《区域点数法总额预算和按病种分值付费(DIP)试点工作方案》《试点城市名单》《DIP技术规范》和《DIP病种目录库(1.0版)》,标志着我国区域点数法总额预算和按病种分值付费模式进入成熟阶段。2021年11月,国家医疗保障局进一步发布《DRG/DIP支付方式改革三年行动计划》,提出到2024年底,全国所有统筹地区全部开展DRG/DIP付费方式改革工作。DIP作为中国原创的医保支付方式,已经成为我国医保支付方式改革的重要组成部分。在DIP支付方式下,由于区域点数法总额预算影响,“冲点”行为是否产生,其产生机制是什么,在全国试点推广的改革背景下是亟需解决的重要命题。目前实行区域点数法总额预算的国家和地区并不多。国外总额预算研究更多集中在单个机构,主要从医疗费用成本控制[4-5]、医生医疗服务行为[6-7]等方面进行效果评价。国内仍处于试点阶段,研究也多为DRG点数法和按病种分值付费效果、技术要点和典型案例的简单描述性研究[8-10],较少关注DIP下“冲点”行为产生的风险和防控需求。本研究对区域点数法总额预算下医疗机构“冲点”行为情况进行梳理,运用博弈论揭示DIP支付方式下医疗机构的“冲点”行为选择,为优化我国DIP支付方式提供理论依据,促进我国医保支付方式改革的不断完善。
1 区域点数法总额预算下的“冲点”行为概念界定
目前,国内外并没有针对区域点数法总额预算下的“冲点”行为提出明确概念。区域点数法总额预算下,医保基金对医疗机构进行结算主要是由点数和点值决定的,如DIP基础公式为:
年度医疗住院总费用(当年医保基金可用于DIP付费总额/医保报销比例)=∑(DIP病种点数*对应病种病例数量)*点值
每一病种点数指每一个病种组合的资源消耗程度所赋予的权值,点值指每一点数的具体价值。点值在实际医保支付过程中代替货币成为医疗服务市场中一般等价物的虚拟商品,而具体的点数即为所有拥有的货币数量,以点数与点值相乘的方式,按照一定运算逻辑,构建新型医保支付规则。由于在医保结算中,对各医疗机构而言,点值是相同的,支付差异主要由点数决定。所以,本研究将“冲点”行为界定为各种在点数法实施下导致医疗机构点数增长的行动均可认为属于“冲点”行为概念范畴。“冲点”行为可以理解为医疗机构通过扩大高点数服务(即高值病种服务)和扩大基础点数(即扩大病种诊疗数量)来牟取利益的行动。
区域点数法总额预算作为一种预算控制方式,可以与按病种付费、DRG付费、按项目付费等不同的支付单元付费方式结合。我国部分地区如中山市、广州市、淮安市、银川市、长沙市等实行早期的DIP试点。同时,部分DRG试点地区也推行了区域点数法总额预算下的DRG,如中国台湾地区、金华市等开展DRG点数法。部分国家如德国门诊实行区域总额预算下的点数法与按项目付费结合的结算方式。
从扩大高点数服务来看,高值病种服务由固定的点值和高点数组合而成。大型医疗机构理论上为获得更高的收益,会以提供技术含量高的高点数服务作为抓手进行合理“冲点”,专注在疑难杂症患者的接收和治疗上,减少常见病、多发病等低点数服务,推进各级医疗机构提供差异化医疗服务。芦丰、邵宁军等在对淮安市早期DIP和金华市DRG点数法等效果实证分析时发现,不同级别的医疗机构对收治病种进行了优化,一定程度上推进了不同级别医疗机构间的分工协作和有序竞争,促进了资源优化配置和分级诊疗的实现。[11-12]
但不合理“冲点”行为仍无法避免,医疗机构仍可以利用医患双方信息不对称的特征,主动诱导需求,增加不必要的医疗服务供给。患者在未达到住院需求的情况下,医疗机构可以通过诱导服务、调整主诊断、虚增诊断、虚增手术等方式,使病案进入费用更高分组的“组别高套”,进行不合理“冲点”。韦薇选取广东省10个早期DIP城市进行研究发现医疗机构在编码过程中,编码员会出现将低分病例编入高分值病种的违规行为。[13]Jürges对1996—2010年德国官方出生统计数据进行研究发现,至少对12 000名早产儿进行了升级诊断,获得了超过1.14亿欧元的额外报销。[14]组别高套行为同样是引入DRG付费的副作用,在区域点数法总额预算结合时更需引以关注。李浩研究发现,DRG组别高套倒逼医疗机构改变经营策略,导致医疗机构恶性高编竞争,以至于DRG分组和报销费用结构严重失真。[15]Januleviciute通过挪威2003—2007年期间63家医院约500个DRG的患者信息发现,DRG的权重变化对该DRG的治疗患者数量存在正向影响,某一特定DRG的价格上涨10%,则会导致该DRG组患者数量增加0.8%~1.3%。[16]
从扩大基础点数来看,医疗机构仍存在通过恶性竞争扩大患者基数,以此增加点数来牟取利益的问题。大型医疗机构未考虑地方实际需求,持续扩大医疗机构床位数,以规模的扩张增加住院患者收治数量,恶性竞争虹吸基层和小型医疗机构的患者,威胁到小型医疗机构的生存和发展。同时,医疗机构在工作时间和精力有限情况下,不断竞争患者、增加服务量也易导致医生压缩诊疗病人的平均时间,影响医疗服务质量和患者体验。邹萃通过访谈了解到,南昌市在开展早期DIP试点时,定点医疗机构住院床位数大幅增加,部分医院违规空挂床现象将加重。[17]余楚红对江门市某三甲医院开展DIP实施效果进行研究,数据显示,2017年—2019年,该院实际开放床位数从2 180张增长至2 287张。[18]王媛媛以江苏省淮安市为样本开展DIP相关研究,发现患有精神病、传染病、糖尿病等难以治愈又易复发的参保病人容易导致分解住院,以此增加病种分值总和,出现稀释可分配医疗保险基金总量的情况。[19]徐伟伟指出浙江全省推行DRG点数法过程中,也曾存在大医院争夺小医院治疗的“小病”的问题。[20]Breley Chen研究显示,基于中国台湾地区DRG点数法推导出双产品博弈论模型,模拟表明大型医疗机构更有能力吸引患者从而扩大服务量,小型医疗机构将更难以生存。[21]且廖秋镯研究中国台湾地区发现,医疗资源丰富、规模大、竞争程度高的地方,医生“冲点”行为较为严重,大医院服务量的增长明显。[8]Markus Worz研究显示,德国在初步建立的点数法采用“浮动点值”阶段,医生压缩诊疗时间,扩大医疗服务数量。此外,医疗机构让患者在住院治疗未达到需求的情况下,安排患者转院或者要求办理出院再入院手续,以分解住院等形式进一步扩大医保基金分配份额。[22]
综上所述,实践证明区域点数法总额预算通过调节“点数值”的方式引入了不同医疗机构对医保资源的竞争。虽然从扩大高点数服务上看,有利于推动大医院关注医疗疑难杂症患者的接收和治疗,推动各级医疗机构错位发展,但也易出现组别高套等诱导需求的情况。从扩大基础点数上看,医疗机构为保证点数足够大,容易加剧区域内低标入院、分解住院等不合理住院、虹吸基层患者等“冲点”行为。如果缺乏有效干预,仍存在不利于基层首诊、患者分流以及基层医疗卫生机构发展等问题。
2 “冲点”行为博弈模型分析——以DIP支付方式为例
2.1 模型要素
“冲点”行为博弈模型包含三个要素:(1)参与人,即提供医疗服务的各类医疗机构。(2)可选策略,在DIP支付方式下,一是不进行“冲点”行为;二是进行扩大高点数服务的“冲点”行为;三是进行扩大基础点数的“冲点”行为;四是既进行扩大高点数服务的“冲点”行为,又进行扩大基础点数的“冲点”行为。(3)收益,即年度医疗卫生机构获得的总住院医疗收入。
2.2 基本假定
由于医疗机构医疗服务提供数量庞大,提供时间较为随机,在DIP支付方式下,区域内以年度为结算周期同时进行,无明显先后顺序。各医疗机构策略选择并不公开,因此认为每个年度均为一次完全信息静态博弈。虽然医疗机构为非营利性机构具有公益属性,但医疗机构随着市场化、政策性医疗亏损和待遇保障不足等问题的出现,医疗机构仍需要一定的盈利来维持机构的生存与发展,有学者指出利益追求成为了医疗机构的内在需求,盈利特征逐步凸显。[23-24]因此,假设区域点数法总额预算下,医疗机构均为理性的经济人,即以追求自身利益最大化为目标,在进行策略选择时,最优策略为收益最大的优势策略。
2.3 模型参数
B表示当年医保基金可用于DIP付费总额/医保报销比例。Q表示区域内的总点数,Q1、Q2、……Qn为N个医疗机构各自的总点数。M为每一点数的点值。Vn为年度第n个医疗卫生机构获得的总住院医疗收入。qi表示各DIP分组中各类病种的点数,是第i类病种平均住院费用除以全部住院病例平均住院费用。Ni表示第i类病种的病例数,Nni表示第n个医疗机构的第i类病种的合理医疗的病例数,qi*Ni为第i类病种的总点数,qi*Nni为第n个医疗机构的第i类病种的总点数。ani表示第n个医疗机构合理医疗外,进行扩大高点数服务的“冲点”行为增加的第i类病种的病例数,bni表示第n个医疗机构合理医疗外,进行扩大基础点数的“冲点”行为增加的第i类病种的病例数。
2.4 模型构建
2.4.1 无监管的博弈模型构建
(1)点数测算:
Q=Q1+Q2+……+Qn=Σ(qi*Ni)
(2)医疗机构总点数:
Qn=Σ[qi*(Nni+ani+bni)]
(3)点值测算:
(4)医疗机构收益函数:
方案A 当医疗机构选择不进行“冲点”行为时,ani和bni均等于0,医疗机构的收益曲线为:
方案B 当医疗机构选择进行扩大高点数服务的“冲点”行为时,ani≠0,bni=0,医疗机构的收益曲线为:
方案C 当医疗机构选择进行扩大基础点数的“冲点”行为时,ani=0,bni≠0,医疗机构的收益曲线为:
方案D 当医疗机构选择既进行扩大高点数服务“冲点”行为,又进行扩大基础点数的“冲点”行为时,ani≠0,bni≠0,医疗机构的收益曲线为:
(5)医疗机构收益函数比较:
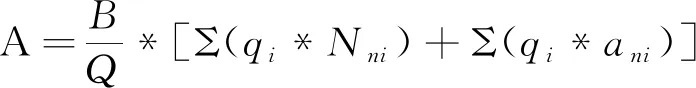
从博弈模型中可知,因为B、Q、ani、bni均>0,所以B/Q*Σ(qi*ani)和B/Q*Σ(qi*bni)均>0,因此从收益上看,方案D>方案C、方案B>方案A。即无论区域内其他医疗机构如何选择,单个医疗机构的最优策略始终是选择高于合理医疗策略的“冲点”行为,(方案D,方案D)是医疗机构的严格优势策略(表1)。

表1 医疗机构总点数利益博弈分布表
2.4.2 有监管的博弈模型构建

表2 医疗机构与医保经办机构监管博弈矩阵表
(1)医保经办机构和医疗机构期望效用函数(Expected Utility,EU):
EU医保经办机构=p1*p2*(F-C1)-(1-p1)*p2*C2-(1-p2)*p1*C1-(1-p1)*(1-p2)*C2=-C2+p1*(p2*F-C1+C2)
EU医疗机构=p1*p2*(H-F)+(1-p1)*p2*H+(1-p2)*p1*0+(1-p1)*(1-p2)*0=p1*p2*(H-F)+(1-p1)*p2*H=p2*(H-p1F)
由医保经办机构期望效用函数可得:


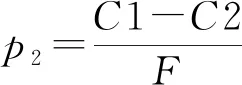
由医疗机构期望效用函数可得:

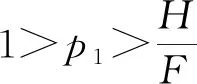
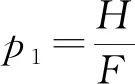
(2)医保经办机构和医疗机构监管博弈均衡点(Equilibrium Point,EP):
从博弈模型中可知,当惩罚金额F增大时,不合理“冲点”行为发生概率p2减小。当监管成本C减小时,不合理“冲点”行为发生概率p2也会随之减小。当额外不合理收入H越大时,监管到位的概率p2越大。
3 讨论
3.1 无监管的博弈模型表明,“冲点”行为是医疗机构的严格优势策略
DIP支付方式为消除竞争带来的“冲点”行为影响,分别将点数、点值测算与人均住院费用关联。区域总点数测算为各病种点数和各病种病例数乘积之和,即各病种平均住院费用除以区域内的人均住院费用,而后与各医疗机构对应病种病例数相乘,获得各医疗机构总点数。点值为加权年均住院总费用与总点数的商。理论上,从扩大高点数服务来看,不合理的高值病种服务会使得人均住院费用增加,而导致点值下降。因此,过度提供高值病种服务,反而拉高治疗成本,影响医疗机构的年度实际获得的医保额度。从扩大基础点数来看,由于在该年度周期内,医保基金可用于DIP付费总额相对稳定,B为固定常数,点数越大,点值越小,故而医疗机构大量“冲点”同样会导致成本收益降低。以此推动医疗机构进行合理医疗,点数较为符合社会的健康服务需求,点值更好的体现医务人员劳动价值,从而提高医保基金使用绩效。
但是由于各医疗机构间的实际决策是未知的,容易导致医疗市场机会主义行为即不合理“冲点”行为产生。“冲点”行为包含专注疑难杂症患者接收和治疗的合理“冲点”和通过组别高套、分解住院、虹吸患者等方式的不合理“冲点”。根据无监管的博弈模型显示,医疗机构总点数的博弈达到纳什均衡(方案D,方案D),即进行扩大高点数服务“冲点”行为的同时又进行扩大基础点数的“冲点”行为是医疗机构的严格优势策略。说明区域点数法总额预算虽然有助于推进医疗机构差异化,但是为了获取更高的利益,医疗机构仍会在合理“冲点”的基础上进行不合理“冲点”,加剧区域内医疗市场的不合理竞争。
DIP支付方式下,由于点值和点数共同影响医疗机构年度实际医保支付的份额,但点值对于各医疗机构来说是一致的,所以医疗机构的总点数越高所占有的年度医保份额越高。当其他医疗机构选择进行“冲点”行为时,进行“冲点”行为的医疗机构可以获得更高的点数份额,而遭受“背叛”的医疗机构将面临分值、点值下降致使的合理收益损失,因此医疗机构均陷入“囚徒困境”博弈,选择不进行“冲点”行为是严格劣势策略,是不理智且带有风险的决策。虽然“冲点”行为会导致点值下降,但是对于所有医疗机构点值均下降,在此基础上点数越多份额越大,仍可保证在区域内的份额。
在实行区域点数法总额预算的中国台湾地区和德国,都出现过不同程度的医疗机构“冲点”行为,增加了小医院的生存压力,资源分配不均问题较严重,在医疗资源丰富、竞争程度最高的地区最显著。[20,25]早期DIP实行地区如宁夏银川市出现了大医院增加服务量,统筹基金和住院人次流向三级医院的虹吸问题,城职参保人员在三级定点医院住院按病种分值付费总额为5.27亿元,占按病种分值结算额的84.14%,不合理“冲点”行为现象显著。[26]广东中山市区级医疗机构仍存在恶意组别高套的行为,级别较高的医疗机构日间手术虹吸现象明显。广东清远市的病种数从2014年的2 363种增长至2017年4 806种,但组别高套、分解住院情况的存在,造成部分病种分值不尽合理。[13]湖南长沙市医疗机构为追逐高点数,而人为高套诊断,如将稳定性心绞痛从常见诊断方式即冠状动脉造影术,高套为手术点数等。[27]这也提示我们DIP实施模式中如何提升监管效能,有效控制不合理“冲点”行为的重要性。
3.2 有监管的博弈模型提示,有效监管能够控制不合理“冲点”行为
加大处罚力度能够减小医疗机构不合理“冲点”行为的概率。完善惩戒手段和处罚力度,能够有效增大医疗机构进行不合理“冲点”的违规成本,在理性“经济人”假设基础下,医疗机构追求自身利益最大化,当违规成本超过不合理“冲点”行为的收入时,医疗机构实际额外不合理收入H-F为负数,致使医疗机构利益受到损害,医疗机构会选择放弃“冲点”行为。
同时,减少监管成本能够有助于提升医保经办机构监管能力。由于在不同区域、不同层级上均存在数量和质量的较大差异,各地区医保经办机构治理能力参差不齐,负责医保监管的工作人员有限,如何有效平衡医保经办机构治理能力,降低监管成本提升监管效率,是亟需解决的问题。如DIP支付方式强调大数据的应用,通过统一的信息化手段,能够依托大数据的处理发现不合理的“冲点”行为,解放人力,实现规范管理。我国上海和广州等地区的经验表明,统一标准,制定支付与监管的一体化大数据信息管理,有助于一定程度控制医疗机构不合理医疗行为。[28]反之,在无法通过信息化予以有效监管的情况下,由于监管难度较大,不仅造成人力、物力成本等消耗巨大,医保经办机构监管到位的概率下降,还导致医疗机构机会主义盛行。此外模型显示,当额外不合理收入H越大时,监管到位的概率越大,反之,警示我们不合理“冲点”行为带来的不合理收入H较小时,监管往往容易被忽视。
基于监管的博弈模型可知,监管到位能够减少医疗机构不合理“冲点”行为。然而,国家医保局自2020年在全国范围内开展试点,虽然结合早期DIP支付方式试点经验,发布了《DIP技术规范1.0》,在监管辅助目录中对组别高套、低标入院等违规“冲点行为”进行了阐述,但尚停留在理论监管层面。DIP运行时间较短,经验尚且不足,各试点地区监管机制仍需要依据当地实际情况对上述指标进行丰富和组合,监管系统仍有待完善。不合理“冲点”行为审核难度大,监管成本高等问题仍有待解决。[29-30]
4 结论
DIP支付方式是我国全面推行的医保支付方式,其内核也是以区域点数法总额预算为结算基础,从理论与实践证明,区域点数法总额预算仍会带来医疗机构不合理的“冲点”风险。通过博弈模型可知,在监管不到位的情况下,医疗机构的严格优势策略中会进行扩大高点数服务和扩大基础点数的不合理“冲点”行为,通过竞争点数扩大医保份额。当前DIP支付方式推行时间较短,不合理“冲点”行为的风险防控手段尚需评估和考证,医保经办机构为减少不合理“冲点”行为需要在监管机制上予以完善。在参考《DIP技术规范1.0》构建DIP支付方式的同时,建议进一步借鉴国内外区域点数法总额预算下医疗机构“冲点”行为的风险防控经验,如德国开展经济监测,依托较重的惩戒手段将“冲点”行为的严格优势策略转为严格劣势策略;基于过往医疗服务数据设置点数上限,超点自付等,以及通过有效降低医保经办机构监管成本,从而逐步优化支付、监管机制等医保支付方式实施模式,减少不合理“冲点”行为。
作者声明本文无实际或潜在的利益冲突。
