早产儿经外周中心静脉置管并发胸腔积液的诊治分析
2022-07-18李小青黄华飞肖佳荔
李小青 黄华飞 肖佳荔
经外周中心静脉置管(peripherally inserted central catheter,PICC)是指经外周静脉穿刺置入静脉导管,使导管尖端位于上腔静脉或下腔静脉的技术。我国于20世纪90年代开始将PICC技术应用于新生儿和极(超)低出生体重儿以输注有刺激性的药物,给予静脉营养,具有安全、可靠、耐高渗、保留时间长、相关感染率低等特点,既减少了对患儿的过度刺激,又保证了静脉营养的供给,提供了一种理想的静脉通道[1]。但PICC也存在导致早产儿发生致命并发症的风险,其中胸腔积液为较少见但非常严重的并发症[2]。该文旨在分析新生儿重症监护病房(neonatal intensive care center,NICU)PICC置管后并发胸腔积液早产儿的临床特点,现报道如下。
1 资料与方法
1.1 研究对象 选择2017年1月至2020年12月在本院NICU行PICC的患儿1,035例,置管当天即定位,PICC置管后共11例早产儿并发胸腔积液,其中男5例、女6例,胸片及B超检查均提示胸腔积液,并行胸腔穿刺可抽出乳白色液体。
1.2 研究方法 PICC尖端位置的判定以胸片为标准,经上肢穿刺以第4~6胸椎作为标准定位,经下肢穿刺以第8~10胸椎作为标准定位[3]。收集患儿的性别、胎龄、出生体重、合并疾病、PICC置管日龄、PICC置管后胸腔积液发生时间、PICC尖端位置、合并胸腔积液时的临床表现、检查结果、诊疗经过等临床资料进行回顾性分析。
2 结果
2.1 临床资料 PICC置管后并发胸腔积液早产儿共11例,胎龄27~32周,中位数为28周;出生体重为760~1,540 g,中位数为1,260 g,极低出生体重儿8例,超低出生体重儿2例;合并新生儿呼吸窘迫综合征8例,合并新生儿肺炎11例,合并新生儿颅内出血5例,合并支气管肺发育不良5例。PICC置入时间为生后2~46 d,中位数为4 d;从置管至发生胸腔积液时间为2~30 d,中位数12 d;胸片提示PICC尖端处于非中心位置。见表1。
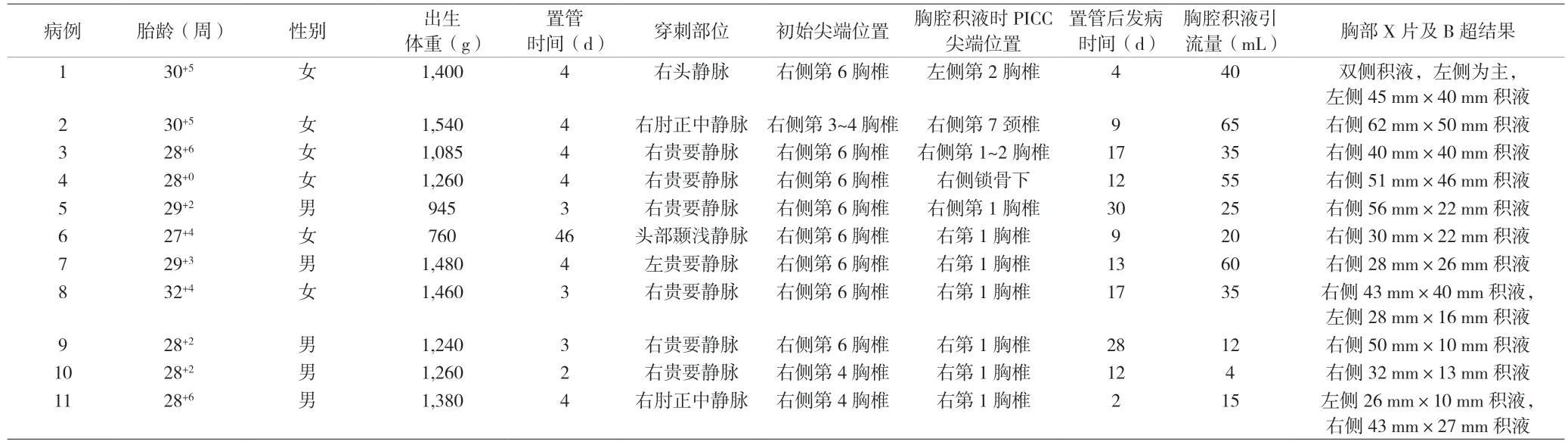
表1 11例早产儿PICC置管后并发胸腔积液的临床资料
2.2 临床表现 11例患儿发生胸腔积液前呼吸平稳,心率正常,奶量逐渐增加,对氧气的需求逐渐减少,无胸腔积液征象。但突然病情恶化,呼吸困难,经皮血氧饱和度不能维持,频繁青紫或呼吸暂停,4例患儿有休克迹象。
2.3 诊疗经过 8例正在接受无创呼吸机辅助通气治疗患儿改为有创呼吸机辅助通气,1例无呼吸支持患儿予以气管插管有创呼吸机辅助通气,2例继续无创呼吸机辅助通气治疗,但对氧的需求较前增加。所有患儿均进行胸部X线及全面的脓毒症检查,有休克表现者经验性使用抗生素治疗。胸片提示胸腔积液,PICC导管尖端位置处于非中心位置,停用PICC输液,建立外周静脉途径继续输液治疗。完善胸部B超检查,病例1行左侧胸腔穿刺,病例2~11均行右侧胸腔穿刺,抽出乳白色液体4~65 mL,积液行常规生化培养检查,培养均未见细菌真菌生长,详见表2。9例有创呼吸机辅助通气患儿根据病情逐步下调呼吸机参数,1~7 d拔除气管插管,行胸腔穿刺后未再出现呼吸困难症状。穿刺后24 h内复查胸部X线片及B超,提示胸腔积液吸收,均治愈出院。
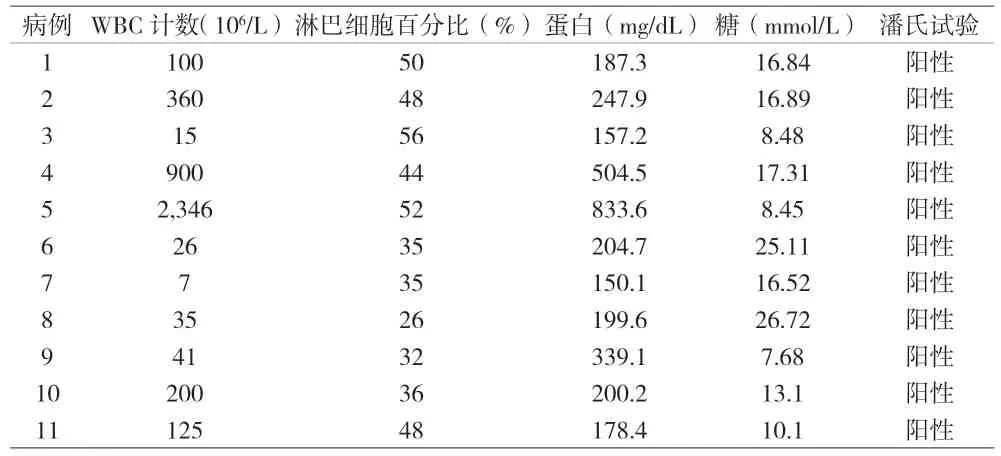
表2 11例早产儿胸腔积液检查结果
3 讨论
PICC的应用为NICU的早产儿提供了长期肠外营养和药物治疗的可靠静脉通路,然而可能并发堵管、血栓形成以及导管错位、移位、感染、断裂,也可能导致一些少见但急性发作会威胁生命的并发症,比如心包积液、心脏填塞、胸腔积液[4]。BASHIR等[5]回顾性分析了926例进行PICC置管新生儿,导管日17,606 d,其中7例发生PICC相关胸腔积液,发病率为0.4/1,000导管日。蒙景雯等[6]报道,行PICC置管新生儿发生胸腔积液的几率为0.7%。KIM等[7]报道的结果更高,PICC相关胸腔积液的发病率为1.3%。本组PICC置管后并发胸腔积液的早产儿共11例,发病率为1.06%,与国内外数据相仿。
PICC导致胸腔积液的原因目前仍存在争议,可能与PICC导管尖端向非中心位置迁移有关[5,8]。本组11例早产儿发生胸腔积液时PICC导管尖端位置均迁移至非中心位置,考虑PICC尖端移位致使静脉营养液外渗至胸腔是发生胸腔积液的主要原因。而PICC尖端移位的原因,考虑有以下几个方面:(1)体位、手臂运动及导管维护。在PICC插入过程中,颈部位置、肢体运动、强力冲洗可能会改变PICC尖端的位置[4],所以推荐定位PICC尖端时,患儿每次体位须保持一致,护理人员应避免快速移动手臂,在插入部位贴上透明胶带,并每日监测留置导管的长度[9]。(2)患儿身高、体重的增长。病例5、9分别在置管后30 d、28 d并发胸腔积液,体重分别增长了280 g、400 g,身高也随着生长,导致导管尖端移位。有研究报道,PICC尖端位置改变与体重增长显著相关[10]。导管移位的同时与血管壁的机械性摩擦,加上新生儿上腔静脉壁的厚度较薄,具有上肢PICC置管的早产儿发生血管壁侵蚀的风险可能更大,尤其是给予高渗液体时,高渗透内皮损伤,导致血管通透性增加和血栓形成[8,11]。
胸腔积液会影响患者的血流动力学,导致呼吸窘迫、频繁呼吸暂停、缺氧发作、心动过速。本组11例早产儿PICC后并发胸腔积液,出现呼吸支持的需求增加,9例(81.8%)患儿需要升级为有创呼吸机辅助通气治疗,若病情继续进展可能危及生命。随着早产儿体重的增长,导管位置可能发生变化,建议规范导管维护,定期X线片检查确定位置,可有助于检测导管尖端迁移、识别有风险的患者。对于经上肢PICC肠外营养过程中出现不明原因的临床恶化时,应通过胸片和超声评估导管位置和可能并发症,以避免漏诊。
