二例单发原发性骨淋巴瘤的18F-FDG PET/CT 鉴别诊断
2022-06-30翟淑丹朱磊张利卜杨钊宋秀宇文贵
翟淑丹 朱磊 张利卜 杨钊 宋秀宇 徐 文贵
天津医科大学肿瘤医院分子影像与核医学诊疗科,国家肿瘤临床医学研究中心,天津市肿瘤防治重点实验室,天津市恶性肿瘤临床医学研究中心,天津300060
【病例1】
1 简要病史与相关检查
患者男性,36 岁,主诉左大腿近端间歇性疼痛6 周,自觉疼痛逐渐加重,并伴有夜间痛,行走呈间歇性跛行。CT 和MRI 的检查结果示左股骨近端占位性病变。体格检查:左股骨近端相当于病变区域压痛阳性,左下肢轴向叩击痛阳性。实验室检查:C 反应蛋白水平为71.6 mg/L(正常值:0~8.0 mg/L)。腹部超声结果提示脾肿大。
2 PET/CT 影像学表现
由图1 可见,左股骨可见不规则斑片状骨质破坏,中心位于髓腔,股骨轮廓大致完整,周围可见软组织肿块,CT 值为31 HU,PET 显像可见异常放射性摄取增高,SUVmax=40.1,放射性摄取增高范围约为6.8 cm×5.0 cm。脾大而厚,PET 显像未见明显的放射性摄取异常增高。
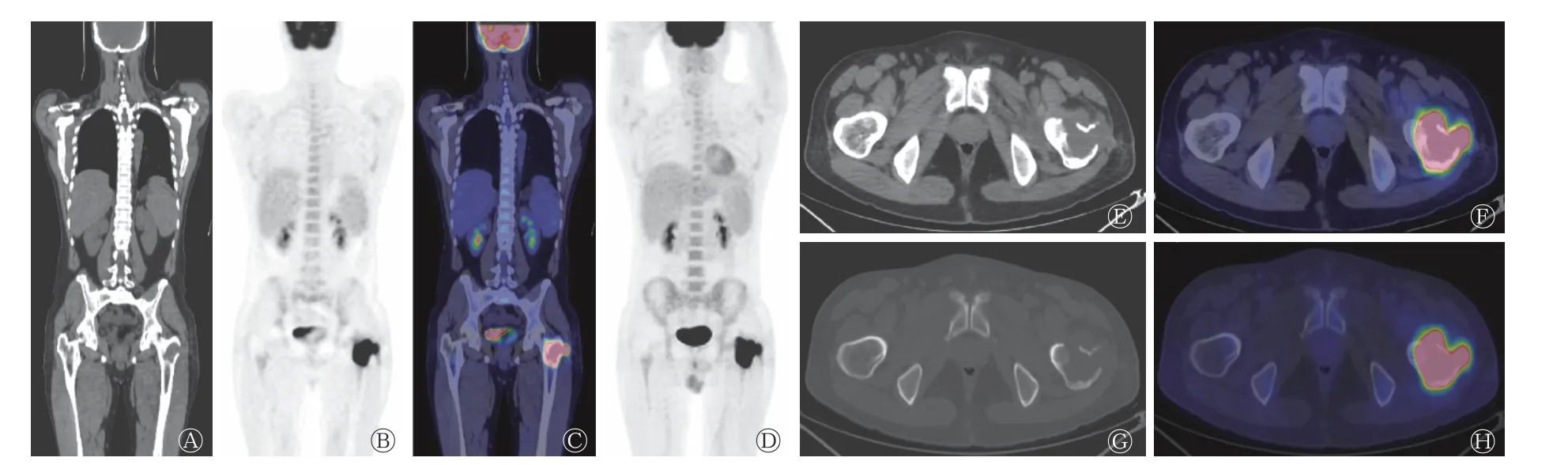
图1 T 细胞间变性大细胞淋巴瘤患者(男性,36 岁)的18F-FDG PET/CT 显像图 A 为全身CT 图;B 为全身PET 图;C 为全身PET/CT 融合图;D 为全身MIP 图;E、F 分别为病灶部位横断面软组织窗CT 图及PET/CT 融合图;G、H 分别为病灶部位横断面骨窗CT 图及PET/CT 融合图。FDG 为氟脱氧葡萄糖;PET 为正电子发射断层显像术;CT 为计算机体层摄影术;MIP 为最大密度投影Figure 1 18F-FDG PET/CT images of a patient(male, 36 years old) with T-cell anaplastic large cell lymphoma
【病例2】
1 简要病史与相关检查
患者女性,48 岁,无意中发现左背部肿块,最大截面约2 cm×2 cm,无压痛,未予以特殊关注。2 个月后胸部CT 结果显示左侧第11 后肋骨骨质破坏、周围软组织增厚,考虑可能为肿瘤性病变或感染性病变。MRI 结果示左侧胸背部肌层内异常信号、邻近肋骨受侵,考虑可能为肿瘤性病变或感染性病变。实验室检查:C 反应蛋白水平为23.3 mg/L(正常值:0~8.0 mg/L),其余指标基本正常。
2 PET/CT 影像学表现
由图2 可见,左侧第11 后肋骨骨质破坏伴软组织影,周围多发肌肉肿胀,CT 值为34 HU,PET 显像可见放射性摄取异常增高,SUVmax=29.9。
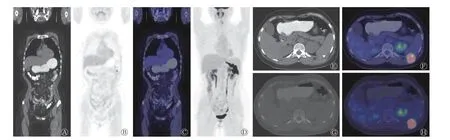
图2 弥漫大B 细胞淋巴瘤患者(女性,48 岁)的18F-FDG PET/CT 显像图 A 为全身CT 图;B 为全身PET 图;C 为全身PET/CT 融合图;D 为全身MIP 图;E、F 分别为病灶部位横断面软组织窗CT 图及PET/CT 融合图;G、H 分别为病灶部位横断面骨窗CT 图及PET/CT 融合图。FDG 为氟脱氧葡萄糖;PET 为正电子发射断层显像术;CT 为计算机体层摄影术;MIP 为最大密度投影Figure 2 18F-FDG PET/CT images of a patient(female, 48 years old) with diffuse large B cell lymphoma
【影像学诊断】
病例1:左侧股骨骨质破坏,周围伴软组织影,PET显示放射性摄取异常增高,恶性淋巴瘤可能性大,需结合活检。
病例2:左侧第11 后肋骨骨质破坏,局限性骨密度减低,伴软组织影并周围多发肌肉肿胀,PET 显示放射性摄取异常增高,考虑为恶性肿瘤,建议活检。
【病理诊断】
病例1:非霍奇金淋巴瘤,结合形态和免疫组织化学检查结果考虑为T 细胞间变性大细胞淋巴瘤。最终免疫组织化学检查结果:细胞增殖核抗原Ki-67 为70%。
病例2:弥漫大B 细胞淋巴瘤,生发中心亚型。最终免疫组织化学检查结果:细胞增殖核抗原Ki-67≥80%。
【讨论辨析】
淋巴瘤是最常见的血液系统恶性肿瘤,主要发生于淋巴结,也可发生于肺、胃、肠、脑、骨骼等结外器官。淋巴瘤的发病机制尚未阐明,多认为与感染、免疫失调、遗传等因素有关。不同病理亚型淋巴瘤的治疗方法和预后不尽相同,化疗和放疗是主要的治疗手段,目前淋巴瘤患者的5 年生存率可达57%。原发性骨淋巴瘤(primary bone lymphoma, PBL)临床罕见,PBL 的发病率在所有骨原发恶性肿瘤中不足5%[1],在恶性淋巴瘤中不足2%,单发的PBL 更为罕见。PBL 指病变位于骨骼,在经病理组织学检查确诊为淋巴瘤的6 个月内无骨骼外其他病灶的淋巴瘤。PBL 在组织病理学特征上分为霍奇金淋巴瘤(HL)和非霍奇金淋巴瘤(NHL),PBL 多来源于非霍奇金淋巴瘤(NHL),其中 B 细胞淋巴瘤占70%~90%[2]。
PBL 的临床表现缺乏特异性,通常表现为病灶部位疼痛、肿胀,可触及肿块,患侧肢体活动受限,发生于脊椎者可因周围肿物造成神经压迫症状,如双下肢麻木、乏力、截瘫、大小便功能障碍等。PBL 的影像学特点多样,在形态学上可表现为以下特征。(1)骨质破坏:以溶骨性骨质破坏最为常见,X 射线和CT 表现为局部斑片状和(或)虫蚀状骨质溶解区;(2)软组织肿块:肿块通常较大,常超过骨质破坏区,甚至呈“围骨生长”的表现[3];(3)骨质硬化:浸润性骨质破坏区内呈斑点状骨质硬化或骨质破坏区周边出现硬化带,大片状钙化少见;(4)骨膜反应:较为少见,多为长骨或椎体病灶周围的轻度骨膜反应,呈层状或条纹状,部分病例甚至可出现“Codman”三角,类似Ewing瘤[2];(5)在MRI 上呈信号异常:表现为病灶T1 加权成像(T1WI)呈等信号或略低信号、T2 加权成像(T2WI)呈等信号或略高信号,增强扫描病灶多为轻至中度强化,明显强化者少见。在功能代谢显像中,绝大多数淋巴瘤的PET 显像呈不同程度的放射性摄取增高,放射性摄取增高程度与淋巴瘤的病理类型和细胞增殖核抗原Ki-67 的表达水平有关,侵袭性淋巴瘤较惰性淋巴瘤的放射性摄取增高程度高,且与细胞增殖核抗原Ki-67 的表达呈正相关。PET/CT为一次性全身检查,在淋巴瘤的诊疗过程中,其优势尤为突出,除可显示全身受累情况外,在淋巴瘤骨髓浸润早期尚无形态学改变时,即可在PET 显像时出现代谢异常,极大提高了骨淋巴瘤的检出率。有研究结果表明,PET/CT 对骨淋巴瘤的诊断灵敏度高达90%~100%[4],同时PET/CT 也广泛应用于淋巴瘤的疗效评价及预后预测,在淋巴瘤患者的诊疗过程中提供了极大的帮助。
病例1 为男性患者,36 岁,主因左大腿近端疼痛就诊,外院影像学检查提示左股骨近端占位性病变,实验室检查除C 反应蛋白水平升高外,其余指标未见明显异常。患者为青年男性,病变位于长骨干骺端,为单发骨质破坏,且PET 显像呈明显放射性摄取增高,首先考虑骨恶性肿瘤。常见的骨恶性肿瘤主要有骨髓瘤、骨肉瘤、Ewing瘤、骨恶性纤维组织细胞瘤和骨转移瘤。结合患者的年龄和发病部位,最常见的疾病为骨肉瘤。骨肉瘤通常表现为斑片样骨质破坏,周围可见软组织肿块,因肿瘤向软组织浸润发展时,肿瘤细胞沿供应肿瘤生长的微血管形成肿瘤性骨小梁,因此骨破坏区和软组织肿块内可见肿瘤骨,这也是骨肉瘤最重要的表现;此外,骨膜反应也较为常见。因骨肉瘤恶性程度高,PET 显像多表现为明显的放射性摄取增高。病例1 患者的骨破坏区位于髓腔,股骨的轮廓还较为清晰、规整,破坏区亦未见瘤骨生成,且并没有出现骨肉瘤常见的骨膜反应,故与骨肉瘤的典型征象并不相符。Ewing 瘤同样是常见的骨恶性肿瘤,好发于10~25 岁的青少年,患者常有发热和白细胞升高等全身症状,骨质破坏呈筛孔样,骨膜反应明显,多呈“葱皮样”骨膜反应。而病例1 患者的临床症状和骨质破坏情况均不符合上述表现。骨髓瘤的发病年龄较大,以多发型多见,常见“穿凿样”和“钻孔样”骨质破坏,边缘清晰,周围无硬化,与病例1 患者骨质破坏的特点相差较大。骨恶性纤维组织细胞瘤呈斑片状骨破坏区,轮廓多光整,似良性病变,部分骨质破坏区见“云絮样”钙化影,而病例1 患者骨质破坏边缘不规则、模糊,形态上并不一致。此外,上述提及的骨恶性肿瘤在行PET 显像时,多呈明显的放射性摄取增高,但如病例1 患者的SUVmax高达40 的较罕见,临床上较常见于淋巴瘤。郭锐等[5]的研究结果也证实,骨淋巴瘤的SUVmax较骨转移瘤和骨髓瘤的SUVmax高,但相关分子学机制尚未阐明。骨转移瘤常见于肺癌、乳腺癌和前列腺癌等,多有明确的原发病灶,且多发者常见,而病例1 患者并无明确的原发灶,所以转移瘤的可能性较小。除了恶性病变,还应考虑良性病变的可能。病例1 患者的病灶中心位于髓腔,需与骨髓炎[6]相鉴别,急性骨髓炎与淋巴瘤在影像学上进行鉴别较为困难,但前者的临床症状较重,通常有发热和血象异常表现;慢性骨髓炎可见骨质硬化,周围伴软组织肿胀,但一般不会形成软组织肿块,且PET 显像多无明显的放射性摄取增高。综上,我们分析了患者的年龄、临床状况、实验室检查结果和影像学特征,与多种常见骨恶性肿瘤及良性病变进行鉴别,结合PET 显像时少见的高代谢表现,考虑为PBL。PBL 起源于髓腔,肿瘤细胞通过产生白细胞介素1(IL-1)、白细胞介素6(IL-6)和TNF 等细胞因子,引起局部破骨活动增加、在骨皮质沿哈弗管蔓延形成细小隧道,骨髓腔内的淋巴瘤细胞可通过此通道在病骨四周形成较大肿块,而骨皮质不出现广泛性破坏[7]。病例1 患者的病灶中心位于髓腔,周围可见软组织肿块,且肿块与髓腔通过“窗口样”[8]骨皮质破坏区相连,这也与淋巴瘤细胞的生长和浸润方式相符。之后患者在我院经组织病理学检查证实为T 细胞间变性大细胞淋巴瘤,进一步证实了我们的影像学诊断。
病例2 为中年女性,因背部肿块入外院检查,CT 与MRI 结果均怀疑为转移瘤。实验室检查除C 反应蛋白水平轻度升高,其余指标无明显异常。PET/CT 全身显像示左侧第11 后肋骨单发骨质破坏,周围可见软组织肿块,PET 显像呈明显的放射性摄取增高。结合患者年龄和影像学特点,首先考虑恶性病变,由于未发现其他明确原发灶,故考虑为原发骨恶性肿瘤。骨肉瘤的影像特征已在前文详述。骨髓瘤多呈“穿凿样”骨质破坏,边缘清晰,周围无硬化,多有广泛的骨质疏松。而病例2 患者的骨破坏区边缘模糊,这一特点与骨淋巴瘤的组织病理学特征相对应,从病理切片中可观察到肿瘤组织呈溶骨性浸润生长,瘤体中央原有的骨小梁多已溶解消失,周围仍常见残留或较完整的骨小梁,这使得其在CT 图像上表现为骨破坏区边缘模糊,与正常骨组织分界不清[9]。良性病变需排除骨结核,骨结核较少发生于肋骨,且周围多伴有肉芽肿或冷脓肿,与病例2 患者肋骨破坏区周围有软组织肿块不符。病例2 患者的骨皮质尚较完整,病变似起源于髓腔,突破骨皮质后向周围侵犯,无明显的瘤骨和骨膜反应,与上述骨良恶性病变的骨破坏特征均不完全吻合。虽难以做出明确诊断,但结合患者骨质破坏的特征及PET 显像放射性摄取增高的表现,我们考虑为骨原发的恶性肿瘤,建议活检明确组织病理学类型。之后患者左侧第11 后肋骨肿瘤活检组织病理学检查结果证实为弥漫大B 细胞淋巴瘤,这也为我们今后鉴别骨淋巴瘤提供了思路。
以上2 个单发的骨破坏病灶,虽有明显的骨质破坏,但病灶中心位于髓腔,骨轮廓较完整,骨破坏区的边缘模糊,周围有明显的软组织肿块,且肿块与骨破坏区通过“窗口样”骨皮质破坏区相连,这些影像学特征均与淋巴瘤的组织病理学特征相对应,具有一定的特征性,但表现多样化。不同类型淋巴瘤PET 显像的代谢程度有一定差异,多数呈放射性摄取增高表现。上述2 例患者的PET 显像均显示了明显的放射性摄取增高,相应的细胞增殖核抗原Ki-67 表达水平分别为70%和≥80%,与既往研究得出的结论一致,即淋巴瘤PET 显像的放射性摄取增高程度与细胞增殖核抗原Ki-67 的表达水平呈正相关[10]。此外,2 例患者的C 反应蛋白水平均有不同程度的异常升高,C 反应蛋白是由肝脏合成的一种急性期反应蛋白,可随巨噬细胞、淋巴细胞等分泌的白细胞介素6(IL-6)水平的升高而升高。且有研究结果表明,淋巴瘤治疗前C 反应蛋白水平的异常升高通常预示着较短的无进展生存期和总生存期[11]。但C 反应蛋白水平在多种肿瘤中均可以异常升高,所以,其对于淋巴瘤并没有特异性。
综上所述,临床中出现全身单发骨质破坏时,我们需结合患者的临床特征和影像学表现综合分析,尤其当病灶与常见骨良恶性肿瘤的典型特征不相符时,我们应想到少见病甚至罕见病,如PBL 的可能性。与传统影像学方法相比,18F-FDG PET/CT 显像可同时提供病灶的代谢和形态学信息,这为我们诊断骨病变,尤其是骨肿瘤性病变提供了有力帮助。
利益冲突 所有作者声明无利益冲突
作者贡献声明 翟淑丹负责临床及影像资料的收集、论文的撰写;朱磊、宋秀宇负责论文的审阅与校对;张利卜、杨钊负责病例与文献的搜集;徐文贵负责命题的提出与设计、论文的审阅
