切口疝腹腔镜IPOM修补七步法操作指南(2022版)
2022-05-11广东省医师协会疝与腹壁外科医师分会
广东省医师协会疝与腹壁外科医师分会
切口疝是一种常见的开腹手术术后并发症,发生率为2%~20%[1-2]。腹腔镜下腹腔内网片修补术(intraperitoneal onlay mesh,IPOM)是在动物模型实验基础[3]上发展起来的一项技术,由LeBlanc 等[4]首次应用于腹壁切口疝的治疗,开启了全新的切口疝手术纪元。该术式具有学习曲线短、修补效果确切、术后恢复快的优点,是现阶段主要的切口疝修补方式。目前制约该术式普及的原因在于昂贵的耗材费用,但随着国家医保集采政策的实施,切口疝腹腔镜IPOM 修补在基层医院必将成为常见术式,因此需要相关的规约来指导外科医师的日常工作。
相关研究[5-6]表明,切口疝的长期疗效远差于腹股沟疝,随着腹腔镜下IPOM 技术的开展,也出现了一系列术后并发症,如肠管损伤、术后复发、慢性疼痛和补片感染等[5],不仅影响手术效果,甚至危及患者生命。为了规范开展切口疝的腔镜IPOM 修补术,本团队结合自身培训经验,总结出操作七步法,并在临床及培训中予以实施,取得良好效果。因此,广东省医师协会疝与腹壁外科医师分会组织广东省多家大型三甲医院的疝外科专家共同编写第1 版《切口疝腹腔镜IPOM 修补七步法操作指南》,旨在针对疝和腹壁外科领域腹腔镜切口疝IPOM 修补手术的操作进行规范化和标准化。
本指南以发表在同行评议期刊上的高级别研究证据为依据,严格按照牛津大学循证医学中心循证医学证据评价标准[5],给出证据级别及推荐意见(表1)。需说明的是有一些研究报道异质性较大,推荐意见更倾向于保守,因此证据级别和推荐意见并不总是一一对应的。

表1 证据级别和推荐标准Table 1 Levels of evidence and grades of recommendation
1 适应证
初发、复发性切口疝;无疝囊感染与急性绞窄性嵌顿;能够耐受气管内插管全身麻醉、CO2气腹者;直径<15 cm 的疝[7](证据级别:2b,推荐意见:B)。
2 禁忌证
2.1 绝对禁忌证
对补片过敏者;严重腹腔感染、腹水、放疗术后等致腹腔粘连无法建立气腹空间者;疝囊感染与急性绞窄性嵌顿者;不能耐受气管内插管全身麻醉、CO2气腹者[6](证据级别:5,推荐意见:D)。
2.2 相对禁忌证
包括妊娠、恶性肿瘤活动期、直径>15 cm 的疝,如患者可耐受人工渐进性气腹(preoperative progressive pneumoperitoneum,PPP)或/和联合A 型肉毒毒素(botulinum toxin type A,BTA)注射进行术前准备,或术中使用组织结构分离技术(component separation technique,CST),也可酌情使用IPOM 手术,但以上操作需由具备相关经验或受过相关培训的外科医生谨慎使用[8](证据级别:4,推荐意见:C)。
3 术前准备
3.1 全身性疾病处理
推荐采用美国麻醉医师协会(ASA)手术风险评估标准[9],必要时进行多学科会诊(multidisciplinary team,MDT),选择最优围术期处理方式[6](证据级别:2a,推荐意见:B);根据《中国普通外科围手术期血栓预防与管理指南》[10],将不同血栓风险患者分级处理,积极预防各类血栓发生。全身性疾病及血栓风险参照《腹壁切口疝诊断和治疗指南(2018年版)》[6]进行围术期管理,此处不再赘述。不宜手术或暂不宜手术的患者,推荐采用适当的腹带包扎以限制切口疝的进展(证据级别:2a,推荐意见:B)。
3.2 气道准备
由于切口疝关闭缺损之后涉及腹腔容积剧烈上升的过程,因此呼吸功能是必要的术前检查,包括胸片、肺功能检查及血气分析等。吸烟者术前2 周停止吸烟[11](证据级别:2a,推荐意见:B)。肺部感染者,应在感染控制1 周后再行手术;对于限制性呼吸功能障碍患者,必要时使用支气管扩张剂、祛痰剂等,改善呼吸功能,并进行1~2周的呼吸肌锻炼[11-13](证据级别:2a,推荐意见:B)。
3.3 肠道准备
对于可能涉及严重粘连,存在肠管切开风险患者,术前还应按照肠道手术标准予以肠道准备,防止术中因肠管损伤导致的腹腔污染[14]。
3.4 巨大疝、复杂疝准备
对于巨大切口疝(疝囊容积与腹腔容积比>20%)及涉及复杂情况(如复发疝、腹腔严重感染史等)时,为防止疝内容物还纳、修补后发生腹腔高压甚至腹腔间室综合征(abdominal compartment syndrome,ACS)以及减少损伤,有条件的单位术前应进行相应腹腔扩容,即术前2~3 周开始行PPP 或/和BTA 注射进行腹腔扩容[15](图1A-D)。需要注意的是,使用PPP 和BTA 技术目的是在巨大切口疝修补时获得一期的筋膜闭合[8]。由于数据还不够充分,证据级别尚且不高,因此只推荐在有经验或者受过充分培训的单位施行以上技术(证据级别:3a,推荐意见:D)。
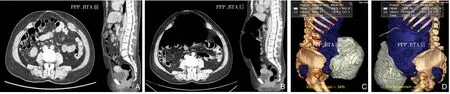
图1 切口疝患者使用PPP联合BTA腹腔扩容前后的影像学变化A-B:CT扫描变化;C-D:CT重建疝囊容积变化(有效指征:疝囊容积比缩小)Figure 1 Image changes in patients with incisional hernia before and after abdominal expansion with PPP plus BTA A-B:Changes in CT scan image;C-D:Changes of the hernial sac in CT reconstruction(effective sign:reduction of hernia sac volume ratio)
BTA 不能用于肌萎缩侧索硬化症、多发性神经病、重症肌无力、兰伯特-伊顿综合征等患者;慢性阻塞性肺疾病、前列腺增生症、过敏体质者等慎用[16]。注射BTA 常见不良反应:咳嗽、喷嚏无力以及背部疼痛等[17]。
对于没有条件进行腹腔扩容的单位,建议术前2~3 周开始将疝内容物还纳腹腔,加用腹带束扎腹部并进行心肺功能锻炼[18]。术中如果无法妥善闭合筋膜缺损,需要加用CST 或桥接等方法尽量使缺损闭合。注意:闭合筋膜缺损和降低复发率以及恢复腹壁功能有关;使用网片桥接缺损与增加复发率有关[8](证据级别:3a,推荐意见:B)。
此外,针对术前腹腔扩容,近年来还有报道使用组织扩张器(tissue expander,TE)的方法,但目前的报道较为零星且证据级别不高[19]。
3.5 预防性使用抗生素
切口疝原手术部位可能存在感染源,且术中存在肠管切开等风险,预防性使用抗生素可明显降低感染发生率,特别是对于高龄、肥胖、合并糖尿病、肾病、免疫功能低下、长期应用激素、巨大或多次复发切口疝患者[19](证据级别:2b,推荐意见:B)。
建议在切开皮肤前30 min 预防性使用抗生素[19](证据级别:2b,推荐意见:B)。
4 七步法操作步骤
4.1 手术体位及站位
切口疝可分布于腹壁不同部位,患者手术体位、术者站位也会有所不同。
根据《腹壁切口疝诊断和治疗指南(2018年版)》[6]中切口疝不同部位分型:⑴前腹壁中央区域(中线或近中线处)切口疝,包括脐上、下切口疝,经(绕)脐上下切口疝;⑵前腹壁边缘区域切口疝,剑突下、耻骨上、肋缘下和近腹股沟区切口疝等。
可采用患者仰卧位,或仰卧分腿位进行手术。术者位于患者健侧或头端(疝位于下腹部)(图2A-B)或两腿之间(疝位于上腹部)(图2C)。对于侧腹壁和背部(肋髂间和腰部)切口疝,可采用患者健侧卧位,术者站位于患者腹侧(图2D-E)。

图2 患者手术体位与术者站位A:下腹部切口疝患者采用仰卧位;B:下腹部切口疝术者和助手站位;C:上腹部切口疝术者和助手站位;D:左侧腰部切口疝患者采用右侧卧位;E:左侧腰部切口疝术者和助手站位Figure 2 Surgical positions of patients and surgeonsA:Adoption of a dorsal position for patients with lower abdominal incisional hernia; B:The standing positions of the surgeon and the assistants for lower abdominal incisional hernia; C:The standing positions of the surgeon and assistants for upper abdominal incisional hernia;D:Patients with left lumbar incisional hernia using a right lateral position;E:The standing positions of the surgeon and assistants for left lumbar incisional hernia
术中固定补片时,术者可根据需要改变站位,利于在不同方向展平补片。
4.2 穿刺套管放置
穿刺套管布孔,采用三角布孔原则[20](图3A-C),利于持镜助手与主刀的配合,以及主刀双手操作。对于巨大及复杂切口疝腔镜手术,为利于手术操作,可采用多孔法进行布孔。观察孔及操作孔距离缺损边缘9 cm 以上[20],有利于操作。

图3 三角布孔原则(观察孔和左右手操作孔,呈三角形分布,以疝囊缺损为顶角,利于持镜手观察及主刀医生操作)A:下腹部耻骨上方切口疝套管布局;B:靠近脐部切口疝套管布局;C:左侧腰部切口疝套管布局Figure 3 The principle of triangular distribution(triangular distribution of the optic port and the two main operating ports with the hernia sac defect as the vertex angle,convenient for observation of the laparoscopy-holder and the operation of the chief surgeon)A:The layout of the trocars for supra-pubic incisional hernia of lower abdomen;B:The layout of the trocars for incisional hernia in the para-umbilical region;C:The layout of the trocars for left lumbar incisional hernia
对于切口疝手术穿刺套管的放置位置,第1 个套管针应放置在离缺损尽可能远的腹壁上,以便清晰显示缺损的边缘且为放置补片提供全面视野[19](证据级别:4 级,推荐意见:D)。很多医生喜欢选择Palmer 点[19](图4)(证据级别:4 级,推荐意见:C),这要求患者没有肝脾肿大,并需要留置胃管保持胃在麻醉诱导之后仍处于空虚状态。在处理中部和右侧腹壁缺损时,最理想的方法是在左侧腹放置3 个套管针;同理,处理左侧腹壁缺损时,通常在右侧腹建立3 个套管针。对于腹壁缺损>10 cm 的患者,可在腹壁的另一侧插入1~2 个套管针进行补片的固定[21](证据级别:4 级,推荐意见:C)。

图4 Palmer点Figure 4 Palmer's point
如条件允许,建议术前行PPP[18]后(证据级别:4 级,推荐意见:C),通过CT 平扫,了解腹腔内粘连情况,可有效避免术中因穿刺引起不必要的损伤[18](图5A-C)(证据级别:4 级,推荐意见:D)。
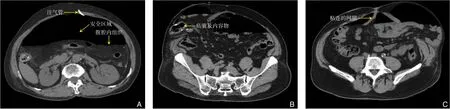
图5 PPP后,CT平扫了解腹腔内粘连情况,避免放置穿刺套管时的损伤A:显示腹腔内黑色的安全区域及腹腔内组织分布;B:显示腹腔内疝囊及疝囊内的肠管;C:显示腹腔内粘连的网膜分布Figure 5 Detection of the abdominal adhesions by CT scanning after PPP to avoid the visceral injury during trocar placement A:Showing the black safety area and tissue distribution in the abdominal cavity;B:Showing the abdominal hernia sac and the intestines in the hernia sac;C:Showing the distribution of adhesive omentum in the abdominal cavity
可视性穿刺套管在穿刺过程中能观察进入的层次,及时发现粘连或者损伤情况,在腹腔镜切口疝IPOM 修补手术中也可作为一种进入腹腔的方式[19](证据级别:2 级,推荐意见:B)。但需注意目前循证医学证据提示可视性穿刺套管只可降低第1 套管伤口的大小,并不会降低内脏或血管损伤发生的机会[22]。
对于没有条件行PPP 或不具备可视性穿刺套管的单位,可采用Hasson 法[23]进行第1 个观察孔的放置。即采用开放式小切口逐层切开左右肋下区域的腹壁进入腹腔,置入观察套管[19](证据级别:4 级,推荐意见:D)(图6A-C)。

图6 Hasson法腹腔穿刺套管置入方式A-B:开放逐层进入腹腔;C:将套管置入作为观察孔Figure 6 Open laparoscopic entry using Hasson's techniqueA-B:Incision of the abdominal wall layer by layer into the abdominal cavity;C:Insertion of the trocar into the abdominal cavity for observation port
4.3 腹腔粘连松解
腹腔粘连松解过程中最常见的并发症是肠管损伤,发生率高达11%,发生肠管损伤后病死率高达8%。此外,与开放手术相比,腹腔镜手术本身有更高的肠道损伤率[24]。因此需根据不同情况,采用冷兵器(剪刀)、电凝设备(双极电凝)、超声刀等,通过钝性分离结合锐性分离的方式,尽量避免肠管损伤。需注意的是,对比超声刀,使用单极电凝会在凝固组织周围形成一个较大的附带损伤区,并产生较高的温度,因此使用单极电凝增加了肠道损伤率[25](证据级别:5,推荐意见:C)。
对于肠管与腹壁等致密粘连,建议采用剪刀分离,必要时裁取部分腹壁组织,防止损伤肠管(图7A);对于网膜等粘连,可采用电凝设备或超声刀予以分离,减少出血[19,26](图7B)(证据级别:5,推荐意见:C)。

图7 粘连松解A:使用剪刀分离肠管致密粘连;B:使用超声刀分离网膜致密粘连Figure 7 Separation of the adhesionsA:Separation of intestinal dense adhesions with scissors; B:Separation of dense omental adhesions with ultrasonic scalpel
对于复合型粘连,建议采用钝性分离与锐性分离相结合的方式,钝性分离网膜粘连,及时发现隐匿的肠管粘连,以减少肠管的损伤[19](证据级别:5,推荐意见:C)。
肠管粘连分离后,建议再次观察创面,如有穿孔、浆肌层损伤等情况,及时予以修补或内翻浆膜化缝合[11](证据级别:5,推荐意见:D)。防止术中穿孔遗漏或术后迟发性穿孔导致感染性休克。
如术中粘连致密难以分离,或肠穿孔、污染严重,建议中转开腹予以分离、修补甚至行肠切除吻合术。需要注意的是,广泛的肠粘连松解并没有提供额外的获益,反而粘连松解的操作时间是肠管损伤的独立预后因素[18]。因此粘连松解应限制在腹壁上补片预期覆盖的区域,保证补片覆盖足够的缺损边缘及妥善展平即可[11,21](证据级别:3a,推荐意见:B)。如发生严重污染,不建议继续使用补片加强腹壁,而应妥善处理肠管损伤,待二期手术再行补片加强[19](证据级别:3a,推荐意见:B)。
4.4 缺损关闭
缝合目标:切口疝修补,尽量予以关闭腹壁缺损[21](证据级别:2a,推荐意见:B),以达到多重目的:⑴恢复腹壁功能;⑵降低疝复发率;⑶减少血清肿;⑷减少手术区域膨出;⑸补片与腹壁完全接触、腹壁细胞长入。
缝合方法:建议使用“立体缝合”的方法[27](证据级别:4,推荐意见:C),利用疝囊及疝囊内的疤痕组织,以达到增加腹壁厚度、消灭疝囊死腔的效果(图8A)。对于巨大的缺损,可以采用多次缝合的方式,即第1 条线尽量拉拢缺损,第2、3 条线缝合对合缺损(图8B)。
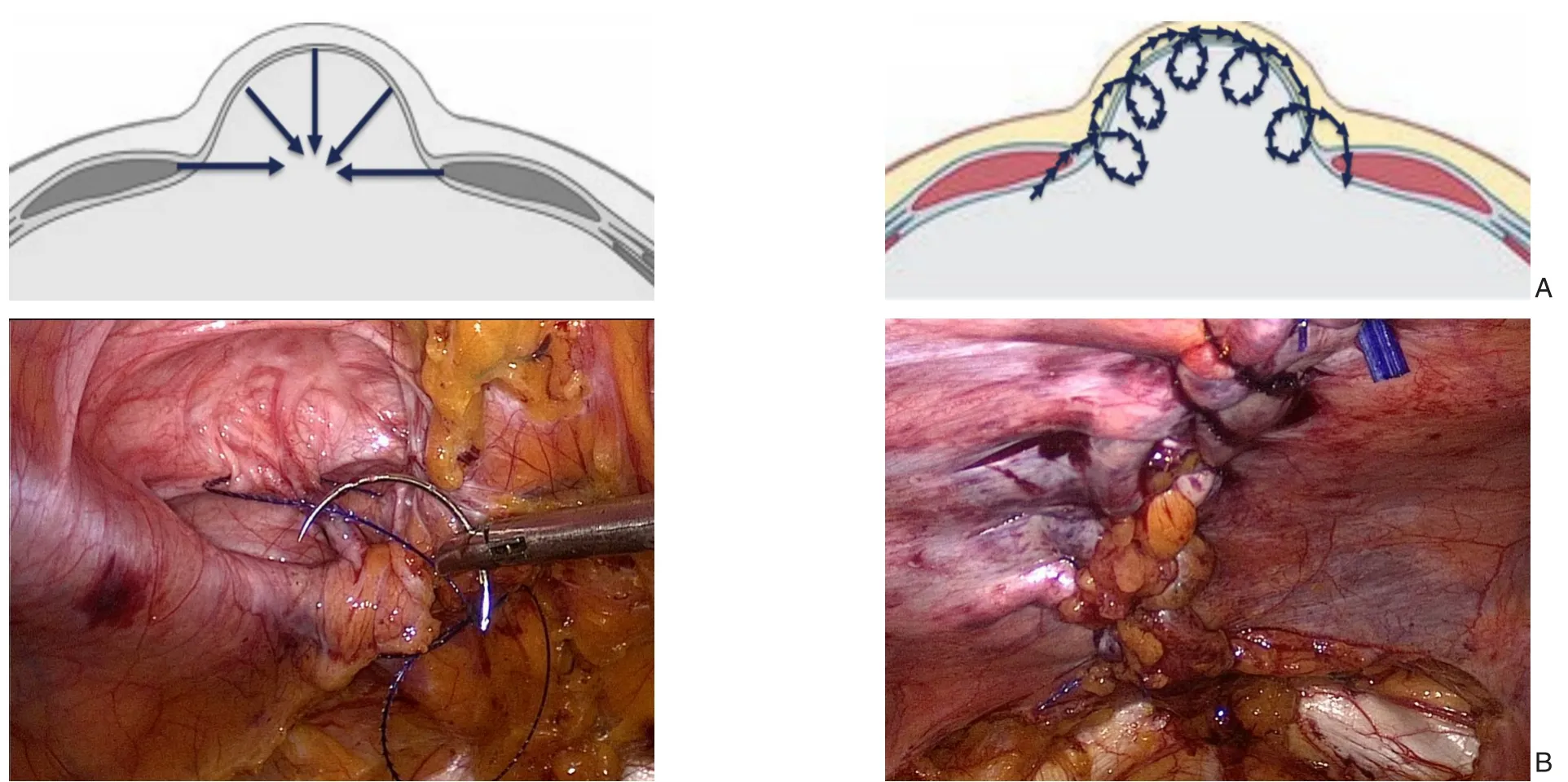
图8 缺损关闭方法A:“立体缝合”模式(用缝合将疝囊顶部、侧壁一起缝合,并在肌肉筋膜层对合后,形成新的腹壁);B:耻骨上方切口疝缺损的“立体缝合”Figure 8 Method for defect closureA:"Multidimensional suture"(suturing the top and side walls of the hernia sac together to create a new abdominal wall after alignment with the muscle fascia layer); B:Defect closure of the supra-pubic incisional hernia by"multidimensional suture"
缝线选择:缝合采用的缝线建议使用慢吸收线或不可吸收线,慢吸收线包括2-0 以上的倒刺线或鱼骨线,不可吸收线包括2-0 以上的爱惜邦或不可吸收的倒刺线(V-loc)[28](图9)(证据级别:3a,推荐意见:B)。

图9 各种不同的缝合线A:鱼骨线;B:V-loc倒刺线;C:倒刺线Figure 9 Different types of suturesA:Fish-bone suture;B:V-loc barbed suture;C:Barbed suture
巨大缺损缝合:如果术前评估疝囊巨大、缺损难以关闭,建议术前使用PPP+BTA 拉升腹壁肌肉、增加缝合顺应性[8,29-30](证据级别:3a,推荐意见:D),或术中结合如腹腔镜CST(e-CST)、腹腔镜腹横肌松解术(transversus abdominis muscle release,TAR)等技术[21](证据级别:3a,推荐意见:C),条件不允许的单位可采用杂交的手术方式,尽量关闭缺损。
4.5 补片定位
IPOM 修补必须使用防粘连补片,补片需以缺损为中心,覆盖足够范围。2014年国际内镜疝协会制定的《腹壁疝和切口疝腹腔镜治疗指南》[19]曾推荐补片需要至少覆盖缺损边缘5 cm,2018年的指南更新版[21,31]对此进行了更新,推荐补片和缺损面积比例为16∶1,即补片半径至少需要达到缺损半径4 倍(证据级别:3a 级,推荐意见:C)。
如果缺损边缘5 cm 以内有耻骨、结肠等结构,建议行经腹部分腹膜外修补(transabdominal partial extraperitoneal repair,TAPE)[6,19](证据级别:3a 级,推荐意见:C),即将部分补片放置在腹膜前,以达到完整覆盖的目的(图10A-C)。

图10 TAPE修补距离耻骨5 cm以内下腹部切口疝A:补片;B:将膀胱前间隙游离后,将补片置入间隙,并将补片下缘钉合固定于耻骨梳;C:将补片固定好以后,再关闭腹膜(将腹膜连续缝合于补片上),防止肠管进入膀胱前间隙Figure 10 TAPE for a lower abdominal incision hernia with a distance less than 5 cm from the pubisA:Mesh; B:After dissociating the anterior bladder space,placing the mesh into the space,and nailing and fixing the lower edge of the mesh to the pectineal ligament; C:Closing the peritoneum after fixation of the mesh(by continuous suture of the peritoneum on the mesh)to prevent the bowel entering the anterior bladder space
由于腹腔镜下视轴和视枢效应,以及腹壁厚度的影响,补片定位往往存在偏差。我们建议通过体内外结合的方式,将补片予以定位:即在体外根据缺损的中心、标记好补片覆盖的范围(图11A-B),通过1%浓度亚甲蓝注射液等显色剂注射再转化为腹腔内的标记点(图11C-D),将补片覆盖的范围定位好(图11E-F)(证据级别:5 级,推荐意见:D)。

图11 补片覆盖范围与定位A:修剪一片与补片同等形状大小的纸片;B:将需要覆盖的范围,在腹壁比划并标记;C:确定补片覆盖范围;D:通过亚甲蓝注射转化至腹腔内;E:将补片覆盖范围上重要的点,通过亚甲蓝注射于腹膜前(图中蓝点);F:将补片置于腹腔内,在覆盖范围上的重要点(图中蓝点)予以对合Figure 11 The coverage area and positioning of the meshA:Triming a piece of paper with the same shape and size as the mesh;B:Marking the area that needs to be covered on the abdominal wall; C:Determination of coverage area of the mesh;D:Transferring the coverage area into the abdominal cavity by methylene blue injection; E:Navigating the important points on the coverage area of the mesh into the preperitoneal plane through methylene blue injection(blue dot in the picture); F:Placing the mesh in the abdominal cavity and sewing close the important points in the coverage area(the blue dot in the picture)
4.6 补片固定
IPOM 补片通过固定才能展平,与腹壁贴合,有利于腹壁细胞长入,腹膜化形成,同时减少术后粘连、积液、复发的发生率。
补片的固定方式有钉合、缝合、医用胶喷涂等。由于医用胶喷涂存在外溢的风险,同时化学性医用胶形成的胶块会影响细胞长入及腹膜化过程,此外,单独使用医用胶固定会增加复发风险[21](证据级别:1,推荐意见:B)。钉合或者缝合(包括穿筋膜悬吊式缝合)两者在疝复发风险方面无显著差别[21](证据级别:1a)。就钉合固定而言,与不可吸收钉相比,可吸收钉可能是复发的危险因素[32](证据级别:2c)。因此,建议采用钉合、缝合或两者相结合的方式进行IPOM 防粘连补片的固定[21](证据级别:2a,推荐意见:B)。特殊部位,例如肋缘以上区域,由于使用穿透性固定装置(钉枪和缝线)可能会损伤心包,因此仅在此处推荐使用医用胶。
补片固定的技巧在于铺放前计划性设计,即腹腔内测量好缺损的长度后,在补片上标记出需要覆盖的缺损,以及固定的点(图12A),结合腹腔内的定位,有利于补片的展平和贴合。既往补片强调双圈固定,为了更好的贴合,建议采用双圈plus 固定,即在补片中央增加固定的点(图12B),保证与关闭好的腹壁良好接触。中央缺损部位首先固定,也有利于补片的展平。

图12 补片固定A:计划性的覆盖(L型线表示缝合好的缺损,线上的点为预先设计的固定点);B:双圈plus固定(除了内外两圈外还需要中间缺损的固定)Figure 12 Mesh fixationA:Planned coverage(the L-shaped line showing the stitched defect,with the predefined fixation points);B:Double-circle plus fixation(a fixation plus of the middle defect besides the internal and external circles)
建议固定点之间的间隙为1.5 cm,外圈距离补片边缘约0.5 cm。如果固定点刚好在血管、神经等附近,建议使用缝合固定,防止钉枪固定导致的出血、术后神经疼痛等[6](证据级别:5,推荐意见:D)。
4.7 引流及穿刺孔关闭
切口疝IPOM 修补手术术中如进行了肠管粘连分离、肠管损伤修补或出现分离过程中渗血明显等情况,一般建议放置引流管,通过观察引流液性状与量了解腹腔内情况,同时还可引流出腹腔内的渗出液体,但留置时间不宜过长,应尽早拔除引流管[11](证据级别:4,推荐意见:C)。
对于穿刺孔的关闭,10 mm 或12 mm 的穿刺孔要求肌肉或筋膜层的对合缝合,5 mm 的穿刺孔建议贯穿缝合[6](证据级别:4,推荐意见:C)。缝合前注意妥善止血,防止术后穿刺孔出血造成的非计划再次手术。
5 术后处理
腹腔镜下切口疝IPOM 修补手术属于腹腔内及腹壁的手术,如涉及粘连松解,还可能存在术后出血、肠道穿孔、腹腔感染的风险。另一方面,巨大疝修补完成后,腹腔容积骤减,需警惕腹腔高压、ACS 的发生。
5.1 肠道穿孔
如发现肠道穿孔表现,需及时予以再次手术探查[11](证据级别:2a,推荐意见:B),必要时取出补片,按照不同情况(根据污染严重程度、损伤的部位)采用修补穿孔、造口或肠切除吻合等手术方式。
5.2 腹腔压力
对于巨大切口疝修补术后,建议常规监测膀胱内压[15](证据级别:5,推荐意见:D),以间接监控腹腔内压,及时发现并处理ACS。
5.3 复发
建议术后3 个月内使用腹带保护腹部[14](证据级别:5,推荐意见:D),防止突发的腹部用力引起补片移位、复发。
6 小结
近年来,腹腔镜下切口疝IPOM 修补手术开展逐渐增多。不规范的IPOM 修补容易造成术后并发症,有些并发症甚至危及患者生命。规范化的手术操作能缩短学习者的学习曲线,尽量让手术同质化、容易复制,可以保证取得良好的修补效果、减少手术并发症发生,改善患者生活质量。同时需强调的是,切口疝的腹腔镜下修补也是一个对腹腔镜下基本操作如缝合、打结、分离、止血等技术要求较高的手术,仍需初学者日积月累,不断训练。
另外,对于巨大、复杂的切口疝,鼓励多中心、多团队合作,不仅达到手术的规范化,还可通过多学科团队进行规范的术前诊断、术前评估、多学科综合治疗及术后综合管理、随访,以期达到最佳的修补效果。
利益冲突:所有作者均声明不存在利益冲突。
