绝经过渡期及绝经后期不伴不典型增生子宫内膜增生患者的临床特征及预后分析 *
2022-04-24董媛媛张栋栋欧阳方贵翟庆杰祝洪澜
董媛媛,田 昭,张栋栋,3,欧阳方贵,4,张 琛,翟庆杰,崔 恒,祝洪澜**
(1.北京大学人民医院妇产科,北京 100044;2.北京市房山区妇幼保健院妇产科,北京 102488;3.山东省淄博市妇幼保健院妇产科,淄博 255029;4.北京市第二医院妇产科,北京 100031)
子宫内膜增生是由于子宫内膜长期处于雌激素暴露而无孕激素拮抗下发生的异常增生。不同程度的子宫内膜增生可引起各年龄段女性的异常子宫出血,尤其以绝经过渡期女性更为突出,若未及时诊治,病变可进展导致子宫内膜不典型增生,甚至发生子宫内膜癌。2003年WHO曾依据增生严重程度将子宫内膜增生分为增生内膜、单纯增生、复杂增生、不典型增生4级。近年来,组织学或细胞学的异型性被认为是疾病进展为子宫内膜癌的更重要因素,2014年WHO修订子宫内膜增生的分类标准,分为不伴不典型性子宫内膜增生(endometrial hyperplasia without atypia,EH)和子宫内膜不典型增生两类(atypical hyperplasia,AH)[1]。其中EH属于子宫内膜增生中的良性病变,EH进展为子宫内膜癌的风险仅为1%~3%[2]。EH的药物治疗主要是补充孕激素以促使子宫内膜转化,具体治疗方法包括口服小剂量孕激素和放置左炔诺孕酮宫内缓释系统(levonorgestrel intrauterine sustained release system,LNG-IUS)。然而临床上针对绝经过渡期及绝经后期女性的EH治疗一直存在争议和疑惑,部分患者初始治疗选择全子宫切除术,导致这部分人群的药物治疗转归无法考证。本研究通过回顾分析绝经过渡期及绝经后期EH患者的临床特点、治疗方法和治疗结局,研究该年龄段EH患者孕激素治疗的转归及结局,并评估影响疾病逆转的高危因素,探讨该年龄段女性EH合理的治疗方案。
1 资料与方法
1.1 一般资料 选取2010年8月1日至2020年8月1日北京大学人民医院收治的绝经过渡期(采取STRAW分期标准)及绝经后期因异常子宫出血、子宫内膜增厚、宫内异常回声行诊断性刮宫术或宫腔镜手术,术后病理诊断EH的患者169例,其中孕激素治疗156例,按孕激素治疗结局分为完全逆转组(141例)和不完全逆转组(15例)。两组患者的年龄及合并症比较,差异无统计学意义(P>0.05)。
1.2 纳入与排除标准 纳入标准:按生殖衰老研讨会分期+10(STRAW+10)分期系统,-2~-1定义为绝经过渡期,+1a~+2定义为绝经后期,纳入此两时期患者因异常子宫出血、子宫内膜增厚或宫内异常回声团行诊刮术或宫腔镜手术,病理诊断EH,包括既往病理诊断单纯性、复杂性子宫内膜增生的患者;无其他妇科恶性肿瘤。排除标准:因其他疾病切除子宫后病理提示不伴不典型增生的子宫内膜增生;合并血液系统疾病、凝血功能异常的患者;绝经过渡期及绝经后期行雌激素补充治疗的患者。
1.3 研究方法 回顾分析绝经过渡期及绝经后期EH患者年龄、BMI、异常子宫出血情况、超声子宫内膜厚度、月经婚育史、有无高血压、糖尿病等临床基本特征,治疗方案及治疗结局。孕激素治疗方案:(1)炔诺酮5mg/d,每周期22天,连续用药3~6个周期;(2)黄体酮胶囊200~300mg/d或地屈孕酮10~20mg/d,月经后半周期14天,连续用药3~6个周期;(3)宫腔内放置LNG-IUS,放置后持续用6个月至5年。
根据孕激素治疗子宫内膜增生的逆转情况,分为完全逆转组和不完全逆转组,评价此时期EH患者孕激素治疗转归及结局;并比较两组患者的年龄、BMI、孕产次、有无反复异常子宫出血、子宫内膜厚度、内科合并症,分析影响两组结局的高危因素。
1.4 治疗效果评估标准及随访 有效:治疗后子宫内膜病变完全消失或子宫内膜病变级别降低;无效:治疗后临床症状和子宫内膜病变无缓解,持续或进展。本研究中针对保守治疗影响因素中反复异常子宫出血指孕激素治疗停药后再次不规则出血,次数≥3次。两组患者均需严格遵循以下要求进行随访:(1)经3~6个月规范治疗后,间隔3~6个月行诊刮术及宫腔镜检查,观察病理转归情况及孕激素治疗效果,连续2次内膜随诊提示生理性子宫内膜为完全逆转;(2)针对其中55例拒绝诊刮及活检的EH患者,每6个月进行电话及微信平台追访,并严密监测彩超下子宫内膜厚度及有无异常子宫出血,严格追访2年以上,无反复出血及内膜增厚患者视为临床逆转。
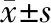
2 结 果
2.1 EH患者临床特征 169例EH患者年龄40~77岁,平均(49.98±6.22)岁,平均BMI为(25.01±4.05)kg/m2,绝经过渡期134例,绝经后期35例。主要临床表现是异常子宫出血158例(93.5%)。超声内膜厚度(1.43±0.56)cm,合并不孕症6例(3.5%),高血压44例(26.0%),糖尿病22例(13.0%)。异常子宫出血:超出正常的月经量、持续时间、规律性或频率以外的出血。
2.2 孕激素治疗的效果评价 初始孕激素治疗156例(绝经过渡期132例,绝经后期24例),完全逆转141例,总有效率90.4%(141/156),其中绝经过渡期有效率90.2%(119/132),绝经后期有效率91.6%(22/24)。本研究中8例口服黄体酮治疗,因异常出血改善不佳,更换为炔诺酮,本数据中将这8例按炔诺酮治疗统计;4例绝经过渡期患者口服孕激素治疗期间反复出血,予放置LNG-IUS后,反应较好,间隔3~6月评估内膜病理逆转,异常子宫出血症状停止,取得满意临床疗效。见表1。
2.3 28例全子宫切除患者情况 初始治疗为全子宫切除术者13例,绝经后期11例(31.4%,11/35),绝经过渡期2例(1.5%,2/134);保守治疗无效切除子宫15例,绝经后期2例(8.3%,2/24),绝经过渡期13例(9.8%,13/132),均存在内膜病变的持续及进展(表4)。绝经后初始切除子宫的11例中5例复杂性增生行预防性子宫切除,拒绝保守治疗;6例单纯性增生(1例合并子宫肌瘤,1例合并子宫腺肌症,1例乳腺癌术后,2例合并卵巢囊肿,1例年龄73岁)选择行预防性子宫切除。2例绝经后经治疗进展患者,术后病理均由复杂性增生升级为内膜癌。本研究中绝经过渡期全子宫切除率10.4%,绝经后期全子宫切除率37.1%。绝经后期患者全子宫切除率明显高于绝经过渡期,且绝经后患者以初始治疗选择预防性子宫切除为主(84.6%,11/13)。
2.4 孕激素保守治疗的影响因素分析 绝经过渡期及绝经后期经孕激素治疗获得完全逆转与未获得完全逆转患者的年龄、BMI、孕产次、内膜厚度、是否合并糖尿病、高血压等方面比较,差异均无统计学意义(P>0.05);但在反复异常子宫出血及组织学类型复杂性增生方面,差异有统计学意义(P<0.05),这两点是子宫内膜对孕激素治疗结局转归的独立影响因子(表2)。
2.5 不完全逆转患者的一般情况及转归 不完全逆转15例患者,其中绝经过渡期13例,绝经后期2例;7例BMI>25kg/m2,5例内膜RI<0.5;8例通过宫腔镜诊断、7例通过诊断性刮宫诊断(表3)。
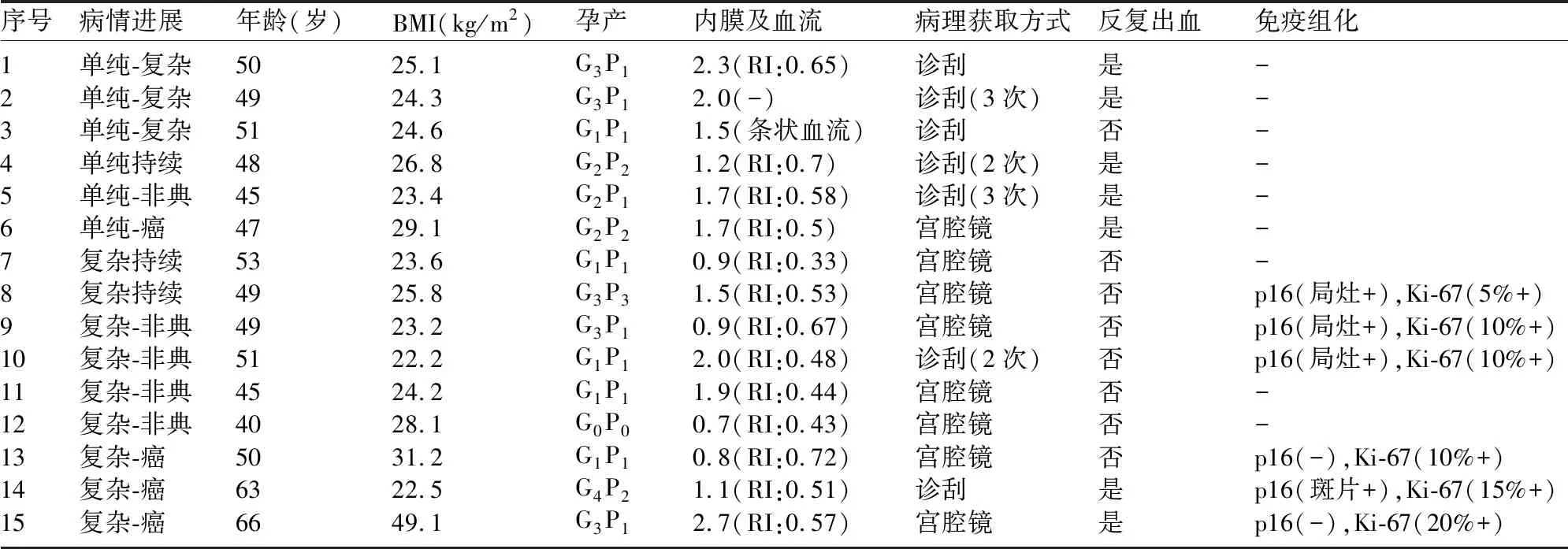
表3 15例不完全逆转患者的一般情况及转归状况
3 讨 论
目前,不伴不典型增生的子宫内膜增生引起的异常子宫出血是各个年龄段女性的常见症状,其病理特点是子宫内膜腺体过度增生,同时伴腺体大小和形态的不规则,腺体与间质的比率增高,但不伴有细胞的不典型性[3],属于子宫内膜良性病变。进展为子宫内膜癌的相关风险取决于其增生程度和类型,而准确诊断和规范治疗可有效降低进展为癌症的风险。EH进展为EC的风险仅为1%~3%,通过观察随诊,超过80%患者可自动转归正常[2]。针对这类良性病变,临床上多选用孕激素保守治疗,治疗结局的关键取决于准确诊断、规范治疗及严格随访。绝经过渡期及绝经后期作为女性特殊时期,存在其本身特有属性。绝经过渡期发生的异常子宫出血与育龄期异常子宫出血存在较大不同:绝经过渡期子宫内膜病变的风险增高、血栓形成风险增大、接近绝经期、多无生育要求[4]。而绝经后出血,尤其伴有子宫内膜增厚的绝经后出血更应引起重视,绝经后女性子宫内膜癌的概率明显增加。因这两个时期的特殊属性,患者重视度及配合度较差,用药持续性差,大大降低了子宫内膜增生的检出率及随访率,增加反复出血、贫血,甚至病变持续及进展的概率。绝经后患者检出子宫内膜增生后,部分患者选择积极手术治疗,但绝经后女性合并症多,手术风险增加、手术创伤大、恢复慢。本研究绝经过渡期EH患者存在子宫异常出血症状的比率高达93.5%。绝经过渡期全子宫切除率10.4%,绝经后期全子宫切除率37.1%。35例绝经后期EH患者中拒绝孕激素治疗,直接手术治疗11例,直接手术切除率达31.4%,药物保守治疗的24例绝经女性中仅2例因病变未完全逆转行手术治疗,治疗无效手术切除率仅8.3%。符合目前此时期患者治疗现状,绝经过渡期及绝经后期患者异常出血概率高,患者重视度差,确诊后规范化治疗率低,此时期的特殊性导致临床治疗存在诸多疑惑和争议。
3.1 绝经过渡期及绝经后EH孕激素保守治疗的效果 子宫内膜增生不伴非典型增生主要的保守治疗方法有口服孕激素、避孕药,宫腔内放置LNG-IUS,注射促性腺激素释放激素激动剂(GnRHa)等[5],临床多采用口服孕激素及宫腔内放置LNG-IUS治疗[6]。文献研究显示,对于子宫内膜单纯性增生,口服避孕药联合孕激素和放置LNG-IUS两种方式治疗均有效,且疗效无显著差异,仅在不良反应及患者依从性上存在区别[7]。炔诺酮治疗伴有月经过多的EH效果更佳,逆转内膜增生的同时有效控制月经量[8]。本研究显示,绝经过渡期和绝经后期EH患者口服孕激素有效率89.4%,放置LNG-IUS有效率100%,总有效率90.4%,同文献报道一致。2017年中国子宫内膜增生诊疗共识亦指出,孕激素药物治疗可作为EH首选治疗方式,大多数患者经规范孕激素治疗可逆转至正常[6]。文献显示,围绝经期子宫内膜单纯性增生的癌变概率低,多可自发缓解,对孕激素药物治疗反应良好,临床上多采用口服孕激素进行保守治疗[9],进一步支持本研究结论。孕激素治疗针对绝经过渡期及绝经后期EH患者的有效率高,尤其处于绝经后期患者,选择性全子宫切除率高,而本研究进一步论证孕激素治疗亦可作为此时期EH首选治疗方式。
结合本数据治疗结局发现,宫内放置LNG-IUS治疗效果良好,逆转率高,可减轻反复持续阴道出血症状,从而降低疾病进展风险。我国LNG-IUS临床应用的专家共识提出,围绝经期患者放置LNG-IUS,可长期管理及控制异常子宫出血症状,减少复发的同时降低子宫内膜病变的发生风险;并减少对脂代谢、肝功能及心脑血管病的影响[10]。文献指出,LNG-IUS治疗围绝经期子宫内膜增生有效率高,能使内膜增生受到明显抑制,缓解不规则月经增多、纠正贫血,使增生内膜逆转,有效减少此时期的阴道反复出血[11],被国外推荐为治疗无不典型增生的子宫内膜增生的首选方案[12]。这与本研究结果基本一致。但本研究中临床应用曼月乐样本量较少,可能与此时期患者对放置宫内节育器的理解及依从性较差相关。然而结合绝经过渡期EH患者的临床特征,异常子宫出血率高,易发生反复异常出血,且多无生育要求,患者持续口服孕激素依从性差,可考虑LING-IUS作为绝经过渡期患者临床治疗选择。
3.2 影响孕激素治疗逆转结局的高危因素 本数据logistic多因素分析显示,反复异常子宫出血及子宫内膜复杂性增生是影响内膜转归的独立高危因素,未完全逆转患者中9例(60%)系复杂性增生,7例(46.7%)存在反复异常出血(≥3次)。存在这两种风险因素的患者,对孕激素治疗反应不良。有文献显示,子宫内膜复杂性增生对孕激素治疗的反应程度明显低于单纯性增生,影响内膜逆转结局[13],与本数据结局一致。尽管2014年WHO已取消子宫内膜复杂性增生的病理诊断,然而随着子宫内膜增生程度的加重,复杂性增生并存不典型增生的比率也随之升高[14-15],对于复杂增生的治疗处理仍需持相对的积极态度,并加强针对孕激素反应的评估和监测,以达到减低EH持续并进展的风险。结合本数据患者转归,反复持续的异常出血是子宫内膜增生的另一独立高危因素,存在反复异常出血的EH患者,病变进展率高,指南指出EH伴持续的异常子宫出血可考虑直接行全子宫切除[6]。Matsuo等[16]研究报道,年龄>40岁,合并肥胖、糖尿病等是子宫内膜增生进展为子宫内膜癌的高危因素,随着高危因素个数的增加,进展为内膜癌的风险显著增加;存在2个高危因素的患者进展为子宫内膜癌的风险为17.6%;存在3个高危因素,进展为子宫内膜癌的风险为35.8%。Rotenberg等[17]研究报道,绝经后EH患者BMI>35kg/m2、超声子宫内膜增厚和糖尿病仍是内膜癌症进展的重要危险因素。本数据显示的影响内膜转归的高危因素与上述报道不一致,考虑与绝经过渡期长期无排卵、无孕激素保护,且异常子宫出血率高、内膜增厚比率高以及未完全逆转患者数据量少存在相关性。综合分析此时期女性特点:年龄>40岁、合并高血压、糖尿病比率升高,如患者同时合并反复异常出血或复杂性增生,则进展为内膜癌的风险显著增加,更需引起临床警惕和重视,加强管理,积极治疗。
综上所述,绝经过渡期及绝经期对孕激素保守治疗反应性总体良好,孕激素保守治疗可作为此时期EH的首选治疗;LNG-IUS是治疗绝经过渡期子宫内膜增生的有效方法;应高度重视反复持续的异常子宫出血及病理诊断复杂性增生的患者,加强监测。但本研究系回顾性研究且为单中心,病理分型及用药方案受年代及用药习惯影响,针对绝经过渡期及绝经期这个特殊的时期,无论是患者个人行为还是医院过度积极治疗,均导致绝经过渡期及绝经期妇女子宫切除率高,缺乏大样本,长周期追访的数据。老年患者依从性差,从而增加预后风险,需加强此期患者治疗的规范化管理,加强监测,重视内膜随诊,以利于临床指导。
