穿刺针与导管给药在分娩镇痛硬膜外麻醉中的应用效果比较
2022-04-20李宇翔叶玉萍刘涌
李宇翔,叶玉萍,刘涌
佛山市妇幼保健院麻醉科,广东 佛山 528000
硬膜外镇痛是分娩镇痛的常用有效方法,主要采用连续硬膜外输注,硬膜外置管使得镇痛管理的灵活性得到显著提升[1-2]。但足月孕妇由于增大的子宫压迫下腔静脉,硬膜外血管丛呈代偿性怒张状态,置管时可能发生硬膜外血管和神经损伤、血管和蛛网膜下腔插管等并发症,影响镇痛效果[3]。研究显示,导管误插入临产产妇硬膜外静脉或损伤硬膜外血管的发生率为1.3%~15.7%[4]。在硬膜外腔阻力消失后,立即经硬膜外针注射药物实施分娩镇痛,可促进药物在硬膜外腔内扩散,以达到更快的疼痛缓解效果[5]。但是现阶段,硬膜外针麻醉在分娩镇痛中的应用较少。分娩过程中持续疼痛感受会引起强烈应激反应,影响内分泌激素水平变化,并影响凝血功能,表现为抗凝—纤溶系统、外源性凝血途径相对活化,机体处于异常高凝状态[6-7]。本研究观察了局麻药物硬膜外针麻醉与硬膜外导管麻醉在产妇分娩镇痛中的效果,并比较其对产妇血清疼痛介质及凝血功能的影响。现报告如下。
1 资料与方法
1.1 临床资料 纳入标准:①健康待检孕妇;②ASA 分级Ⅰ~Ⅱ级;③孕周≥37 周;④镇痛前宫颈扩张2~4 cm;⑤至少每隔5 min 子宫收缩1 次。排除标准:①术前注射阿片类药物;②存在椎管内阻滞禁忌证;③多胎妊娠;④脊柱畸形;⑤合并全身感染性疾病及心、脑功能障碍;⑥合并免疫或凝血功能障碍;⑦合并妊娠期高血压、糖尿病等妊娠相关疾病。选取2019 年2 月—2021 年6 月于我院建档、拟行分娩镇痛的健康待产孕妇92例,随机分为硬膜外针组和硬膜外导管组,每组46 例。硬膜外针组年龄(28.08 ± 3.35)岁,BMI(28.15 ± 2.08)kg/m²,孕周(38.94 ± 0.35)周,初产妇39 例、经产妇7 例,ASA分级Ⅰ级22例、Ⅱ级24例,镇痛前宫颈扩张(2.84±0.37)cm;硬膜外导管组年龄(27.41±3.62)岁,BMI(28.50 ± 2.21)kg/m²,孕周(39.06 ± 0.31)周,初产妇41 例、经产妇5 例,ASA 分级Ⅰ级19 例、Ⅱ级27例,镇痛前宫颈扩张(2.90±0.41)cm。两组上述资料均具有可比性(P均>0.05)。本研究通过我院伦理委员会审核,孕妇及其家属均签署知情同意书。
1.2 麻醉镇痛方法 两组入室后记录基础心率、无创动脉血压、血氧饱和度,静脉给予250 mL 乳酸林格液,左卧位L2~3间隙行硬膜外镇痛。穿刺部位用1%利多卡因3~5 mL 浸润麻醉,使用生理盐水阻力消失法确定硬膜外针在硬膜外腔的位置。硬膜外针组通过硬膜外针推注罗哌卡因与舒芬太尼混合液(将1%罗哌卡因10 mL 混合50 µg 舒芬太尼1 mL,生理盐水稀释至125 mL)5 mL/次,间隔2 min,推注速度1 mL/s,保证初始负荷剂量10 mL;间隔期间,观察患者的心率、血压及有无药物注入蛛网膜下腔或血管内征象,向头端留置硬膜外导管3.0~3.5 cm。硬膜外导管组在成功置入硬膜外导管后,保持左侧卧位,通过导管以相同方法注入与硬膜外针组相同的药物和剂量为初始负荷剂量,将硬膜外导管固定,患者取仰卧位,床头抬高30°,子宫左侧移位。初始负荷量5 min 后,两组均通过硬膜外导管注射1.5%利多卡因+15 µg 肾上腺素混合剂3 mL,5 min后无药物注入蛛网膜下腔或血管内征象,连接PCA,通过镇痛泵持续输入镇痛合剂(0.08%罗哌卡因+0.4µg/mL舒芬太尼),速度为10 mL/h;自控硬膜外镇痛泵剂量为10 mL,锁定20 min。
1.3 指标观察方法 ①镇痛相关指标:记录两组疼痛缓解时间、感觉达到T10阻滞平面时间、镇痛泵按压次数、PCA总用药量及Bromage评分>1分的例数。疼痛缓解时间定义为视觉模拟评分法(VAS)≤3分或降低至原评分50%以下的时间。感觉达到T10阻滞平面时间采用酒精棉球法[8]记录。Bromage评分用于评估运动阻滞,无运动阻滞为0分,无法抬高伸展的腿但可移动脚与膝盖为1分,无法抬起伸展的腿及移动膝盖但可移动脚为2分,完全肢体运动阻滞为3分。②血清学相关指标:两组分别于麻醉前(T0)、给药后10 min(T1)、给药后20 min(T2)、胎儿娩出后(T3)、产后1 h(T4)抽取外周静脉血5 mL,3 500 r/min 离心9 min(离心半径8 cm),取上层血清;采用放射免疫法检测P 物质(SP)、前列腺素E2(PGE2),增强化学发光免疫分析法检测皮质醇(Cor),酶联免疫吸附法检测肾上腺素(NE)、凝血酶Ⅲ(AT-Ⅲ)、D-二聚体(D-D),严格按照试剂盒说明书操作。③分娩方式:包括阴道分娩、剖宫产分娩、器械助产。④分娩镇痛相关不良反应:包括恶心呕吐、瘙痒、低血压等。
1.4 统计学方法 采用SPSS22.0 统计软件。计量资料采用Kolmogorov-Smirnov(K-S)正态性检验,呈正态分布以±s表示,组间比较采用t检验,重复测量的数据采用重复测量的方差分析;非正态分布以M(P25,P75)表示,组间比较采用秩和检验。计数资料以n(%)表示,组间比较采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组镇痛相关指标比较 硬膜外针组疼痛缓解时间、感觉达到T10阻滞平面时间均短于硬膜外导管组(P均<0.05)。硬膜外针组、硬膜外导管组Bromage评分>1分分别为5例(10.87%)、4例(8.70%),两组Bromage 评分>1 分的比例、镇痛泵按压次数、PCA 总用药量比较均无统计学差异(P均>0.05)。见表1。
表1 两组疼痛缓解时间、感觉达到T10阻滞平面时间、镇痛泵按压次数、PCA总用药量比较(±s)

表1 两组疼痛缓解时间、感觉达到T10阻滞平面时间、镇痛泵按压次数、PCA总用药量比较(±s)
注:与硬膜外导管组比较,*P<0.05。
组别硬膜外针组硬膜外导管组n 46 46疼痛缓解时间(min)9.26±5.37*12.15±4.13感觉达到T10阻滞平面时间(min)7.26±4.65*11.04±3.32镇痛泵按压次数(次)1.84±0.82 2.05±0.94 PCA总用药量(mL)127.41±42.56 132.59±43.15
2.2 两组不同时间点血清SP、PGE2、Cor、NE、AT-Ⅲ、D-D 水平比较 与T0时间点比较,两组T1~T4时间点血清SP、PGE2、Cor、NE、AT-Ⅲ、D-D 水平均降低,且硬膜外针组T1、T2时间点上述指标均低于硬膜外导管组(P均<0.05)。见表2。
表2 两组不同时间点血清SP、PGE2、Cor、NE、AT-Ⅲ、D-D水平比较(±s)
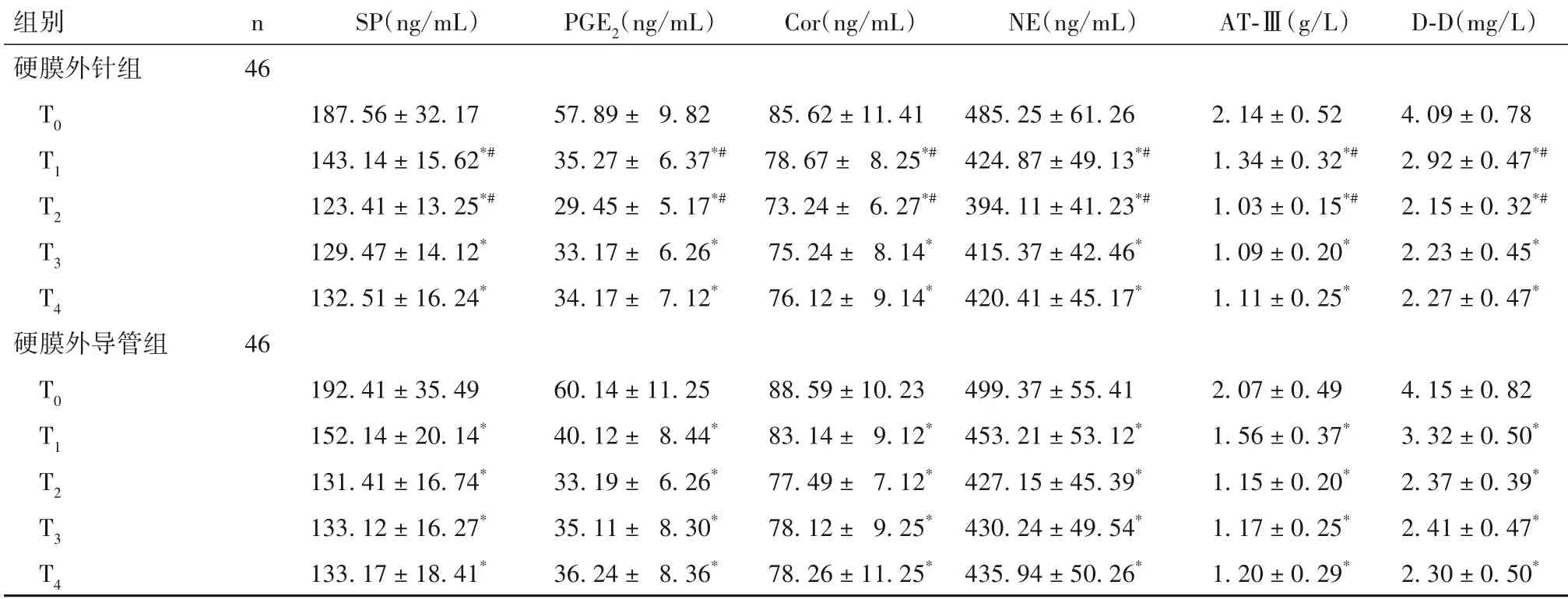
表2 两组不同时间点血清SP、PGE2、Cor、NE、AT-Ⅲ、D-D水平比较(±s)
注:与同组T0时间点比较,*P<0.05;与硬膜外导管组同时间点比较,#P<0.05。
组别硬膜外针组T0 T1 T2 T3 T4硬膜外导管组T0 T1 T2 T3 T4 n 46 46 SP(ng/mL)187.56±32.17 143.14±15.62*#123.41±13.25*#129.47±14.12*132.51±16.24*192.41±35.49 152.14±20.14*131.41±16.74*133.12±16.27*133.17±18.41*PGE2(ng/mL)57.89± 9.82 35.27± 6.37*#29.45± 5.17*#33.17± 6.26*34.17± 7.12*60.14±11.25 40.12± 8.44*33.19± 6.26*35.11± 8.30*36.24± 8.36*Cor(ng/mL)85.62±11.41 78.67± 8.25*#73.24± 6.27*#75.24± 8.14*76.12± 9.14*88.59±10.23 83.14± 9.12*77.49± 7.12*78.12± 9.25*78.26±11.25*NE(ng/mL)485.25±61.26 424.87±49.13*#394.11±41.23*#415.37±42.46*420.41±45.17*499.37±55.41 453.21±53.12*427.15±45.39*430.24±49.54*435.94±50.26*AT-Ⅲ(g/L)2.14±0.52 1.34±0.32*#1.03±0.15*#1.09±0.20*1.11±0.25*2.07±0.49 1.56±0.37*1.15±0.20*1.17±0.25*1.20±0.29*D-D(mg/L)4.09±0.78 2.92±0.47*#2.15±0.32*#2.23±0.45*2.27±0.47*4.15±0.82 3.32±0.50*2.37±0.39*2.41±0.47*2.30±0.50*
2.3 两组分娩方式比较 硬膜外针组阴道分娩41例(89.13%)、剖宫产分娩4 例(8.70%)、器械助产1例(2.17%),硬膜外导管组分别为40例(86.96%)、4例(8.70%)、2例(4.35%),两组比较P均>0.05。
2.4 两组分娩镇痛相关不良反应发生率比较 硬膜外针组发生恶心呕吐3例、瘙痒1例、低血压1例,总发生率为10.87%(5/46),硬膜外导管组分别为2、2、0例及8.70%(4/46),两组比较P>0.05。
3 讨论
硬膜外镇痛技术是分娩镇痛的最有效手段。传统硬膜外麻醉通过硬膜外导管分次少量注入局麻药,以减少或避免局麻药毒性反应[9-10]。但硬膜外导管通过穿刺针进入硬膜外腔后,受到来自血管丛和脂肪组织的阻力,会改变前进方向,发生扭曲、折弯等导致位置不确定,可能会降低局麻药的麻醉效果,并导致异常广泛阻滞或阻滞不全,同时可因导管穿出椎间孔,药液外漏而导致麻醉平面变窄[11]。赵颖等[12]研究显示,规律间断硬膜外泵注复合自控硬膜外镇痛用于分娩镇痛的效果确切,且泵注速度为6 mL/min 较2 mL/min 的镇痛效果更好。相关临床研究也表明,局麻药注射速度越快,效果越好[13]。硬膜外针直接给药可提高局麻药注射速度,有望改善硬膜外麻醉效果。但是目前,关于硬膜外针麻醉在分娩镇痛中应用效果的研究比较少。本研究结果显示,硬膜外针组疼痛缓解时间、感觉达到T10阻滞平面时间均短于硬膜外导管组,两组Bromage 评分>1分的比例、镇痛泵按压次数、PCA总用药量比较均无明显差异,提示硬膜外针麻醉可提高分娩产妇的麻醉效果,缩短感觉阻滞起效时间,且不影响分娩镇痛质量,与张励等[14]研究结果一致。分析原因可能为:①相对导管较短长度与较大尺寸,药物通过硬膜外针可达到更快注射的目的,在硬膜外腔内扩散范围更大;②硬膜外针麻醉在置管前通过硬膜外针直接给药,在潜在性的硬膜外腔隙中形成一个容量团,人为形成一个显在性空间,可大大降低置管阻力,减少导管置入血管的可能,且较硬膜外腔注射生理盐水起效更快、镇痛质量更高;③硬膜外针给药可保持局麻药沿脊柱中线均匀扩散,起效更快,效果确切。本研究中,两组分娩方式、分娩镇痛相关不良反应发生率比较均无明显差异,说明两种分娩镇痛方式均比较安全。
减轻产妇分娩过程中的主观疼痛感受,降低疼痛所致神经内分泌改变是分娩镇痛首要目标[15]。疼痛感受产生与体内PGE2、SP 等多种疼痛介质分泌有关[16]。PGE2主要在外周组织调节痛觉感受,可作用于末梢神经,增加机体对疼痛的敏感性;SP具有神经递质特性,可将疼痛信号传递至中枢神经系统,进而引起疼痛主观感受[17]。本研究结果显示,两组给药后10、20 min 血清SP、PGE2水平均降低,且硬膜外针组降低更明显;说明两种麻醉方法可有效减轻分娩疼痛、降低相关疼痛介质表达,且硬膜外针组更明显。在应激及凝血功能方面,持续分娩疼痛感受会引起产妇强烈应激反应(神经—内分泌反应),导致血清Cor、NE 水平升高;同时,应激状态可对体内血流动力学产生影响,导致凝血功能改变,表现为异常高凝状态[18]。Cor、NE 为临床广泛使用的应激指标,其血清水平升高程度与创伤及疼痛程度呈正相关关系[19]。D-D 既可以反映凝血酶活性,又可以反映纤溶酶活性,是凝血纤溶系统的理想评价指标;AT-Ⅲ是最重要的凝血酶抑制物。本研究结果显示,两组给药后10、20 min 血清Cor、NE 及AT-Ⅲ、D-D 水平均明显降低,且硬膜外针组降低更明显;提示硬膜外针麻醉可发挥出更好的镇痛作用可能与其减轻疼痛所致应激刺激、缓解产妇高凝状态有关。
综上所述,与硬膜外导管麻醉相比,硬膜外针麻醉应用于分娩镇痛产妇可提高麻醉效果、缩短感觉阻滞起效时间,同时可以降低血清疼痛介质水平、减轻应激刺激及高凝状态,且不影响分娩方式,安全性较高。但本研究样本量较小,且相关研究报道匮乏,结论仍需扩大样本量进一步研究证实。
