基于螺旋断层放疗摆位误差的外放边界研究
2022-04-06张莉莉孙钦飞
张莉莉,杨 勇,孙钦飞
(1.杭州电子科技大学自动化学院,浙江 杭州 310018;2.中国科学院大学附属肿瘤医院/浙江省肿瘤医院,浙江 杭州 310022)
0 引 言
螺旋断层放射治疗(Helical Tomotherapy, HT)是目前世界上最领先的肿瘤放疗技术之一,主要通过兆伏级电子计算机断层扫描(Megavoltage Computed Tomography,MVCT)来实现肿瘤放射治疗[1]。MVCT可用于患者照射前、照射中的位置验证,也可用于监测治疗过程中肿瘤及周边正常器官形状位置等变化[2]。HT对射线的调制能力强,肿瘤边缘处放射剂量跌落迅速,保证肿瘤组织得到精确照射的同时保护肿瘤周围正常组织,尤其在靶区附近正常组织需要避开时,仍能很好地维持靶区剂量的均匀性[3]。因此,HT对靶区定位和摆位精度的要求很高,任何微小误差都可能引起靶区剂量不足和危及器官(Organ at risk, OAR)剂量的增加[4-5]。国际辐射单位和计量委员会(International Commission on Radiation Units and Measurements,ICRU)的62号和83号报告中指出,通过对摆位误差的分析,对肿瘤临床靶区(Clinical Target Volume,CTV)给予一定的外放边界,从而形成肿瘤计划靶区(Planning Target Volume, PTV),可以确保CTV得到足够的照射剂量[6-7]。目前,传统的外放边界值的计算主要基于x,y和z这3个方向[8-10]。申正文等[11]通过研究50例胸部肿瘤患者摆位误差发现,-z和+z方向摆位误差具有显著差异,但只给出-z和+z方向外放边界参考范围,对-x,+x,-y和+y方向未做研究。实际摆位误差在6个方向上各不相同,如果只关注z方向而忽视x,y方向误差的正负值,就忽略了摆位误差的异质性,使得靶区外放边界的计算出现偏差。这些偏差增加了肿瘤脱靶和OAR暴露的风险,严重影响肿瘤放疗效果[12]。Tong等[12]研究了45例胸部肿瘤的摆位误差数据,因病例数过少,故只给出胸部肿瘤的6维方向外放边界值,未具体分析相关病种。本文对219例肺癌、食管癌和乳腺癌患者的4 308次MVCT摆位误差数据进行分析,得出基于HT治疗的3种肿瘤6个方向的最佳外放边界参考值,旨在优化胸部肿瘤外放边界的计算方法,为临床HT的放疗计划设计提供理论参考。
1 数据采集与分析方法
1.1 数据来源
选取2016年9月至2019年8月在浙江省肿瘤医院接受HT的肺癌、食管癌和乳腺癌患者为研究对象。入选标准是:(1)经临床病理学确诊为肺癌、食管癌或乳腺癌;(2)每位患者的治疗次数不得少于5次;(3)患者无认知障碍;(4)预期生存期大于6个月;(5)患者及其家属均同意治疗并签署知情同意书。排除标准是:(1)接受过外科治疗的患者;(2)远处转移患者;(3)其他器官功能障碍患者;(4)既往放疗史患者。根据上述标准,共入选219例患者,其中,肺癌115例(52.51%),男性90例,女性25例,年龄33~86岁,中位年龄69岁,MVCT扫描1 806次(人均15.7±9.9次);食管癌62例(28.31%),男性40例,女性22例,年龄47~81岁,中位年龄59岁,MVCT扫描1 570次(人均25.3±4.63次);乳腺癌42例(19.17%),均为女性,年龄17~68岁,中位年龄48岁,MVCT扫描932次(人均22.2±6.7次)。
1.2 定位及治疗设备
1.2.1 CT定位
CT定位采用的是美国通用公司Lightspeed-RT定位机或荷兰飞利浦公司16排大孔径螺旋BrillianceTM Big Bore CT定位机。
1.2.2 计划系统与放疗设备
放疗设备采用美国安科锐公司的螺旋断层放疗系统TomoTherapy Hi-ART System H-0000-0003,患者放射治疗计划的设计采用安科锐计划系统Accuray Planning Station Version 5.1.6完成。螺旋断层放射治疗系统采用固定滑环技术将6 MV能量的射线源固定在旋转机架上,机架可以绕等中心实现360°方向旋转,治疗床采用步进原理,治疗床进出与射线释放同步。螺旋断层放疗系统采用“同源双束”技术,使用同一个加速管可产生3.5 MV和6.0 MV两档能量射线,扫描MVCT采用的是3.5 MV能量射线,主要用于摆位误差的校正,通过绕患者360°方向旋转扫描来获取图像,治疗时则采用6 MV能量射线。
1.2.3 CT模拟定位固定方式
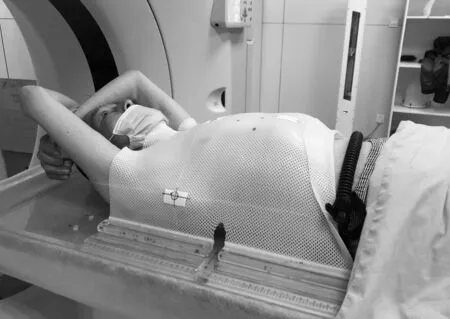
图1 肺癌热塑体罩固定示意图
食管癌采用热塑体罩固定,肺癌采用热塑体罩或负压真空垫固定,乳腺癌采用乳腺托架或负压真空垫固定,均取仰卧位。定位时根据肿瘤的位置,采用模拟定位机自带的可移动式激光定位系统在体罩上确定肿瘤定位的3个标志线(点),并贴上铅点,以肺癌的热塑体罩固定为例,定位固定标志线(点)如图1所示。所有患者治疗前摆位时,均需要通过这3个基准线(点)调整治疗床的位置,使放疗设备激光定位系统激光线与3个基准线(点)重合,确保每次摆位的重复性。
1.3 图像获取与配准
首先,选取2.5~5.0 mm的层厚扫描肿瘤上下范围。食管癌扫描范围为寰椎到肋膈角下缘,乳腺癌扫描范围为寰椎上缘到第1腰椎椎体下缘,肺癌扫描范围为环甲膜水平到第12胸椎椎体下缘水平;然后,将定位获取的CT图像传输至计划系统工作站,勾画靶区和设计放疗计划。
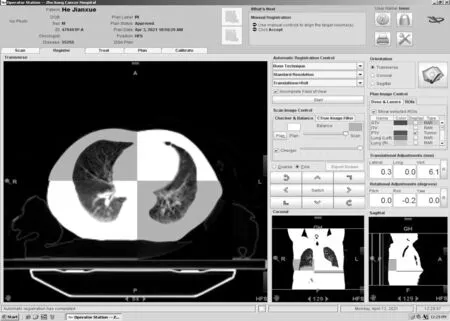
图2 定位CT和MVCT肺癌对比图像
以肺癌为例来说明MVCT图像的获取方法、定位CT和MVCT的图像配准。将图1中的热塑体罩固定在患者体表,通过移动治疗床的位置,保证CT模拟定位的3个标记线(点)与治疗机房的3条激光线完全吻合,确保每次治疗的重复性。每次治疗前均需进行MVCT扫描,通过螺旋断层放射治疗系统设定4 mm的层厚进行逐层扫描,扫描的范围包括PTV及其上下2 mm的延伸区域。扫描后的MVCT图像与定位CT图像融合形成4个象限的对比图像,如图2所示,图2中,左侧放大图像为横断面图像,右下角缩小图像依次为冠状面和矢状面图像,横断面图像的第1象限、第3象限为定位CT图像,第2象限、第4象限为MVCT图像。首先选择基于骨性标志、标准图像模式进行自动配准;然后,从横断面、冠状面和矢状面3个图像上进行手动微调;最后,得到1组摆位误差数据,如图2右侧数据(0.3,0.0,6.1)mm。
1.4 数据收集与分析
1.4.1 原始数据收集
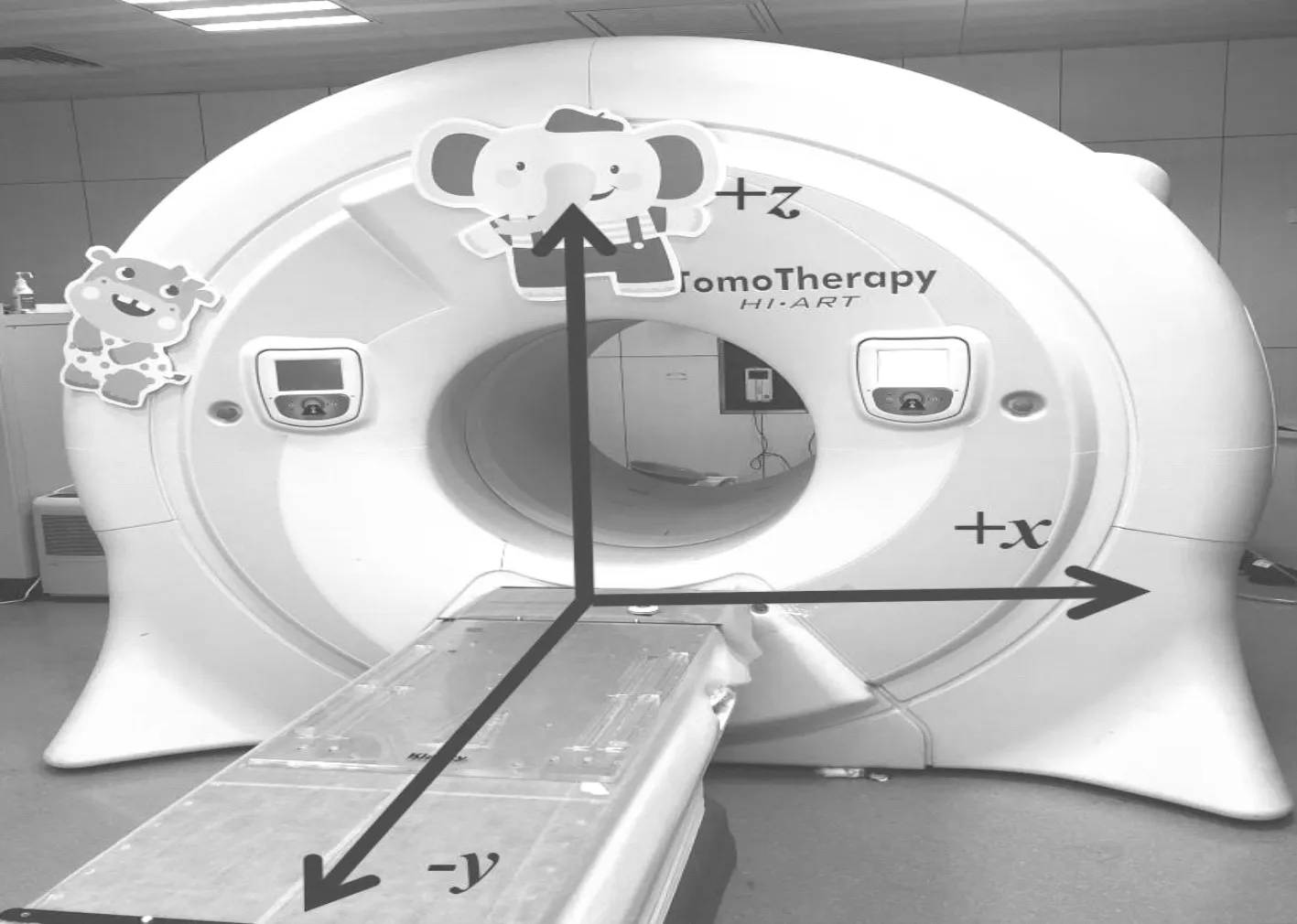
图3 误差三维空间直角坐标系
本研究提取219例肺癌、食管癌和乳腺癌患者共4 308组摆位误差数据,每组数据包含左右(左侧为+x、右侧为-x)、进出(进床为+y、出床为-y)和腹背(腹部为+z、背部为-z)方向3个数值,具体坐标系方向如图3所示。
1.4.2 分析方法
本文用95%的摆位误差分布范围来表示摆位误差整体分布,通过摆位误差分布柱状图和误差发生率,综合比较摆位误差在x,y和z方向的分布情况。
(1)统计3种肿瘤摆位误差分布情况,95%摆位误差分布范围由均数±1.96倍标准差计算得出。
(2)误差发生率表示摆位偏差值超过特定值的发生频率,由大于(或小于)某一数值的次数除以治疗总次数得到。
(3)误差主要包括系统误差η和随机误差σ。η为患者摆位误差均值的标准差,具有规律性和重复性,主要与设备的不确定性有关。σ为个体标准差的均方根,具有偶然性,发生于治疗计划执行期间,影响因素主要包括患者的运动、体型的变化、器官移动、皮肤标记点的不清晰等,与患者的治疗部位、体质、年龄以及医生的经验、责任心、耐心、摆位水平、摆位时间等[13]有关。系统误差η和随机误差σ的计算公式如下:
(1)
(2)
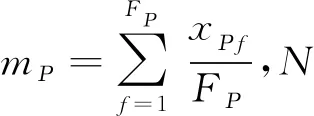
(4)计算CTV到PTV外放边界。CTV包括肿瘤区、肿瘤周围亚临床灶和可能浸润的区域。定位CT图像可以清晰显示各组织器官,但肿瘤区域的具体边界显示不清,而正电子发射计算机断层显像(Positron Emission Computed Tomography, PET)可以通过代谢物在肿瘤区域的聚集来分辨肿瘤的边界。临床医生一般将定位CT图像与PET图像进行对比,勾画出CTV区域。考虑到系统误差和随机误差,所以,在CTV基础上,外放一定边界从而形成PTV,目前常用的外放边界公式为2.5η+0.7σ[14]。
1.5 统计学处理
使用Origin2017制作摆位误差频率分布柱状图来表示三维方向摆位误差的分布。运用SPSS 22.0进行数据分析,分别计算肿瘤在6个方向的摆位误差,摆位误差用(均值±标准差)的形式表示。摆位误差的分析比较中,根据数据是否符合正态分布及方差齐性来选择参数检验或者非参数检验。本研究中,同轴不同方向的摆位误差差异性分析采用独立样本t检验,P<0.05为差异有统计学意义。
2 摆位误差数据分析和外放边界计算
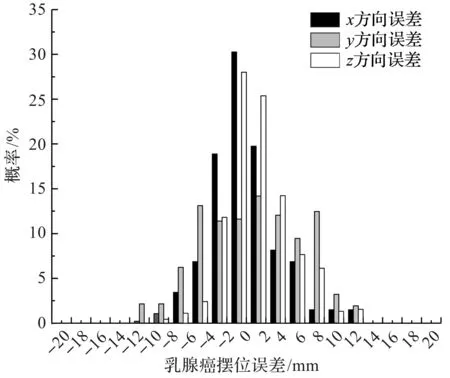
图4 乳腺癌摆位误差频率分布柱状图
2.1 摆位误差频率分布及误差发生率统计分析
2.1.1 乳腺癌摆位误差频率分布及误差发生率统计分析
乳腺癌患者的95%摆位误差分布范围在x,y和z方向分别是(-7.33~6.39,-9.73~10.35,-6.40~8.62)mm。为比较乳腺癌患者在+x与-x,+y与-y,+z与-z方向上摆位误差的对称性和误差发生概率分布,将乳腺癌患者的摆位误差数据绘制成柱状图进行分析,结果如图4所示,并计算6个方向的误差发生率,结果如表1所示。
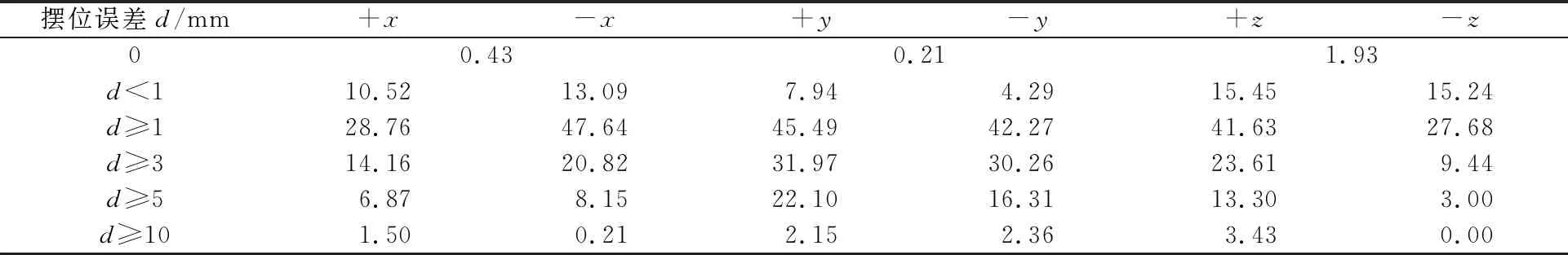
表1 42例乳腺癌不同方向摆位误差发生概率 单位:%
从图4中可以看出,乳腺癌在y方向的摆位误差分布近似对称,但在x和z方向的摆位误差是不对称的。从表1可以看出,d<1 mm时,+y方向的摆位误差发生率是-y方向的1.85倍,+y方向的摆位误差发生率明显高于-y方向;d≥1 mm和d≥3 mm时,-x方向的摆位误差发生率明显高于+x方向,-x方向的摆位误差发生率分别是+x方向的1.66倍和1.47倍;d≥10 mm时,+x方向的摆位误差发生率是-x方向的7.14倍;在d≥1 mm,d≥3 mm和d≥5 mm范围内,+z方向误差发生率均明显高于-z方向,+z方向的误差发生率分别是-z方向的1.50倍、2.50倍和4.43倍。
导致乳腺癌摆位误差及误差发生率在x方向不对称的原因有2个,一是与乳房解剖结构及乳房大小等相关;二是与患者治疗体位相关,患者仰卧位时乳房易受重力和皮肤牵拉的影响偏向腋窝侧移动,导致x方向摆位误差不对称。乳腺癌+z方向误差发生率明显高于-z方向的原因可能在于无论采用乳腺托架或者负压真空垫固定,放疗体位均为仰卧位,患者背侧治疗床为刚性结构限制了患者的部分运动空间,且腹侧缺少有效固定。
2.1.2 肺癌摆位误差频率分布及误差发生率统计分析
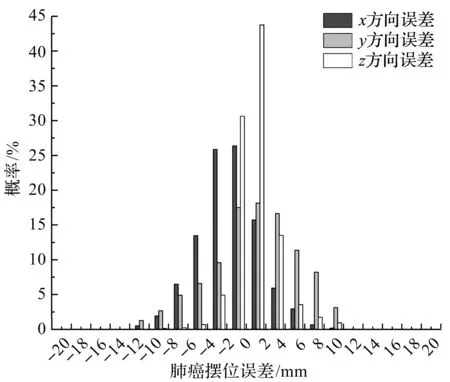
图5 肺癌摆位误差频率分布柱状图
肺癌患者的95%摆位误差分布范围在x,y和z方向分别是(-7.94~4.14,-9.08~10.84,-3.82~5.24)mm。为分析肺癌患者在+x与-x,+y与-y,+z与-z方向上摆位误差的对称性和误差发生概率分布,将肺癌患者的摆位误差数据绘制成柱状图进行分析,结果如图5所示,并计算6个方向的误差发生率,如表2所示。
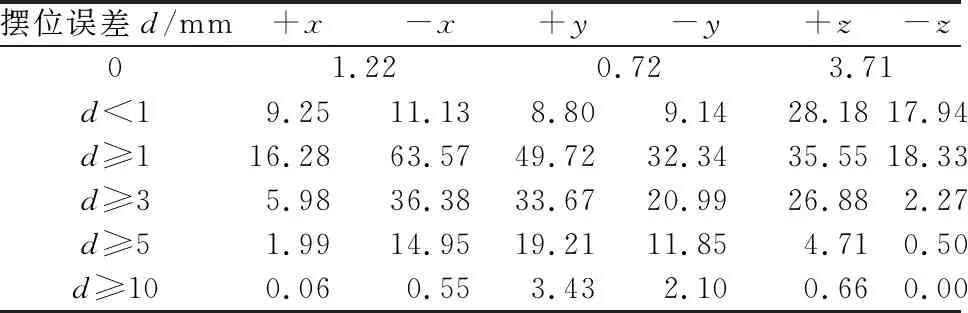
表2 115例肺癌不同方向摆位误差发生概率 单位:%
从图5可以看出,肺癌的摆位误差在x,y和z方向均是不对称的。从表2可以看出,d≥1 mm,d≥3 mm,d≥5 mm和d≥10 mm时,-x方向的摆位误差发生率分别是+x方向的3.90倍,6.08倍,7.51倍和9.17倍,+y方向的摆位误差发生率分别是-y方向的1.54倍,1.60倍,1.62倍和1.63倍。d<1 mm,d≥1 mm,d≥3 mm和d≥5 mm时,+z方向的摆位误差发生率分别是-z方向的1.57倍,1.94倍,11.84倍和9.42倍。
导致肺癌患者摆位误差及误差发生率在x,y和z方向不对称的原因主要有2个,一是肺部结构比较复杂,左肺有两叶,右肺有三叶,发生呼吸运动时,膈肌与肋间肌收缩或舒张,引起胸腔上下、前后、左右径增大或回缩,位于不同肺叶的肿瘤运动轨迹不规律;二是患者放疗前先行手术治疗,切除部分肺段甚至肺叶,导致肿瘤周边解剖结构位置发生变化,发生摆位误差不对称的概率增加。
2.1.3 食管癌摆位误差频率分布及误差发生率统计分析
食管癌患者的95%的摆位误差分布范围在x,y和z方向分别是(-6.94~3.76,-8.81~9.73,-3.53~5.05)mm。为比较食管癌患者在+x与-x,+y与-y,+z与-z方向上摆位误差的对称性和误差发生概率分布,将食管癌患者的摆位误差数据绘制成柱状图进行分析,结果如图6所示,并计算6个方向的误差发生率,结果如表3所示。
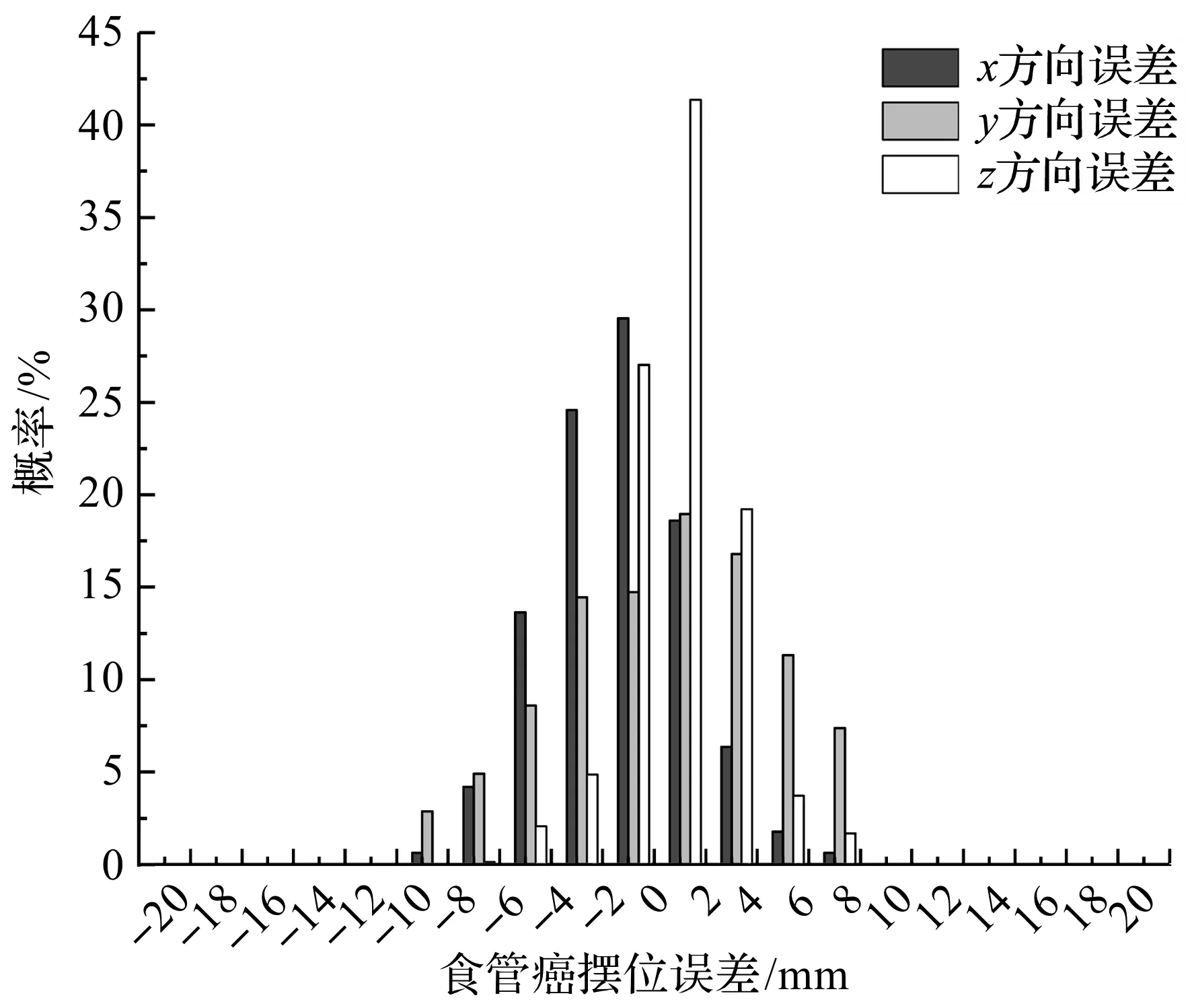
图6 食管癌摆位误差频率分布柱状图
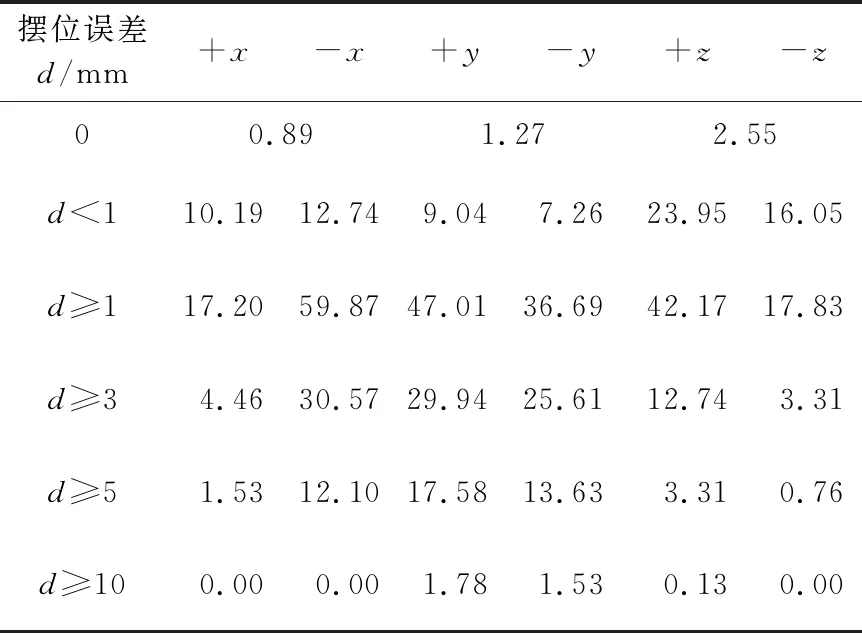
表3 62例食管癌不同方向摆位误差发生概率 单位:%
从图6可以看出,食管癌的摆位误差在x和z方向均是不对称的。从表3可以看出,d≥1 mm,d≥3 mm和d≥5 mm时,-x方向的摆位误差发生率分别是+x方向的3.48倍,6.85倍和7.91倍;+z方向的摆位误差发生率分别是-z方向的2.37倍,3.85倍和4.36倍。-x和+z方向误差发生率明显分别高于+x和-z方向。
导致食管癌在x方向摆位误差不对称的主要原因是:食管分颈段、胸上段、胸中段和胸下段,选用热塑体罩进行固定时,颈段、胸上段的食管癌位于热塑体膜的头端,使得颈段、胸上段固定不足,致使患者仰卧状态下头颈发生倾斜。导致食管癌在z方向摆位误差不对称的主要原因是:放疗过程中,呼吸运动是影响食管癌摆位误差的主导因素,且呼吸运动对腹背方向摆位误差影响最大[15]。
2.2 3种肿瘤6个方向摆位误差差异性分析
通过2.1节的分析发现,乳腺癌、食管癌和肺癌的摆位误差在+x与-x,+y与-y,+z与-z方向上的分布是不对称的,为了比较具体的差异性,将每个方向的平均摆位误差以(平均值±标准差)形式来表示,进行独立样本t检验,结果如表4所示。
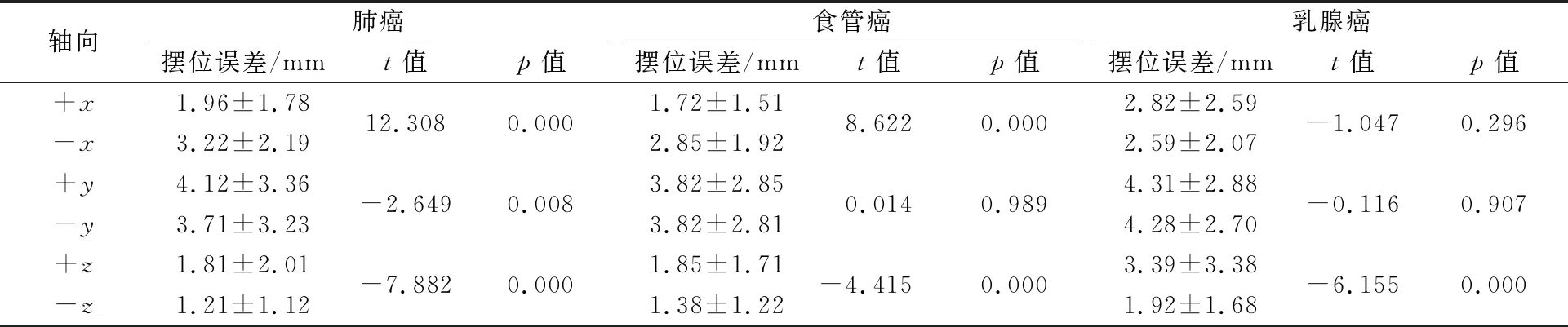
表4 3种肿瘤平均摆位误差及差异性分析
从表4可以看出,肺癌、食管癌及乳腺癌的摆位误差在+z与-z方向存在显著性差异(P<0.05),+z方向的摆位误差均大于-z方向,其中乳腺癌的差异性最为明显,其+z方向的摆位误差是-z方向的1.77倍;肺癌和食管癌的摆位误差在+x与-x方向存在显著性差异(P<0.05),肺癌在-x方向的摆位误差是+x方向的1.64倍,食管癌在-x方向的摆位误差是+x方向的1.66倍;肺癌的+y与-y方向的摆位误差也存在显著性差异(P<0.05)。
2.3 CTV-PTV外放边界
丁伟杰等[16]指出,适当有效地缩小PTV边界,缩短CTV与PTV的间距,可以降低OAR的放射受量,减少放疗并发症。如果外扩距离过大,可能导致的乳腺癌并发症主要有放射性肺炎、放射性食管炎、放射性心脏损伤、放射性皮炎等[17];对于肺癌而言,会增大放射性肺炎和肺纤维化的发生概率[18];对于食管癌而言,会提升放射性食管炎、放射性肺炎、出血穿孔等并发症的发生。如果外扩距离过小,有可能造成肿瘤的漏照,降低肿瘤的局部控制率,增加复发的风险。
3种肿瘤在6个方向的η,σ和外放边界如表5所示。
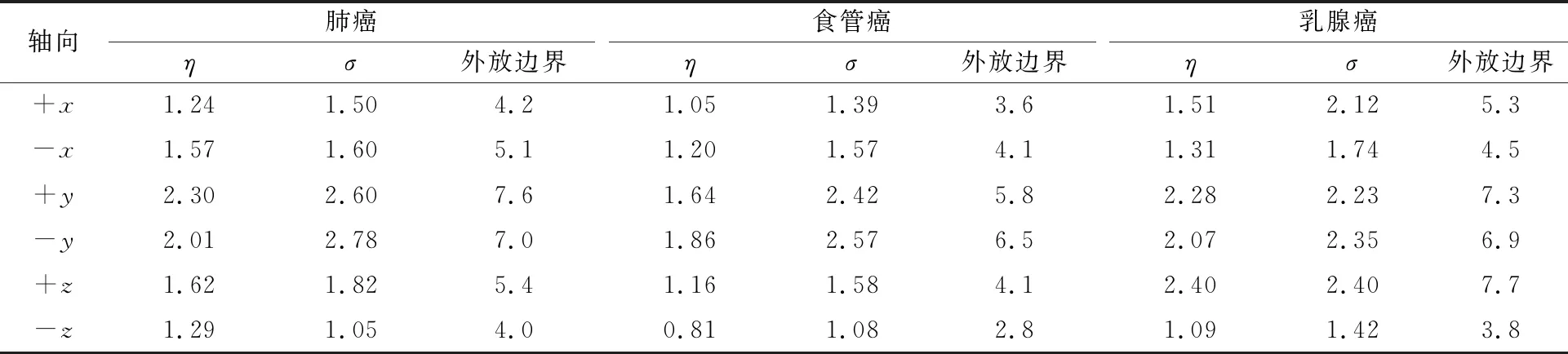
表5 3种肿瘤的η,σ及外放边界 单位:mm
从表5可以看出,肺癌、食管癌和乳腺癌在6个方向的外放边界分别为(4.2,5.1,7.6,7.0,5.4和4.0) mm,(3.6,4.1,5.8,6.5,4.1和2.8) mm和(5.3,4.5,7.3,6.9,7.7和3.8) mm。外放边界值在z方向相差最大,肺癌在+z方向的边界值比-z方向大1.4 mm,食管癌在+z方向的边界值比-z方向大1.3 mm,乳腺癌在+z方向的边界值比-z方向大3.9 mm。3种肿瘤的+z方向外放边界均比-z方向外放边界大,原因在于采用HT治疗时,需通过移动治疗床使肿瘤部位平移至治疗孔径中,而治疗床的支点位于孔外,受人体和床板的重力影响,治疗床延伸出去部分将下沉一定距离,产生几毫米的偏差,导致+z方向的系统误差均高于-z方向的系统误差,所以,+z方向的外放边界要大于-z方向。文献[11]研究发现,胸部肿瘤在+z和-z方向分别外扩8 mm和5 mm。本研究的3种肿瘤中,+z方向外放边界最大的是乳腺癌7.7 mm,-z方向外放边界最大的是肺癌4 mm,与文献[11]研究结果接近。
从表5还可以看出,肺癌、食管癌的外放边界在+y和-y方向最大,原因在于左右及腹背方向因体膜固定发生位移较为困难[19],而进出方向开放,患者有较大的运动空间[20],易引起摆位误差。乳腺癌在6个方向的外放边界均比较大,原因有2个,一是由于放疗时患者仰卧于乳腺托架或负压垫上,背部运动受限,腹部方向缺少对乳房的有效固定;二是由于乳房组织结构的特殊性,乳房由大量的脂肪、腺体及结缔组织组成,组织活动度较大,体位重复性及精度很难控制。
Chen等[21]通过研究10例食管癌患者的250次摆位误差数据,得出在x,y,z方向外放边界分别是11.1 mm,12.7 mm,5.0 mm。Sánchez-Rubio等[9]通过研究15例食管癌、24例肺癌、19例乳腺癌共计1 380次的摆位误差数据,得出x,y,z方向外放边界分别是11~12 mm,8~13 mm,12~13 mm。以上2组研究的外放边界值均大于本研究的计算结果,原因可能是基于3个方向计算外放边界时,摆位误差由于同轴异向数据互相干扰,导致外放边界计算值比真实值偏大。
3 结束语
本文针对乳腺癌、肺癌和食管癌的摆位误差展开研究,发现基于左、右、进、出、腹、背6个方向计算的外放边界更加准确,一方面可以保证治疗效果,另一方面可以缩短因对摆位误差估计不足导致的图像配准时间。最后,本文给出3种肿瘤的外放边界,为临床放疗计划的制订提供参考。但是,本研究也有一定的局限性,一是本研究只针对食管癌、乳腺癌、肺癌进行采样分析,后续将不断收集其他肿瘤的摆位误差数据,提供更多肿瘤在6个方向的外放边界参考值;二是本研究没有关注因患者身体发生旋转或扭曲产生的旋转误差,下一步将进一步研究旋转误差对外放边界计算精度的影响,提出减小旋转误差的解决方案。
