农村地区轻度认知障碍老年人睡眠时长与睡眠效率对认知功能的影响
2022-04-01余成孙景贤
余成 孙景贤
轻度认知障碍(mild cognitive impairment, MCI)是处于正常老化与轻度老年期痴呆之间的一种临床状态,MCI人群发生AD的风险是正常人群的数倍,因此被认为是痴呆的高危状态[1]。MCI表现隐匿,易被忽视而错过干预最佳时机,进而导致AD的发生[2]。流行病学调查显示,老年人群中有30%以上存在不同程度的睡眠障碍[3]。因此,本研究拟对农村地区MCI老年人睡眠时长、睡眠效率对其认知功能的影响进行调查研究,现将结果报道如下。
1 对象与方法
1.1 对象 2020年7月至2021年2月,采用便利抽样法选取江西省安义县余家村MCI老年人116例。纳入标准:(1)年龄≥60岁;(2)在调查区域居住满一年以上者;(3)符合Petersen的MCI诊断标准[4];(4)知情并自愿参与调查。
排除标准:(1)认知存在严重障碍或存在严重精神类疾病,无法配合调查; (2)既往明确诊断为躁狂症、精神分裂症者;(3)由于文化程度、智力减退等因素无法配合者;(4)调查时外出者。
1.2 研究工具 (1)匹兹堡睡眠质量指数量表(PSQI):主要用于受试者睡眠质量测试,量表有9个大项,其中第5项又细分为 10个小项,共计18项。18个项目从7个维度对睡眠质量进行评估,分别是:主观睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、安眠药的应用、日间功能。得分范围为 0~21分。PSQI分数越高说明睡眠质量越差[5]。
(2) MoCA:主要用于评价受试者的认知功能,包括7个维度:视空间与执行功能、命名、注意、语言、抽象思维、延迟记忆、定向力。得分范围为0~30分,得分越高表明认知功能越好[6]。
2 结果
2.1 资料收集情况 本研究共发放问卷116份,其中有效问卷为114份。调查对象年龄60~91岁,平均(70.32±6.18)岁;其中男42例,女72例;28例为文盲,45例为小学毕业,40例为中学毕业,1例为大专以上毕业;根据睡眠效率(睡眠时间/床上时间 × 100%)分为> 85%组47例,75%~85% 组42例,<75%组25例;按睡眠时长分为≤6 h组42例,(6,8) h组42例,≥8 h组30例。
2.2 PSQI各因子与MoCA各因子相关分析 Pearson相关分析表明,主观睡眠质量与MoCA总分及视空间与执行功能、命名、注意、语言、延迟记忆、定向维度得分呈负相关(P<0.05);入睡时间与MoCA总分及视空间与执行功能、注意、语言、定向维度得分呈负相关(P<0.05);睡眠时间与延迟回忆、命名维度得分呈负相关(P<0.05);睡眠障碍与MoCA总分及命名、语言、延迟记忆、定向维度得分呈负相关(P<0.05);睡眠效率、视空间与执行功能、延迟记忆、命名、语言、注意、定向维度得分及MoCA总分呈负相关(P<0.01);催眠药物与延迟回忆的得分呈负相关(P<0.05);日间功能障碍与语言、延迟回忆、定向维度得分呈负相关(P<0.05)。见表1。
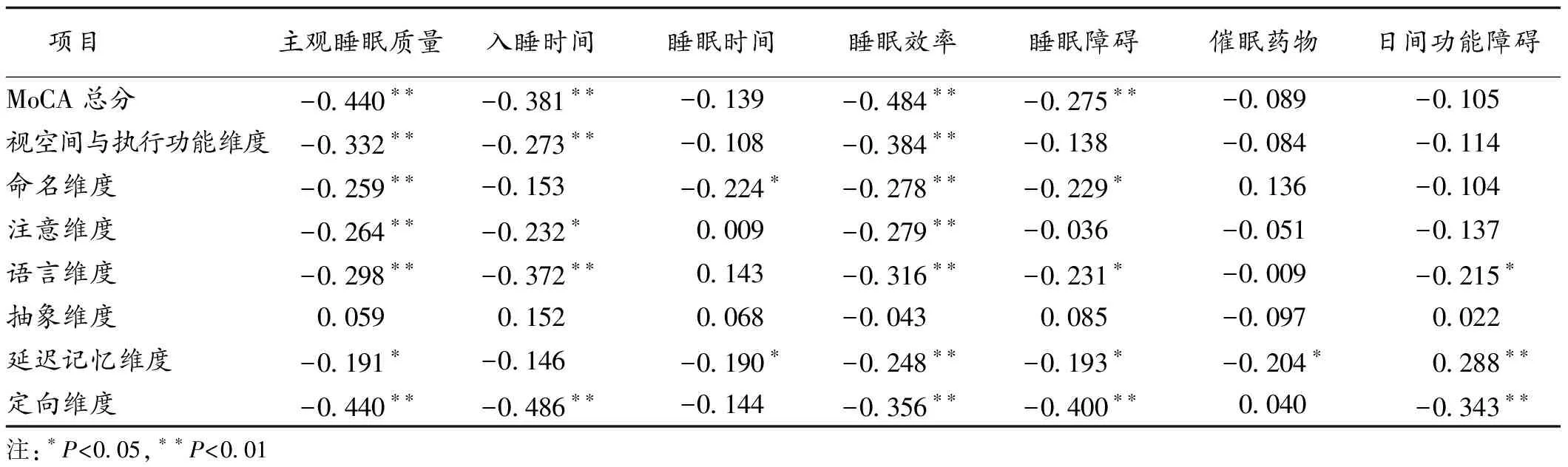
表1 PSQI各因子与MoCA各因子相关分析(r)
2.3 不同睡眠时长的农村MCI老年人MoCA与PSQI评分比较 睡眠时长≤6 h组与(6,8) h组,在定向、睡眠时间、PSQI总分、睡眠效率、主观睡眠质量等方面差异具有统计学意义(P<0.05);睡眠时长≤6 h组与≥8 h组在MoCA总分、视空间与执行功能、命名、延迟记忆、PSQI总分、主观睡眠质量、睡眠时间、睡眠效率上差异具有统计学意义(P<0.05);睡眠时长(6,8) h组与≥8 h组,在延迟记忆、睡眠时间上差异具有统计学意义(P<0.05)。见表2。
表2 不同睡眠时长的农村MCI老年人MoCA与PSQI评分比较分)
2.4 不同睡眠效率的农村MCI老年人MoCA与PSQI评分比较 睡眠效率>85%组与75%~85%组,在入睡时间、PSQI总分与睡眠效率差异具有统计学意义;睡眠效率>85%组与<75%组在命名、定向、MoCA总分、PSQI总分、入睡时间、主观睡眠质量、睡眠时间以及睡眠效率等维度差异具有统计学意义。睡眠效率75%~85%组与<75%组在MoCA总分、视空间与执行功能、语言、定向、PSQI总分、主观睡眠质量、睡眠时间、睡眠效率、睡眠障碍上差异具有统计学意义(P<0.05)。见表3。

表3 不同睡眠效率的农村MCI老年人MoCA与PSQI评分比较分)
3 讨论
既往研究发现,老年人群中睡眠质量与认知功能密切相关[7-9],然而大部分研究主要针对城市社区,针对农村地区老年MCI人群的相关报道较为少见。潘惠英等[10]在金华市农村调查发现,农村地区老年MCI人群睡眠质量对其认知功能影响显著,该结果与本研究结果相一致。
调查发现,随着老年人的年龄增长,其睡眠需求并不会降低[11]。本研究中,睡眠时长≤6 h组MCI老年人的MoCA与PSQI各维度得分均低于(6,8) h组和≥8 h组,并在视空间与执行功能、命名、延迟记忆维度差异具有统计学意义,该结果与Westwood等[12]、Chen等[13]的研究结果一致,提示睡眠时长的减少会对睡眠质量与认知功能产生负性影响。
睡眠效率对农村MCI老年人的认知功能与睡眠质量同样存在影响。随着睡眠效率的不断下降,不仅睡眠质量不断下降,并且认知功能也随之下降。与睡眠效率75%~85%组及>85%组相比,睡眠效率<75%组的MCI老年人在MoCA总分、视空间与执行功能维度、命名维度、语言维度、定向维度、PSQI总分、主观睡眠质量、入睡时间、睡眠时间、睡眠障碍上得分差异具有统计学意义(P<0.05),提示睡眠效率<75%是认知功能下降的危险因素。
既往研究显示,随着睡眠效率的降低,MCI老年人服用催眠药物的频率会相对增多[14],但本研究中老年人使用催眠药物的频率低于王鹏[15]的调查,此结果可能与不同地区对催眠药物的接受程度不同、地区经济存在差异等多方面因素有关。但也要警惕部分老年人对催眠药物的滥用现象,长期使用催眠药物可能会加重对该类药物的依赖性,甚至可能影响到日间正常生活自理能力和自身的生理功能[16]。
睡眠影响认知的机制目前尚不明确,可能为:(1)认知相关的蛋白增加导致认知障碍:人在睡眠时,大脑的皮质空间会增加60%左右,可有效清除大脑产生的β-淀粉样蛋白(Aβ)等物质,如果发生睡眠障碍,大量Aβ沉积导致认知功能障碍发生[17]。(2)神经递质紊乱:兴奋性神经递质如γ-氨基丁酸等,在乙酰胆碱的作用下会使人保持觉醒进而影响睡眠。神经递质参与睡眠-觉醒之间的周期调节,并直接影响包括记忆在内的认知功能[18]。
综上所述,老年MCI病人常存在睡眠障碍,而睡眠时长与睡眠效率的异常可能导致认知障碍的进展,故对睡眠障碍应做到早发现、早干预。倡导正规渠道就医,加强对睡眠相关知识的认知,养成良好的睡眠习惯;在医生的指导下,但针对病人不同情况选择不同类型的不良反应较小的催眠药物,确保其拥有6 h以上睡眠时间;加强对睡眠障碍老年人的心理疏导,按其身体状况安排适合的文娱活动,以提高老年人的睡眠质量,改善其身心健康,预防或延缓认知功能衰退。
