基于MRI-T2WI乳腺浸润性癌乳腺水肿与临床病理因素的相关性研究
2022-02-01王海燕刘历赵玲欧阳祖彬陶阳李咏梅
王海燕 刘历 赵玲 欧阳祖彬 陶阳 李咏梅
2021年国际癌症研究机构发布,女性乳腺癌成为全球癌症发病率第一的癌症,是女性癌症死亡的主要原因[1]。乳腺MRI具有较高的软组织分辨率、多方位及多功能成像特点,已成为继乳腺X线、超声检查之后的第三大乳腺影像学检查技术,在分子分型预测、保乳术前评估[2]、评估新辅助化疗疗效[3]、预测术后复发与无病生存率[4]等有重要的价值。一些学者建议增加T2WI脂肪抑制序列显示乳腺水肿,以提高诊断准确性[5]。文献报道乳腺癌乳腺水肿与淋巴结转移及远处转移相关[6-8],并可预测新辅助化疗疗效[9],作为恶性肿瘤的一个预后因子,已引起越来越多的关注。大部分研究并未对乳腺水肿进一步研究,其发生与临床病理因素的关系亦不完全清楚。本研究旨在探讨基于MRI-T2WI脂肪抑制序列乳腺浸润性癌乳腺水肿与临床病理因素的相关性,为乳腺癌术前评估及临床预后提供有价值的信息。
方 法
1. 一般资料
搜集2019年1月—2020年10月在重庆医科大学附属第一医院行乳腺MRI检查,经穿刺活检或手术病理证实的乳腺浸润性癌患者166例。纳入标准:有完整且清晰的MRI图像;活检或手术证实为浸润性乳腺癌;检查前未进行穿刺活检等有创检查。排除标准:患侧近期有手术史,既往患侧或对侧有乳腺癌病史;检查前进行放、化疗等抗肿瘤或抗炎等治疗。
2. 仪器与方法
采用GE SigIla HDx 3.0 T超导磁共振扫描仪,应用8通道乳腺专用线圈。患者采取俯卧位扫描,双乳同时置于线圈内、自然悬垂,两侧乳头对准线圈中心,扫描参数如下。横断位T2WI脂肪抑制:TR=3 200 ms,TE=103.8 ms,采集矩阵=320×192,层厚=4.0 mm,间距=0.5 mm,激励次数(NEx)=4,视野24 cm×24 cm;DCE-MRI:采用3D-乳腺容积成像序列(volume imaging for breast assessment)T1WI脂肪抑制扫描:TR=4.5 ms,TE=2.2 ms,TI=14 ms,采集矩阵=416×320,层厚=1.2 mm,间距=0,NEx=0.71,视野34 cm×34 cm。用高压注射器于肘正中静脉注射对比剂二乙三胺五乙酸钆(gadolinium diethyl tdamine-pentoacetic acid)20 mL,注射流率2.0 mL/s,随后以同等流率注射等量生理盐水。增强扫描前一期作为平扫,注射造影剂后连续扫描7期获取动态增强图像。
3. 图像分析
两位经验丰富的乳腺放射科医生在不了解临床信息和组织病理学结果的情况下,独立对乳腺癌患者术前MRI图像进行分析,T1WI动态增强扫描序列明确肿瘤的边界,T2WI脂肪抑制序列评估水肿并分级,当出现两名医师分级不一致时,协商达成共识。乳腺水肿包括局灶性和弥漫性水肿,局灶性水肿通常与恶性病变有关[5],故本文中讨论的乳腺水肿是指乳腺内局灶性水肿,定义为T2WI脂肪抑制序列肿瘤周围的水样高信号。主要观察指标如下:
(1)乳腺水肿。分为以下3级:1级,无水肿,瘤周、胸前区及皮下均无水肿;2级,瘤周水肿,即T2WI图像上局限于肿瘤周围薄的或有限的水样高信号,没有延伸到胸大肌或者皮下;3级,胸前区和/或皮下水肿,即T2WI图像上水样高信号从肿瘤到胸大肌呈线状或带状更广泛区域延伸,和/或明显的皮肤高信号和皮肤增厚。
(2)肿瘤大小。按照T1WI增强图像上肿瘤最大横截面最大径计算,出现多个病灶时,计算最大者相应径线。
4. 临床/病理学分析
临床数据:纳入患者年龄、绝经状态等进行分析。
病理组织学数据来自病理组织学报告:病理组织学类型(浸润性导管癌,其他浸润性癌)、组织学分级(Ⅰ-Ⅱ级,Ⅲ级)、雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)、人表皮生长因子受体-2(human epidermal growth factor receptor 2,HER2)、Ki-67指数、分子分型、腋窝淋巴结转移等。ER、PR≥10%为阳性(+),<10%为阴性(-);HER2染色(-)或(+)为低表达,(+++)为过表达,(++)加做荧光原位杂交(fluorescence in situhybridization,FISH),阳性为过表达;Ki-67≥20%为高表达,<20%为低表达。根据ER、PR状态、HER2表达情况,将乳腺癌分为以下三型:Luminal型,包括ER(+)和/或PR(+)、HER2(-);HER2过表达型,HER2(+++);三阴型:ER(-),PR(-),HER2(-)[10]。
5. 统计学分析
用SPSS 25.0版软件进行统计学分析,采用χ2检验分析乳腺内各水肿与临床病理因素的相关性,P<0.05有统计学意义。对于有统计学意义的变量再运用卡方分割进行组间比较,判断临床病理特征在不同水肿分级间两两比较是否有统计学差异(Bonferroni校正,P<0.016 7)。
结 果
1. 患者一般临床资料、病理组织学及影像特征
本研究纳入乳腺浸润性癌患者166例共166个病灶。101例(60.8%)为1级(图1A、B),43例(25.9%)为2级(图2A、B),22例(13.3%)为3级(图3A、B)。绝大多数为浸润性导管癌(153例,92.2%);其他浸润性癌(13例,7.8%)包括浸润性小叶癌(6例)、黏液癌(4例)、包裹性乳头状癌(1例)、腺样囊性癌(1例)、化生性癌(1例)。部分浸润性癌患者为45岁以上(84.9%)、绝经后患者居多(51.2%),大部分肿瘤超过2 cm(62%),以组织学分级Ⅰ-Ⅱ级(81.9%)、Ki-67高表达(58.4%)、ER阳性(66.9%)、PR阳性(51.2%)、HER2阴性(70.3%)、腋窝淋巴结阴性(79.5%)、分子分型为Luminal型(52.4%)为主。

图1 典型病例1影像

图2 典型病例2影像

图3 典型病例3影像
2. 临床/病理组织学各因素与乳腺水肿的关系
各临床/病理组织学因素在乳腺各水肿间差异见表1、2。其中,绝经状态(P=0.03)、肿瘤大小(P<0.001)、组织学分级(P<0.001)、Ki-67表达(P=0.008)、ER状态(P=0.021)及PR状态(P=0.009)、分子分型(P=0.002)、腋窝淋巴结阳性(P=0.009)在三组乳腺水肿间差异具有统计学意义(均P<0.05)。两两组间比较发现:绝经后患者1级(44例,43.6%)发生率明显低于2级(29例,67.4%);肿瘤≥2 cm者在2级(38例,88.4%)和3级(22例,100%)中均较1级(43例,42.6%)发生率更高;腋窝淋巴结阳性在2级(13例,30.2%)和3级(8例,36.4%)中均较1级(13例,12.9%)发生率更高;3级在Ki-67高表达(18例,81.8%)、ER阴性(13例,59.1%)、PR阴性(17例,77.3%)、分子分型为HER2阳 性(7例,33.3%)、三阴型(9例,40.9%)中发生率均较1级发生率高;组织学Ⅲ级在3级(11例,50%)中均较1级(12例,11.9%)和2级(7例,16.3%)更多见。年龄(P=0.091)、病理组织学类型(P=0.218)、HER2状态(P=0.783)在三组水肿间差异无统计学意义。

表1 乳腺癌患者临床/病理各因素与乳腺各级水肿的关系例(%)
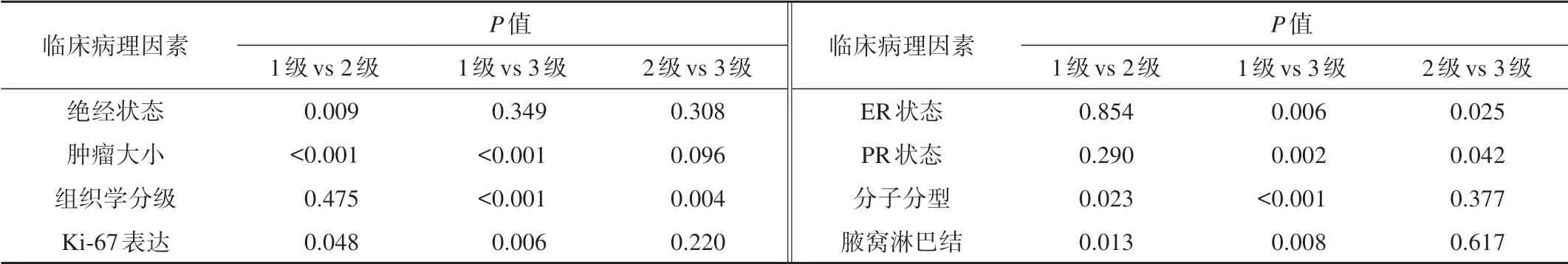
表2 临床病理各因素在乳腺水肿不同分级组间两两比较结果
讨 论
乳腺肿瘤周围水肿常为局限性水肿,为T2WI图像上肿瘤周围的高信号,分为瘤周水肿、胸前区水肿及皮下水肿[5,11,14],瘤周水肿形成的原因可能是新形成的肿瘤血管通透性增加以及瘤周细胞因子释放、蛋白水解酶增加,产生的液体渗出[14],胸前区及皮下水肿形成的原因可能是淋巴引流受阻所致[15]。乳腺肿瘤周围水肿常在炎性乳腺癌、隐匿性炎性乳腺癌、晚期浸润性乳腺癌中出现[11-12],已引起越来越多的关注。Cheon等[6]的研究表明,瘤周水肿与肿瘤复发有关。在脑胶质瘤和脑膜肿瘤中,瘤周水肿是增加发病率或死亡率的一个重要因素[13]。
1. 乳腺各水肿与临床病理因素的相关性
本研究中,肿瘤≥2cm者在瘤周水肿(2级)(38例,约88.4%)、胸前区和/或皮下水肿(3级)(22例,100%)中均 较无 水肿(1级)(43例,42.6%)发生率更高。以前的研究亦提及[16],超过2cm的恶性肿瘤常引起水肿,肿瘤增大可能增加瘤周血管生成和蛋白水解酶活性,从而形成水肿。Liang等[9]研究表明,接受新辅助化疗的患者,瘤周水肿随着肿块缩小而减轻。本研究中腋窝淋巴结阳性在瘤周水肿(2级)(13例,约30.2%)、胸前区和/或皮下水肿(3级)(8例,36.4%)中均较无水肿(1级)(13例,12.9%)发生率更高,这与Byon等[8]、陈洁文等[18]的研究结果相符,提示瘤周水肿(2级)、胸前区和/或皮下水肿(3级)与腋窝淋巴结转移相关,Uematsu等[11]报道可以根据是否出现胸前区水肿来预测腋窝淋巴结阳性。本研究中组织学Ⅲ级在3级(11例,50%)中均较无水肿(1级)(12例,11.9%)和瘤周水肿(2级)(7例,16.3%)更多见,这与Panzironi等[16]、Cheon等[6]的研究结果一致,Rakha等[19]研究表明组织学分级是乳腺癌特异性生长和无病生存的独立预测因子。因此笔者推测组织学级别越高,水肿的出现在一定程度上可以预测肿瘤生长的侵袭性,并提示肿瘤预后较差。
Ki-67表达程度与肿瘤细胞增殖明显相关[17],其表达越高,肿瘤预后越差。ER、PR高表达可抑制血管内皮生长因子释放[20],因此笔者推测ER、PR阴性表达可能增加血管内皮生长因子释放,导致肿瘤新生血管增加及血管通透性增加,形成肿瘤周围水肿,Cheon等[6]报道瘤周水肿在激素受体缺失肿瘤中更常见。本研究中,胸前区和/或皮下水肿(3级)在Ki-67高表 达(18例,81.8%)、ER阴性(13例,59.1%)、PR阴性(17例,77.3%)、分子分型为HER2阳性(7例,33.3%)、三阴型(9例,40.9%)患者中发生率均较无水肿(1级)发生率高,这与Song等[7]、Panzironi等[16]研究结果相符,笔者推测胸前区和/或皮下水肿(3级)的出现提示肿瘤侵袭性高、预后较差。HER2过表达可诱导血管内皮生长因子生成[20],在本研究中,HER2状态与乳腺水肿无显著相关性,与既往文献相符合[6],但Panzironi等[16]发现在分子分型为HER2阳性及三阴型乳腺癌中瘤周水肿更常见,笔者分析可能原因是瘤周水肿受HER2状态和ER、PR状态、Ki-67表达等因素共同影响。
本研究根据水肿分布范围分为1级(无水肿)、2级(瘤周水肿)和3级(胸前区和/或皮下水肿),并探讨各级水肿与乳腺癌临床病理因素的相关性,研究结果显示各级水肿与临床病理因素存在显著相关性,在一定程度上能预测临床病理相关因素,如出现瘤周水肿(2级)、胸前区和/或皮下水肿(3级)提示肿瘤可能超过2 cm,腋窝淋巴结转移可能性大;当出现胸前区和/或皮下水肿(3级)提示组织学Ⅲ级、Ki-67高表达、ER及PR阴性、分子分型为HER2阳性型及三阴型可能性大。而以往的大多数研究仅将乳腺水肿粗略分为瘤周有水肿和无水肿,未能详细阐明不同分布范围水肿与具体临床病理相关因素的相关性。通过T2WI脂肪抑制序列对肿瘤周围水肿进行评估,可作为乳腺癌术前临床病理因素的预测指标之一,对判断肿瘤的侵袭性、评估患者的预后有一定的指导意义。
本研究中绝经后患者更多表现为瘤周水肿(2级),在其他文献中未见报道,笔者分析原因可能与样本量不足够大有关,或者瘤周水肿(2级)是绝经后患者的特征表现之一,均需要在今后的研究中纳入更大样本进一步证实。有研究显示,与浸润性小叶癌相比,瘤周水肿更常见于浸润性导管癌[21],但本研究由于浸润性小叶癌较少(6例,占4%),无统计学差异。
2. 研究的局限性
本研究具有一定局限性。首先,本研究属于单中心回顾性研究,排除了磁共振检查前所有行穿刺活检等有创检查的患者,可能存在选择偏倚,有必要进行更大样本的前瞻性研究。其次,纳入病理组织学类型不够丰富,可能与纳入样本量不足够大有关。
总之,本研究表明,乳腺内水肿与临床病理因素(如肿瘤较大、组织学Ⅲ级、Ki-67高表达、ER及PR阴性、分子分型为HER2阳性型及三阴型、腋窝淋巴结转移等)具有显著相关性,乳腺水肿的出现提示肿瘤恶性程度偏高、预后较差。通过T2WI脂肪抑制序列对肿瘤周围水肿进行评估,可作为乳腺癌术前临床病理因素的预测指标之一,对判断肿瘤的侵袭性、评估患者的预后有一定的指导意义,能为乳腺癌术前评估提供额外的预测价值。
