胎盘植入高危因素分析及预测模型构建
2021-12-23钟伟珍严敏莉
钟伟珍 严敏莉 唐 坚
广西医科大学第七附属医院,广西壮族自治区梧州市工人医院(543001)
胎盘植入是一种可导致严重出血的产科危重并发症。产前常无典型症状,对有剖宫产史、前置胎盘等高危因素产妇产前常通过超声、磁共振成像筛查胎盘植入,但确诊有一定难度。因此,探讨产前辅助诊断胎盘植入方法,对提高产前诊断率及改善妊娠结局有重要意义。研究发现胎盘植入的发生与子宫内膜受损密切相关[1-2]。目前,临床研究多针对胎盘植入发生的高危因素进行分析,筛选的危险因素有利于产前评估胎盘植入[3-4]。但利用多因素logistic回归模型预测产前胎盘植入发生风险较复杂,且不能直观展示每例孕妇胎盘植入发生的概率。而列线图可用一簇互不相交的线段表示多因素logistic回归模型结果,能快速、精确计算每例患者某类结局事件的预测概率[5]。因此,本研究通过分析影响胎盘植入的高危因素,确定胎盘植入的独立危险因素并构建列线图预测模型,为产前个体化预测胎盘植入提供参考。
1 资料与方法
1.1 研究对象
回顾性收集2015年12月-2020年12月在本院住院分娩的胎盘植入产妇190例临床病历资料为胎盘植入组,其中胎盘粘连52例,胎盘植入71例,穿透性胎盘植入67例。纳入标准:①产后均明确诊断为胎盘植入[6-7];②孕周≥28周;③单胎妊娠。排除标准:①凝血功能异常;②存在心、肝肾等严重器质性疾病;③临床病历资料不完整。另取同期本院住院分娩的非胎盘植入产妇200例作为对照组,产后未发现胎盘植入,其余纳入与排除标准同胎盘植入组。本研究经本院医学伦理委员会批准。
1.2 临床高危因素收集
本研究经查阅文献收集的高危因素为年龄、孕周、孕次、产次、流产史、孕早期出血史、子宫穿孔史、子宫肌瘤剔除术史、妊娠高血压、妊娠糖尿病、剖宫产史、前置胎盘及体外受精-胚胎移植(IVF-ET)。
1.3 统计学方法
2 结果
2.1 胎盘植入发生的单因素分析
单因素分析发现,胎盘植入发生与孕妇的孕周、孕次、孕早期出血史、子宫穿孔史、子宫肌瘤剔除术史、妊娠高血压及妊娠期糖尿病无关(P>0.05),与年龄、产次、流产史、剖宫产史、前置胎盘及IVF-ET受孕有关(P<0.05)。见表1。
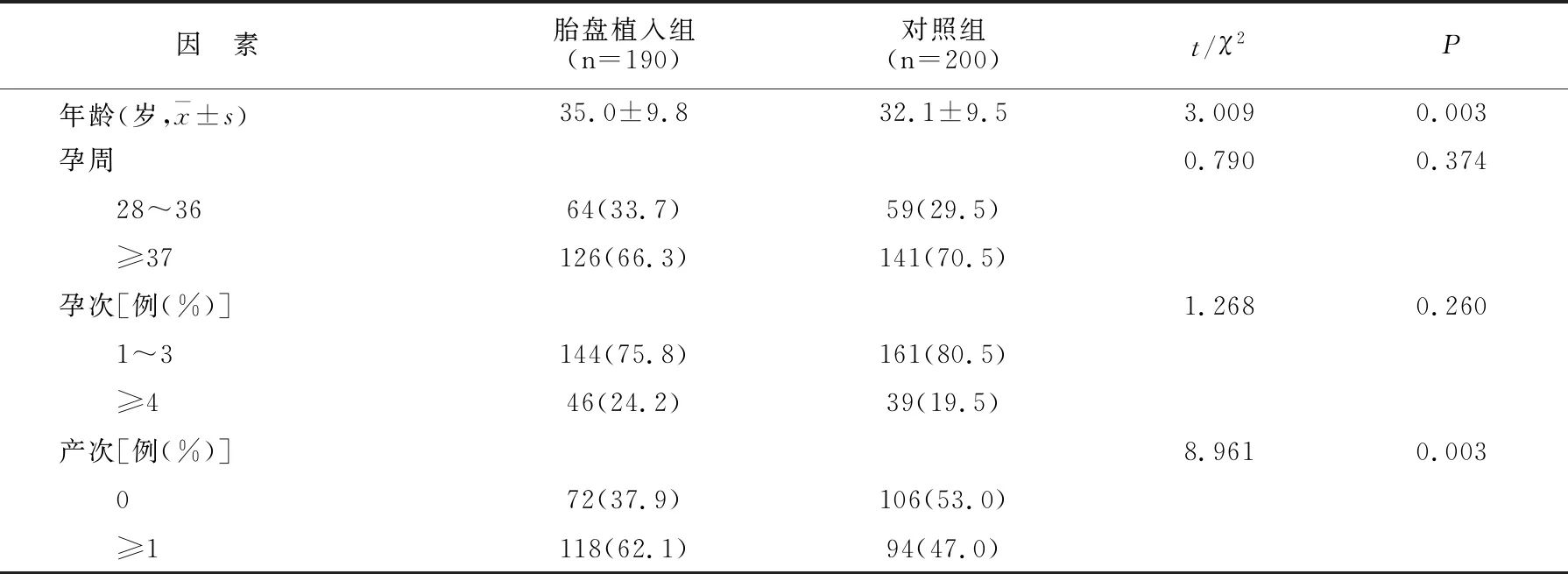
表1 胎盘植入发生的单因素分析

因 素 胎盘植入组(n=190)对照组(n=200)t/χ2 P 流产史[例(%)]15.0710.000 有84(44.2)51(25.5) 无106(55.8)149(74.5)孕早期出血史[例(%)]1.7140.190 有37(19.5)29(14.5) 无153(80.5)171(85.5)子宫穿孔史[例(%)]3.7410.053 有18(9.5)9(4.5) 无172(90.5)191(95.5)子宫肌瘤剔除术史[例(%)]2.4330.119 有12(6.3)6(3.0) 无178(93.7)194(97.0)妊娠高血压[例(%)]2.0120.156 有10(5.3)5(2.5) 无180(94.7)195(97.5)妊娠糖尿病[例(%)]1.8940.169 有31(16.3)23(11.5) 无159(83.7)177(88.5)剖宫产史[例(%)]13.3190.000 有86(45.3)55(27.5) 无104(54.7)145(72.5)前置胎盘[例(%)]134.4890.000 是100(52.6)2(1.0) 否90(47.4)198(99.0)IVF ET受孕[例(%)]9.2400.002 是22(11.6)7(3.5) 否168(88.4)193(96.5)
2.2 胎盘植入发生的多因素分析
将产妇产后是否发生胎盘植入作为因变量(未发生=0,发生=1),将表1单因素分析中有统计学意义的高危因素(年龄、产次、流产史、剖宫产史、前置胎盘、IVF-ET受孕)作为自变量(赋值见表2)进行多因素分析。结果发现,年龄、流产史、剖宫产史、前置胎盘、IVF-ET受孕是影响胎盘植入发生的独立危险因素(P<0.05)。见表3。

表2 变量赋值
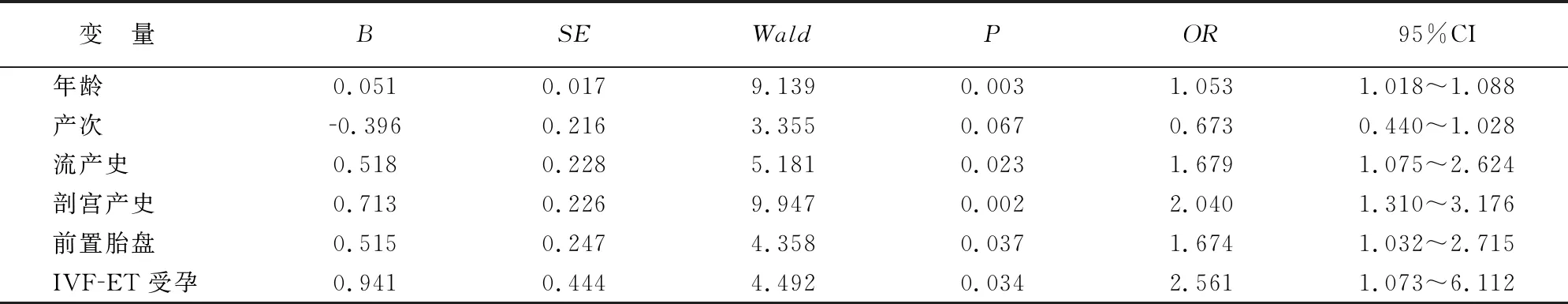
表3 胎盘植入发生的多因素分析
2.3 胎盘植入发生的预测模型构建
将上述确定的影响胎盘植入发生的独立危险因素(年龄、流产史、剖宫产史、前置胎盘、IVF-ET受孕)引入R软件,构建胎盘植入发生的预测模型图。结果发现年龄每增长2岁,预测模型评分增加8.33分;有流产史为42.50分,有剖宫产史为57.50分,前置胎盘为45.50分,IVF-ET受孕为80.50分。见图1。
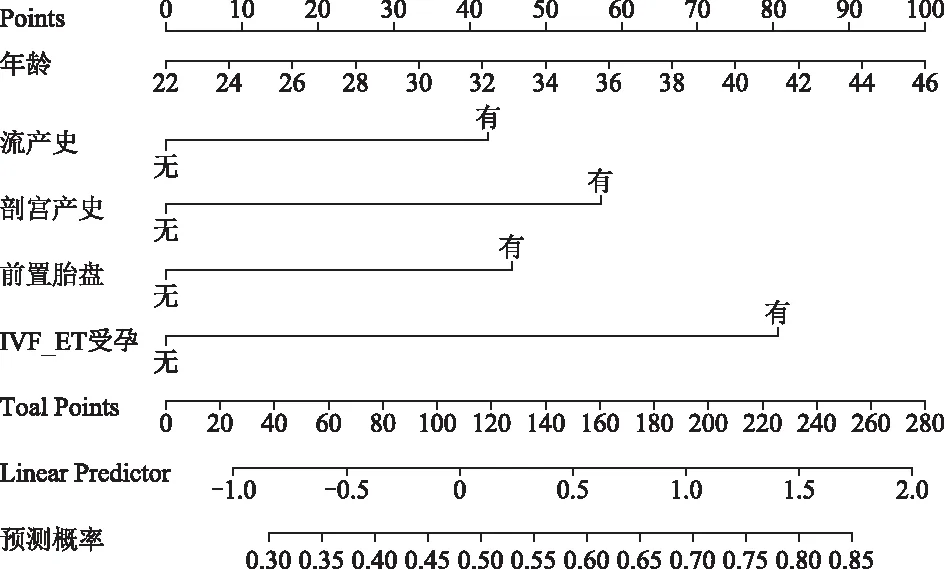
图1 胎盘植入发生的预测模型图
2.4 胎盘植入发生的预测模型的验证
Hosmer-Lemeshow拟合优度检验χ2=6.765,P=0.562。验证胎盘植入发生的预测模型的ROC曲线下面积为0.789(95%CI 0.744~0.834),见图2。验证胎盘植入发生的预测模型的校准曲线斜率接近1,见图3。

图2 验证胎盘植入发生的预测模型的ROC曲线

图3 验证胎盘植入发生的预测模型的校准曲线
3 讨论
胎盘植入病情凶险,分娩后胎盘剥离困难或不能剥离易发生失血性休克、继发性贫血等并发症,影响妊娠结局[8]。胎盘植入的发生是多种因素共同作用的结果,不利于产前防治。本研究分析发现,年龄、流产史、剖宫产史、前置胎盘、IVF-ET受孕是影响胎盘植入发生的独立危险因素。但此结果不能得出每例产妇胎盘植入的发病风险,因此在多因素分析结果上,构建产前个体化预测胎盘植入的列线图模型,以期对产前个体化防治胎盘植入有一定临床意义。
列线图又称nomogram图,能个性化计算临床结局发生概率,已广泛用于多种疾病的预测[9]。如预测孕妇的子痫前期[10]、剖宫产后阴道分娩的可能性[11]、高危妊娠中个体早产风险[12]等,预测效果均较好且实用性强。本研究基于年龄、流产史、剖宫产史、前置胎盘及IVF-ET受孕5项独立危险因素,构建胎盘植入发生的预测模型图,利于妇产科医师指导胎盘植入高危因素孕妇进行个体化产前检查、制定诊疗方案。本研究还利用ROC曲线及校准曲线验证预测模型效果发现,曲线下面积为0.789,校准曲线斜率接近1,且Hosmer-Lemeshow拟合优度检验=6.765,P=0.562,提示预测胎盘植入发生的模型图区分度和一致性较好,可推广应用。
本研究拟合的预测胎盘植入发生模型图显示,孕妇年龄每增长2岁,预测模型评分增加8.33分,相应增加胎盘植入发生风险。分析可能原因:孕妇年龄越大,其子宫动脉因胶原蛋白逐渐取代子宫肌层肌肉而硬化程度越高,影响胎盘血供;且随着年龄增大,基础代谢率降低,可能增加胎盘的病理损伤,易发生胎盘植入[13]。本研究有流产史孕妇较无流产史孕妇增加预测模型图评分42.50分。分析可能原因:流产手术属有创操作,尤其是多次人工流产术可损害子宫内膜,影响子宫内膜上皮细胞的再生及修复,再次妊娠时会造成胎盘供血不足,最终引发胎盘植入[14]。本研究有剖宫产史孕妇较无剖宫产史孕妇增加预测模型图评分57.50分。分析可能原因:剖宫产术后可引起一系列并发症,如切口感染、子宫内膜间质蜕膜缺乏或缺陷等,再次妊娠时绒毛滋养组织易侵入子宫肌层导致胎盘植入发生[15]。顾建全等[16]研究报道,前置胎盘与胎盘植入发生独立相关。本研究也得出相同结果,且前置胎盘孕妇预测模型评分为45.50分。分析可能原因:二者致病因素相似,子宫蜕膜发育不良或内膜损伤均可能增加胎盘植入发生风险;且前置胎盘孕妇子宫肌层较薄,绒毛更易侵入子宫肌层,进一步发展为胎盘植入概率较大[17]。本研究IVF-ET受孕者较非IVF-ET受孕者增加预测模型评分80.50分。分析可能原因:在IVF-ET过程中,促排卵药物的应用会引起雌二醇等类固醇激素水平升高,且宫腔操作可能导致子宫内膜完整性受损,为胎盘植入的发生创造条件[18]。因此,对于年龄相对较大,存在流产史、剖宫产史、前置胎盘或IVF-ET受孕的孕妇,临床应重视其产前监护并进行个体化干预,尽量避免或降低胎盘植入发生。
综上所述,本研究基于高危因素中年龄、流产史、剖宫产史、前置胎盘及IVF-ET受孕5项构建的预测模型图,更好地确定了产前胎盘植入发生风险的概率。但本研究为回顾性分析,可能影响预测效果,因此列线图模型对胎盘植入的预测价值,值得以前瞻性研究的方式进一步深入探究。
