全乳切除术后放疗对化生性乳腺癌患者的生存影响
2021-12-16蔡文娟陈建辉王宏梅
蔡文娟,庄 严,陈建辉,王宏梅
1南方医科大学南方医院放疗科,广东 广州 510515;2南方医科大学公共卫生学院生物统计学系,广东省热带病研究重点实验室,广东 广州 510515
化生性乳腺癌(MpBC)是一种罕见且具有侵袭性的乳腺癌组织学亚型,其起源于上皮细胞和间充质细胞,具有不同亚型,分别为低级别腺鳞癌、乳腺纤维瘤病样化生性癌、鳞状细胞癌,梭形细胞癌和间充质分化癌(软骨、骨性和其他类型的间充质分化)[1-3]。MpBC的特点是肿瘤直径较大、腋窝淋巴结受累较少、组织病理学分级较高、雌激素受体(ER)和孕激素受体(PR)表达阴性等[4-6]。在分子水平上,MpBC常发生TP53、PIΚ3CA和PTEN突变,并PD-L1表达增加[7-9]。但是,其预后和预测因素仍不清楚。
NCCN指南推荐的MpBC患者全乳切除术后放疗(PMRT)的临床指征是参考常见乳腺癌病理类型—非特殊型,即浸润性导管癌(IDC)。目前按照IDC 的PMRT 指征,已有数据表明MpBC 患者通常可以从PMRT获益,从而提高总体生存率[5,10-12]。但是,临床上需要明确哪些MpBC患者是PMRT真正获益人群,需要大宗病例将MpBC患者总生存(OS)、乳腺癌特异性生存(BCSS)与接受PMRT的IDC患者进行配对比较研究。因此,本研究在美国SEER数据库(1998~2016年)筛选了符合病理诊断、≥18岁并行乳腺癌根治术的女性MpBC 和IDC 患者进行回顾性分析,旨在比较接受PMRT的MpBC患者和接受PMRT的IDC患者之间的OS和BCSS,并对MpBC患者PMRT的主要相关因素进行分层分析。
1 资料和方法
1.1 研究对象
通过美国SEER数据库中提取1998~2016年的数据。纳入标准如下:女性,≥18岁,单侧乳腺癌,乳腺癌是首次且唯一的癌症诊断,病理确诊为MpBC(ICD-O-3 8032、8033、8070、8570-8572、8575、8980、8982)或未另作说明的IDC(ICD-O-3 8500),明确AJCC分期并行乳腺癌根治性手术。最后以MpBC和行PMRT的IDC患者作为研究对象,提取所有病例,符合入组标准的乳腺癌患者共有31982例。
1.2 人口统计学和临床特征
人口统计学特征包括诊断时的年龄、种族和婚姻状况。根据年龄分为两组:18~49岁组和≥50岁组。临床特征包括原发肿瘤部位、组织学分级、ER状态、PR状态、T分期和N分期。治疗因素包括手术方式、是否行术后放疗或化疗。乳腺癌的手术方式包括根治性手术、改良根治术和扩大根治术。研究终点是OS和BCSS,亚组包括MpBC/PMRT 组(308 例)、MpBC/No PMRT组(629例)和IDC/PMRT组(31 045例)。
1.3 统计学方法
为了减少基线数据差异引起的潜在影响,我们采用倾向性评分匹配将MpBC/PMRT 组与MpBC/No PMRT 组按1∶1 进行匹配,而MpBC/PMRT 组与IDC/PMRT组进行了1∶3的倾向性评分匹配,从而均衡各组间混杂因素的影响。平衡的变量包括年龄、种族、原发肿瘤部位、组织学分级、ER状态、PR状态、肿瘤T分期、N分期、手术方式和是否化疗。
所有数据均采用SPSS 24.0进行分析,利用卡方检验比较各组之间的人口统计学和临床特征,采用Κaplan—Meier生存分析比较各组间的OS及BCSS差异,并采用多因素Cox比例回归模型分析MpBC患者OS和BCSS的预后影响因素。P<0.05为差异具有统计学意义。
2 结果
2.1 人口统计学和临床特征比较
大多数乳腺癌患者为白种人(75.6%),≥50岁的患者占81.2%。在临床特征方面,大部分MpBC患者为组织学Ⅲ级(68.0%)、ER 阴性(75.9%)、PR 阴性(79.8%)、T2~3(71.3%)和N0~1(85.6%)。
MpBC/PMRT组与MpBC/No PMRT组在年龄、肿瘤T分期、N分期和化疗情况分布上差异均有统计学意义(P<0.001),而在种族、原发肿瘤部位、组织学分级、ER状态、PR状态和化疗方面的差异没有统计学意义(P>0.05)。与IDC/PMRT组相比,MpBC/PMRT组患者年龄较高,ER 或PR 阳性率较低,组织学Ⅲ级、T3 或N0-1、接受化疗的患者更多(P<0.05),而在种族、原发肿瘤部位和手术方式上差异无统计学意义(P>0.05,表1)。

表1 研究对象的人口统计学和临床特征情况Tab.1 Demographic and clinical data of the study patients
2.2 MpBC患者预后相关因素的多因素分析
MpBC 患者的中位随访时间为64.8 月(0~225月)。在随访过程中,共有496例MpBC患者发生死亡,其中316例死于乳腺癌相关性疾病。故MpBC患者的OS和BCSS分别为47.1%、66.3%。多因素Cox回归模型分析结果显示,年龄、肿瘤T分期、N分期、手术方式及是否接受化疗均是MpBC患者OS和BCSS的预后因素。MpBC/PMRT 组的OS 和BCSS 优于MpBC/No PMRT组,其风险比分别为1.394(95%CI:1.125~1.727)和1.390(95%CI:1.074~1.800)(表2)。
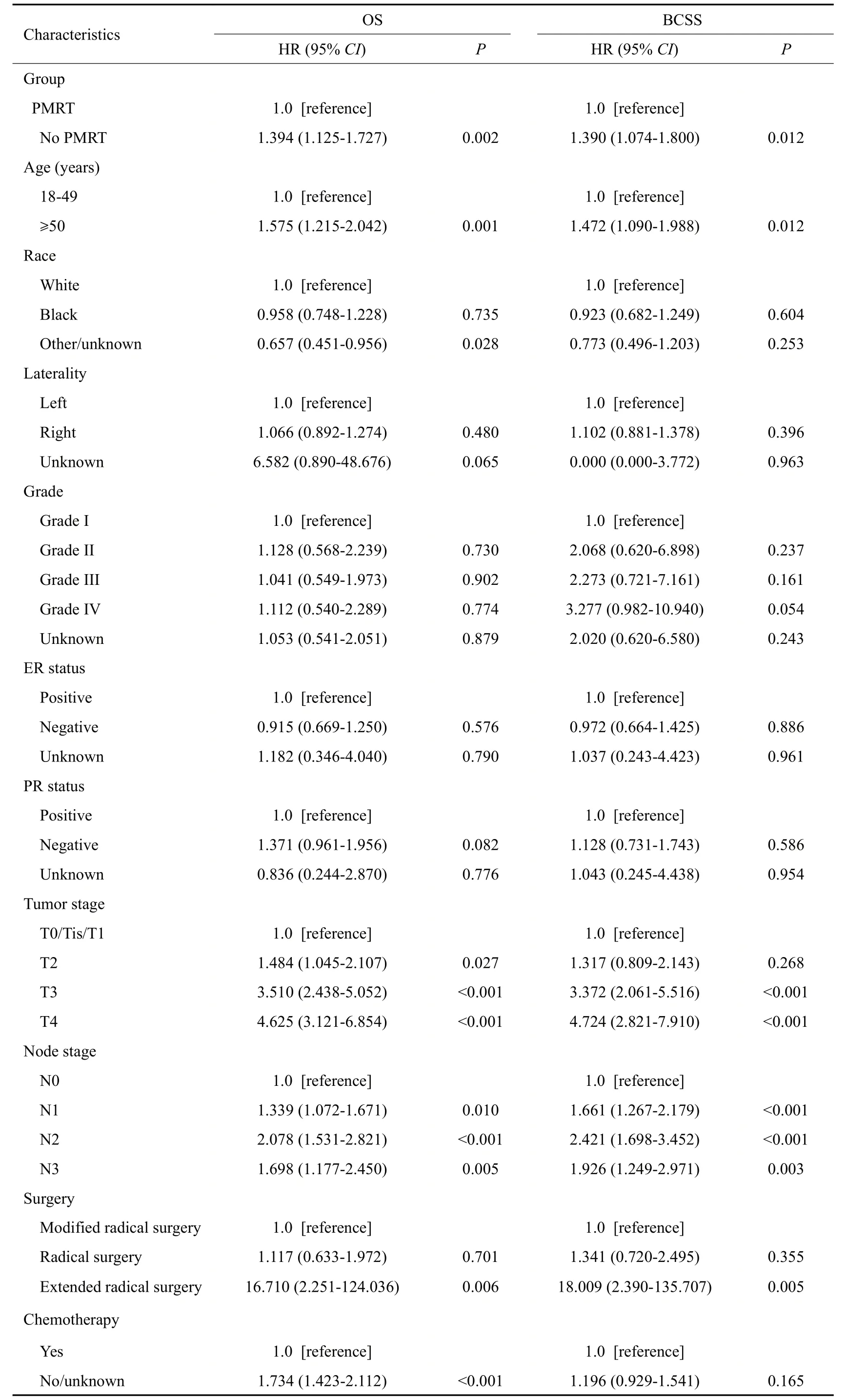
表2 MpBC患者预后因素的多因素分析Tab.2 Multivariate prognostic analyses of MpBC patients
2.3 MpBC/PMRT组与IDC/PMRT组的生存比较
与IDC/PMRT 组相比,MpBC/PMRT 组的OS 和BCSS 均较低,风险比分别为1.626(95%CI:1.386~1.908)和1.710(95%CI:1.418-2.062)(表3)。年龄、种族、组织学分级、ER状态、PR状态、肿瘤T分期、N分期、手术方式和是否化疗均与MpBC患者的OS显著相关(P<0.05),原发肿瘤部位与MpBC患者的OS无显著相关(P>0.05)。而种族、组织学分级、ER状态、PR状态、肿瘤T分期、N分期、手术方式及是否化疗是MpBC患者BCSS的重要预后因素。

表3 MpBC/PMRT组与IDC/PMRT组OS及BCSS的多因素分析Tab.3 Multivariable analysis of OS and BCSS of patients with MpBC and IDC after PMRT
2.4 倾向性评分匹配分析
患者的基线资料在各组间均无统计学差异(P均>0.05,表4~5),对匹配后的数据进行Κaplan-Meier生存分析,结果显示,MpBC/PMRT组的OS和BCSS均明显优于MpBC/No PMRT 组(图1),但其预后均较IDC/PMRT组差(图2)。

图1 MpBC/PMRT组与MpBC/No PMRT组1∶1匹配后的OS及BCSS比较Fig.1 OS and BCSS among 1∶1 matched patients between MpBC/PMRT and MpBC/No PMRT groups.A:OS among MpBC patients with or without PMRT;B:BCSS among MpBC patients with or without PMRT.

图2 MpBC/PMRT组与IDC/PMRT组1∶3匹配后的OS及BCSS比较Fig.2 OS and BCSS among 1∶3 matched patients between MpBC/PMRT and IDC/PMRT groups.A:OS among PMRT patients with MpBC and IDC.B:BCSS among PMRT patients with MpBC and IDC.

表4 MpBC/PMRT组与MpBC/No PMRT组1∶1匹配后的基线特征Tab.4 Characteristics of patients in 1∶1 matched group,MpBC/PMRT vs MpBC/No PMRT(n=307)
3 讨论
MpBC是一种罕见且高度异质性的特殊类型乳腺癌,其特征是组织学上存在两种以上的细胞类型,通常是上皮细胞和间充质细胞的混合物[13]。目前,MpBC的标准治疗模式尚不明确,尤其是在PMRT方面。本研究主要是分析PMRT是否是MpBC的保护因子,并初步探索MpBC 患者须行PMRT 的适应症。本研究结果表明MpBC 患者接受PMRT 可以改善OS 和BCSS;但与IDC/PMRT 组相比,MpBC/PMRT 组无论是OS 或BCSS均较差。
本研究显示,大多数MpBC 患者具有年龄较高(≥50岁)、肿瘤直径较大、组织学分级高、淋巴结转移率较低及激素受体阴性的特征,与既往研究结果一致[6,14-16]。在本研究中,尽管MpBC患者的ER和PR表达状态大多为阴性,但二者均不是MpBC的预后因素,这与部分研究结果[17]一致。另有研究也证实,激素受体、HER-2表达状态即分子分型不影响MpBC患者BCSS[18]。此外,本研究多因素分析结果表明,年龄≥50岁、肿瘤直径较大和肿瘤N 分期较高与MpBC 较差的预后相关(P<0.05),这与既往研究结果报道一致[15,18-19]。
现有研究表明,与乳腺IDC相比,MpBC患者的淋巴结转移率较低,但OS和BCSS较短[14,17,20,21]。有研究对763例三阴性MpBC患者和21 321例三阴性IDC患者进行了回顾性分析,发现MpBC患者预后较IDC差,且化疗与改善生存率无关,而非三阴性MpBC则可能从化放疗中获益[5]。目前,常见的治疗方法(如手术、化疗、放疗和内分泌治疗)对MpBC的疗效尚不明朗。在本研究中,与MpBC/No PMRT 组比较,MpBC/PMRT 组表现出更好的OS 和BCSS。有学者从1988~2006 年的SEER数据库中筛选了883例行乳房切除术的MpBC患者,通过多因素分析结果支持了MpBC患者从PMRT中获益的观点[11]。但是,乳腺癌的综合治疗在过去几十年得到显著提高,PMRT在MpBC中的作用值得进一步研究。本研究进一步比较了接受PMRT的MpBC和IDC患者的预后情况,为分层分析MpBC患者接受PMRT提供理论证据。
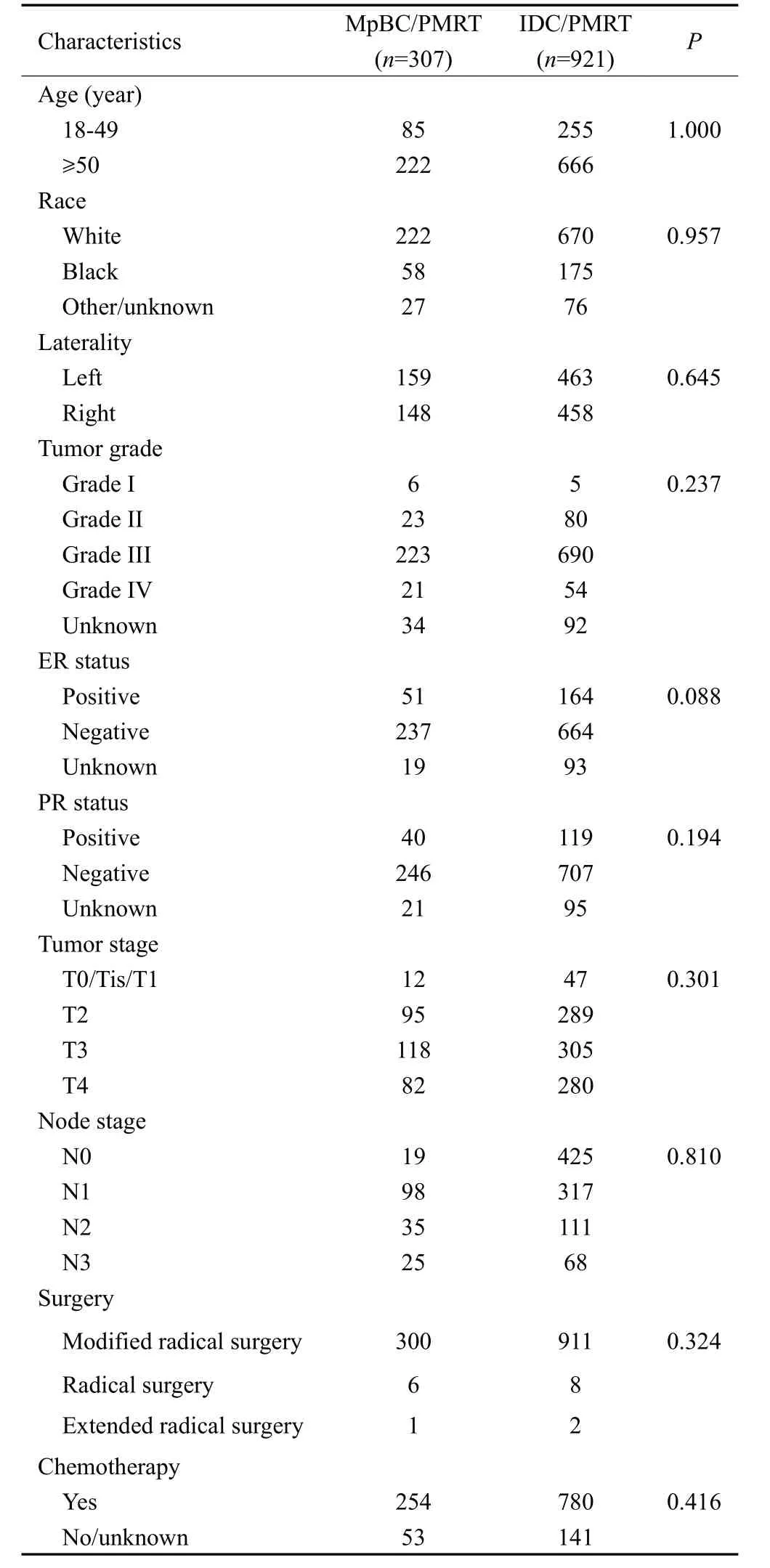
表5 MpBC/PMRT组与IDC/PMRT组1∶3匹配后的基线特征Tab.5 Characteristics of patients in 1∶3 matched group,MpBC/PMRT vs IDC/PMRT
本研究发现,MpBC患者接受PMRT受到多方面因素的影响,包括年龄、肿瘤T分期及N分期。在倾向性评分匹配前后,与IDC/PMRT组相比,MpBC/PMRT组预后均明显较差,这表明了MpBC这种特定类型的乳腺癌是独立的预后因素。另外,根据NCCN指南,推荐T3~4或N1~3的IDC患者在乳房切除术后接受PMRT。结合本研究结果,我们假设MpBC患者有PMRT的扩大适应症,比如T1-2N0的MpBC也需接受PMRT。但是,进一步分析本研究队列中T1-2N0的MpBC患者,结果表明T1-2N0的MpBC患者接受PMRT对改善其OS无明显相关(P>0.05)。因样本量较小(仅包括49 名患者),尚需进一步扩大样本量验证。有研究结果表明,在pT3-4/N+病例中,MpBC患者接受PMRT与其OS获益密切相关,而pT1-2N0的MpBC患者与其OS获益无明显相关[10],这与本研究结果一致。而Li等[22]研究报告了不同的结果,即N0期的MpBC患者在接受辅助放疗后表现出更优的OS,与此研究不同的是,本研究中分析的T1-2N0亚组排除了行乳房肿块切除术或肿瘤T3~4期的MpBC患者。
同时,本研究存在以下不足:首先,SEER数据库未记录肿瘤局部区域控制情况,这不利于评估PMRT的效果;其次,SEER公共数据库不能提供某些临床和治疗特征,如脉管癌栓侵犯、腋窝淋巴结转移个数和内分泌治疗等相关信息,也未提供放疗技术或处方剂量,化疗周期及方案等,这些可能会造成研究结果偏倚。但本研究的优势在于接受PMRT的MpBC病例数较充足,并据我们所知,这是第一项将MpBC与IDC患者接受PRMT比较的研究。此外,我们采用倾向性评分匹配方法均衡干扰因素并减少统计误差。
综上所述,MpBC具有独特的临床病理特点,目前研究结果表明,应将PMRT纳入到MpBC患者的综合治疗中以改善预后,但尚未发现MpBC患者PMRT的扩大适应症,需更大样本的前瞻性试验进一步验证。
