内侧半月板后根撕裂研究进展
2021-12-01苏家荣孙铁铮
苏家荣 孙铁铮
北京大学人民医院关节病诊疗研究中心(北京100044)
内侧半月板后根撕裂(medial meniscus posterior root tears ,MMPRTs)是发生在内侧半月板后根部骨性附着区域1 cm范围内的撕脱性损伤或放射状撕裂[1-4]。越来越多的研究认为MMPRTs 是早期膝关节骨关节炎发生和进展的重要原因之一[3-6]。半月板后根部结构对于半月板的生物力学和动力学功能至关重要,它可以将半月板固定在胫骨平台上,防止其在膝关节轴向应力的作用下外突[7-9]。MMPRTs会显著影响半月板对膝关节轴向应力的吸收与转化,导致关节表面应力峰值增加,进一步造成关节软骨的磨损,软骨下骨的损伤以及骨结构的变形,最终导致早期骨关节炎出现与发展[5,6]。
在膝关节镜手术中,MMPRTs 的发生率已达到9.1%[10]。在亚洲人群中,MMPRTs 的发生率高达27.8%,这与亚洲人群蹲姿或高屈膝坐姿的生活方式有关[11]。MMPRTs的病因通常是半月板退行性损伤,常见于中年妇女,占MMPRTS的21.5%[12]。也见于膝关节急性外伤伴随交叉韧带损伤的情况[13]。近些年来,由于非手术治疗和半月板部分切除术的效果不理想,会增加骨关节炎进展的风险[14-16],人们对半月板缝合修复的关注度越来越高。半月板后根附着区缝合修复术的目的是恢复半月板的完整性和生物力学功能,从而提高膝关节协调性以及稳定性,防止软骨退化以及骨关节炎的进展[17,18]。本 文 以“(medial) AND (meniscus OR meniscal)AND(root OR posterior horn OR radial tear)”等关键词于PubMed、EMBASE、Cochrane Library 等数据库检索MMRPTs 的相关文献,对MMPRTs的研究进展进行综述。
1 内侧半月板后根部的解剖结构与生物力学特性
明确半月板后根部解剖结构有助于明确MMPRTs的诊断,并为之后的半月板缝合修复手术提供解剖学基础。内侧半月板后根部(medial meniscus posterior root,MMPR)位于胫骨内侧隆起顶点后侧9.6 mm、外侧0.7 mm 处。且MMPR 的中心位于胫骨平台内侧关节软骨拐点外侧3.5 mm、后交叉韧带(posterior cruciate ligament,PCL)胫骨平台附着点前方8.2 mm 处[19]。确定半月板后根附着区与PCL胫骨平台附着点的相对位置十分重要,这有助于减少半月板修复术时PCL 附着部位医源性损伤的发生[20]。
半月板是由胶原纤维、蛋白多糖和糖蛋白的复杂交连网构成,胶原纤维主要由圆周取向纤维构成,也包括了部分径向纤维,各个方向的胶原纤维相互交连成网,使内侧半月板得以作为一个单元发挥作用。内侧半月板通过前根、后根牢固地锚定在胫骨平台上,在膝关节轴向应力的作用下胶原纤维伸展并形成内部的环形应力,吸收并降低膝关节轴向应力,使其峰值保持在可接受的水平[1,2,21,22]。MMPRTs 会导致半月板外突(medial meniscus extrusion,MME),使内侧半月板转化关节轴向应力的能力减弱[23]。与完整的半月板相比,MMPRTs 会导致膝关节内侧间室的接触应力峰值增加25%,且与半月板全切术后的关节轴向应力峰值无差异[23,24]。内侧半月板外突是膝骨关节炎发生的重要相关因素之一,且在膝关节生物力学研究中已得到证实[25,26]。
2 MMPRTs的诊断
2.1 病史与查体
大多数MMPRTs 患者无外伤病史,因此在存在高危因素的情况下(如膝关节内翻或肥胖),需要高度怀疑[27]。患者常见膝关节内侧关节间隙疼痛伴随下蹲痛,但膝关节交锁并不常见。体格检查最常见的结果是膝关节过屈痛(66.7%)、内侧关节间隙压痛(61.9%)和McMurray 阳性(57.1%)[28]。在膝关节内翻应力试验中,检查者触诊前内侧关节线,再现半月板外突。当膝关节恢复正常时,半月板外突消失[29]。
2.2 影像学评估
磁共振成像(MRI)是诊断MMPRTs 及其伴随病变的首选影像学检查方式。在一项前瞻性研究中,LaPrade等报道了使用3.0 T MRI诊断MMPRTs的敏感性为77%,特异性为73%,阳性预测值(PPV)为22%,阴性预测值(NPV)为97%[10]。然而,MRI对于MMPRTs诊断的准确性依赖于图像质量以及放射科和外科医生的技术[30]。MMPRTs的诊断与评估通常采取T2加权相的冠状位、矢状位和轴位图像。当怀疑MMPRTs 时,MRI应评估三个主要征象:1)矢状位无正常半月板信号:鬼影征;2)轴位上表现内侧半月板后根部区域放射状线形或圆形缺损区;3)冠状位表现为内侧半月板后内缘走形突然中断,伴随内侧半月板向外突出超过3 mm[30,31](图1)。据报道,这三种症状同时使用时具有较高的敏感性和特异性[30]。
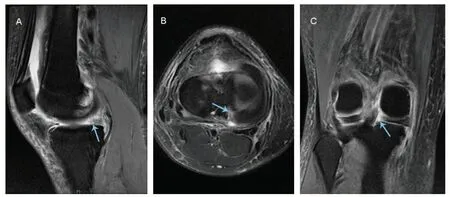
图1 磁共振成像显示内侧半月板后根撕裂
2.3 MMPRTs的分型
LaPrade等[31]根据关节镜下内侧半月板根部撕裂的形态学及撕裂的程度对MMPRTs进行分型。其中包括五型:根部部分撕裂(1 型)、附着区9 mm 内完全放射状撕裂(2型)、根部完全撕裂伴随半月板桶柄状撕裂(3型)、根部完全撕裂伴随复杂斜向或纵向撕裂(4型)、胫骨平台附着区撕脱性骨折(5型)(图2)。其中2型最常见。如表1所示。
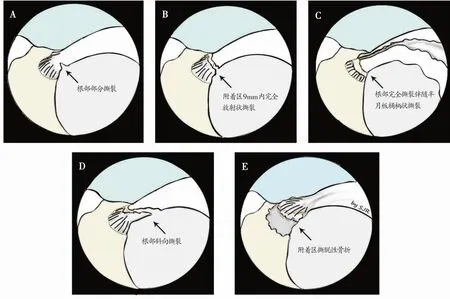
图2 关节镜下内侧半月板后根撕裂(MMPRTs)的分型
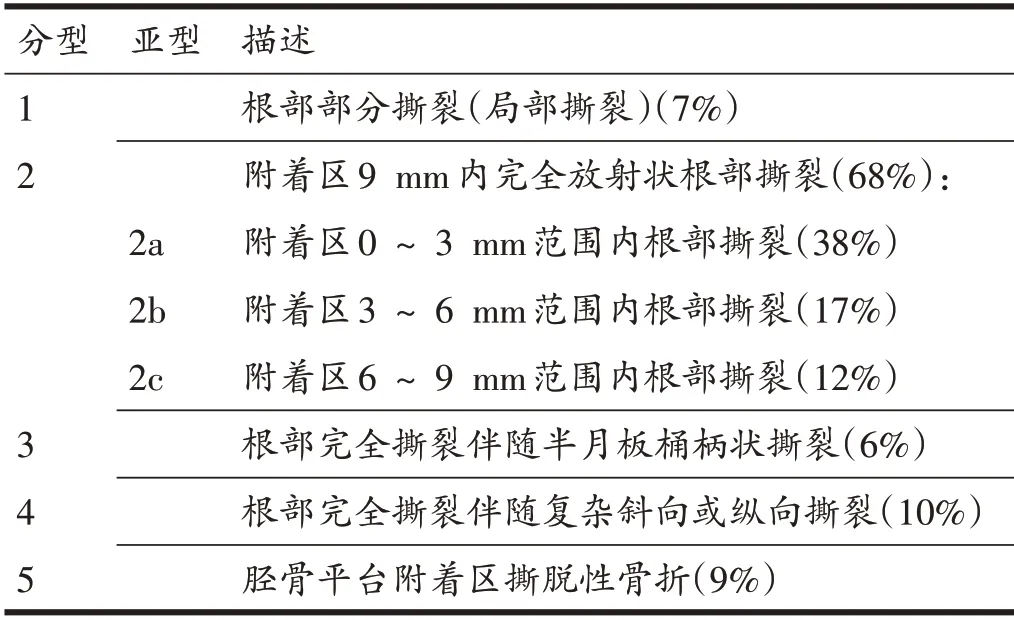
表1 关节镜下内侧半月板后根撕裂(MMPRTs)的分型
3 MMPRTs的治疗方法
MMPRTs 常见的治疗方法包括:非手术治疗、半月板部分切除术以及半月板修复术。MMPRTs 的治疗方式因半月板损伤的严重程度、病程的长短和关节软骨的情况而异。手术修复的目的是恢复半月板的正常解剖结构和生物力学功能,恢复膝关节的稳定性,延缓关节软骨的磨损以及骨关节炎的发展[18]。因此,对于Outerbridge 分级3~4 或伴随重度骨关节炎的患者不需要手术修复,可以考虑采取非手术治疗或半月板部分切除术来缓解症状。对于不伴有软骨损伤或只出现软骨局灶性缺损,处于骨关节炎早期的MMPRTs 的患者可以考虑行半月板修复术。此外根据半月板撕裂的分型不同,半月板修复的方式是不同的,目前常见的半月板修复方式主要是针对不伴有桶柄状撕裂的MMPRTs患者,包括经胫骨pull-out缝合固定和缝合铆缝合固定。
3.1 非手术治疗
对于老年伴有严重骨关节炎,Outerbridge分级3~4 级或有严重并发症不能耐受手术的人群可以考虑非手术治疗。非手术治疗包括使用止痛药、生活方式的调整,以及减轻膝关节负重(使用步行架)[18]。由于半月板后根附着区对于半月板的完整性以及生物力学功能都有至关重要的作用,非手术治疗不能恢复半月板原有的解剖结构和功能,而且随着时间的推移,可能会导致膝关节间隙狭窄和骨关节炎的发生[14,15,32]。且近些年来半月板缝合修复的技术不断得到完善,并表现出较好的临床效果,大部分的MMPRTs 患者均不建议非手术治疗。
3.2 半月板部分切除术
半月板部分切除术的手术指征为:1)软骨Outerbridge 分级3~4级伴有重度骨关节炎的MMPRTs 患者出现持续性的机械症状(如交锁)且非手术治疗不能缓解的;2)半月板后根撕裂无法进行缝合修复的[30]。相对于半月板修复,半月板部分切除术的优点包括手术时间短,术后康复方案简单,没有严格的负重限制,术后康复时间短,能较快地恢复活动[30]。虽然半月板部分切除术可以缓解大部分患者的短期症状,但是无法恢复半月板解剖结构和功能,无法延缓长期关节软骨的退变与骨关节炎进展[16,33,34]。
3.3 半月板修复术
MMPRTs 的缝合修复被认为是缓解症状和预防退化性骨关节炎进展的有效措施。近些年来随着半月板后根附着区的重要性被关注,对于MMRPTs 患者进行半月板缝合修复的趋势也不断扩大。目前半月板修复术的主要手术指征包括:1)无明显骨关节炎病史或Outerbridge 分级Ⅰ~Ⅱ级;2)膝关节内翻或外翻畸形小于3°;3)创伤性或退行性MMPRTs 患者半月板撕裂区能进行缝合修复[5,30]。
急性MMPRTs 与膝关节急性损伤有关,常会伴随多韧带损伤,特别是内侧副韧带的完全撕裂。在这些情况下,行半月板修复术的指征是明确的,以防止创伤后关节炎的发展[35]。相反,慢性MMPRTs 往往与半月板的退行性变有关,是由于微妙的、非特异性膝关节损伤造成的,且这种损伤如果没有得到准确的诊断和及时的干预,将会导致急剧性的关节软骨退变[30]。外科医生必须分清这种撕裂是骨关节炎的结果还是原因。如果影像学上提示膝关节已经出现骨关节炎的改变,则不需要进行半月板修复,如果没有半月板外突和早期软骨改变的证据,半月板修复术可以缓解患者症状并延缓骨关节炎的进展[18,30]。
到目前为止,MMPRTs 半月板修复方式包括:经胫骨pull-out缝合固定和缝合铆缝合固定。
①《汉语大词典》将隐身解释为:1.不露身份;2.犹隐居,隐而不出;3.遮蔽身体;4.隐匿身形。将隐形解释为:隐没形体。
3.3.1 经胫骨pull-out缝合固定
目前已经有大量的文献报道了MMPRTs 经胫骨pull-out缝合固定的技术[36-39]。根据半月板后根撕裂类型的不同,治疗方法可能略有不同[18]。经胫骨pull-out缝合固定技术是通过胫骨近端钻出的隧道,将半月板后根部固定在胫骨平台的半月板后根附着区处[36-39]。患者采取仰卧位,膝关节屈曲90°固定,并施加一个外翻力。关节镜手术包括了三个入路:高前外侧入路(anterolateral:AL)以及两个水平的前内侧入路(anteromedial:AM)。从高AL 入路置入关节镜以提供一个较好的附着区的视野,AM 入路置入相应的器械进行操作,辅助的AM 可以进行缝线的管理,防止在来回操作的时候缝线的缠绕和软组织对缝线的影响[39]。常规膝关节镜检,通过前内侧入路将附着区处的软骨用刮匙或者磨钻去除。直视下用前交叉韧带定位器对半月板附着区进行导针定位,5 mm或7 mm空心钻头进行胫骨隧道成形。用两条不可吸收缝线通过缝合钩在距离半月板断端5~7 mm 处对半月板后根部进行垂直缝合,之后通过胫骨隧道将缝线引出,将内侧半月板后根撕裂端复位[36-39]。在保持适当张力情况下通过缝线纽或者SwiveLock铆钉将缝线固定在胫骨前端[39](图3)。
半月板后根附着区的准确定位以及半月板缝合固定后的抗移位能力对于手术的效果至关重要[30]。为了更好地重现半月板后根附着区的解剖结构以及加强半月板的生物性愈合,许多具有不同生物力学特性的半月板缝合方式已被提出,包括:两次简单缝合、单次水平缝合、改良的梅森-艾伦缝合以及两次双圈缝合环缝合[39]。Feucht等[40]发现梅森-艾伦缝合提供了较强的抗牵拉能力,在循环负载实验和最大负载实验中表现了优越的生物力学性能,其次是两次简单缝合。此外不同的缝线材料也会影响缝合固定的效果,Feucht等[41]对比了四种不同的缝线材料(No. 2 PDSTM;No. 2 EthibondTM;No. 2 FiberWireTM;2-mm FibertapeTM)在pullout 缝合固定中的生物力学特性,发现No. 2 Fiber-WireTM缝线相比于其他缝线具有较好的刚性和韧性,且在循环负载实验中为半月板提供了稳定的固定,能更好地避免缝合的半月板后根发生移位。缝线固定方面,有研究表明与螺钉和垫圈固定相比,缝合纽固定具有创伤小、软组织刺激风险小的优点[42]。
3.3.2 缝合铆缝合固定
MMPRTs 的缝合铆固定技术是一种全内固定技术,即在待修复的半月板后根附着区处将1个带2条缝线的缝合铆固定在皮质骨内,之后用缝线将半月板缝合固定在缝合铆上[43-45](图3)。除了常规的膝关节入路外,该技术需要在股骨内侧髁后方关节线近端4 cm处建立一个高后内侧入路,以便获取一个最佳的角度得以将缝合铆垂直打入胫骨平台骨皮质内。缝合铆缝合固定术不需要建立胫骨隧道,避免了缝线磨损和撕裂的风险以及缝线的蹦极效应,也不会对可能伴随的交叉韧带重建术的胫骨隧道造成影响[43-45]。此外,Feucht等[46]通过生物力学研究对比了两种不同的缝合技术,发现缝合铆固定组在100、500、1000 次循环负荷试验中,半月板的后位移较少(P<0.001),且表现出较高的抗牵拉性(P=0.016)。
内侧半月板后根部位于胫骨平台后交叉韧带附着点的前方,缝合铆固定技术要求膝关节在术中保持深度屈曲,以使缝合铆能够进入内侧半月板后根部的适当位置,而膝关节深度屈曲导致关节间隙缩小,关节镜下视野不佳,导致很难获取合适的位置,尤其是肥胖的患者。因此,对于外科医生来说,能够以这样的角度将缝合铆放置在合适的插入点是有难度的[45-47]。此外高的后内侧入路会导致神经血管损伤的风险增加[47-49]。为了避免术中膝关节过度屈曲以及高的后内侧入路带来的不便,Lee[47]和Somsak 等[48]描述了一种通过弯曲的导向器和软缝合铆进行半月板锚定缝合的技术。该技术通过常规后内侧入路,在膝关节屈曲60°的情况,通过弯曲的导向器就可将软缝合铆垂直固定于胫骨平台半月板后根附着区处,避免了高后内侧入路带来的软组织和神经血管损伤风险,且适用于肥胖患者[47]。此外,在弯曲导向器的作用下确保了缝合铆垂直置入胫骨平台,且膝关节屈曲在90°以下,能够获得最佳视野。
此外,Maurice等[49]在pull-out缝合和缝合铆固定的基础上,提出了经胫骨隧道缝合铆固定技术。该技术结合了pull-out缝合和缝合铆固定的优点,将软缝合铆拉入到胫骨隧道,达到一定的深度后,将其固定在胫骨隧道内(图3)。该技术可在常规膝关节前入路完成,既避免高后侧入路造成软组织神经血管损伤的风险,又避免了长时间胫骨隧道内缝线的磨损和延长(蹦极效应),且不会干扰交叉韧带重建[49]。然而目前尚未见关于该技术的生物力学研究和临床效果评估。
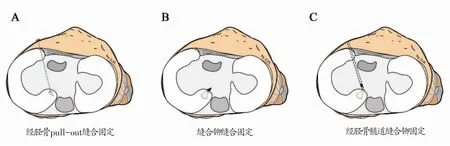
图3 内侧半月板后根撕裂缝合修复示意图
半月板修复的患者应保持非负重状态至少6 周。术后第1 天其开始在膝关节允许的安全范围内(0°~90°)进行被动的膝关节活动度练习。两周后,在患者可耐受的范围内加大膝关节活动的角度。6 周后膝关节开始从逐渐负重过渡到完全负重。术后4个月内膝关节避免做大于70°的弯曲动作[18,30]。不同文献中描述的术后康复方案在膝关节被动弯曲的时间以及角度上存在差别,然而,没有进行横向的对比研究[36-39,45-49]。
4 MMPRTs手术疗效评估指标
目前关于MMPRTs手术疗效评估指标主要包括了临床评估和影像学评估两方面。临床评估一般采用Lysholm 评分量表、IKDC(International Knee Documentation Committee)评分量表,HHS(Hospital for Special Surgery score)评分量表以及Tegner activity score评分量表等对膝关节功能进行主观的评估,其中最常见的为Lysholm 评分量表,其次为IKDC 评分量表[17]。影像学评估内容包括了MRI评估和X线评估。一般采取常规序列的MRI 检查来评估半月板的愈合情况、半月板外突的情况以及软骨损伤情况。其中半月板愈合分为完全愈合(MRI 三个平面上均无半月板断裂信号)、部分愈合(MRI三个平面中1个或2个平面出现半月板断裂信号)和不愈合(MRI三个平面上均出现半月板断裂信号)[28]。内侧半月板外突是通过内侧胫骨边缘的正切垂线和内侧半月板外侧缘正切垂线之间距离进行评估[28](图4)。X线评估一般通过站立位正侧位或者膝关节屈曲45°位的X 线片来评估患者关节间隙的狭窄情况,并进行Kellgren-Lawrence(K-L)分级,进一步评估患者骨关节炎的进展情况。
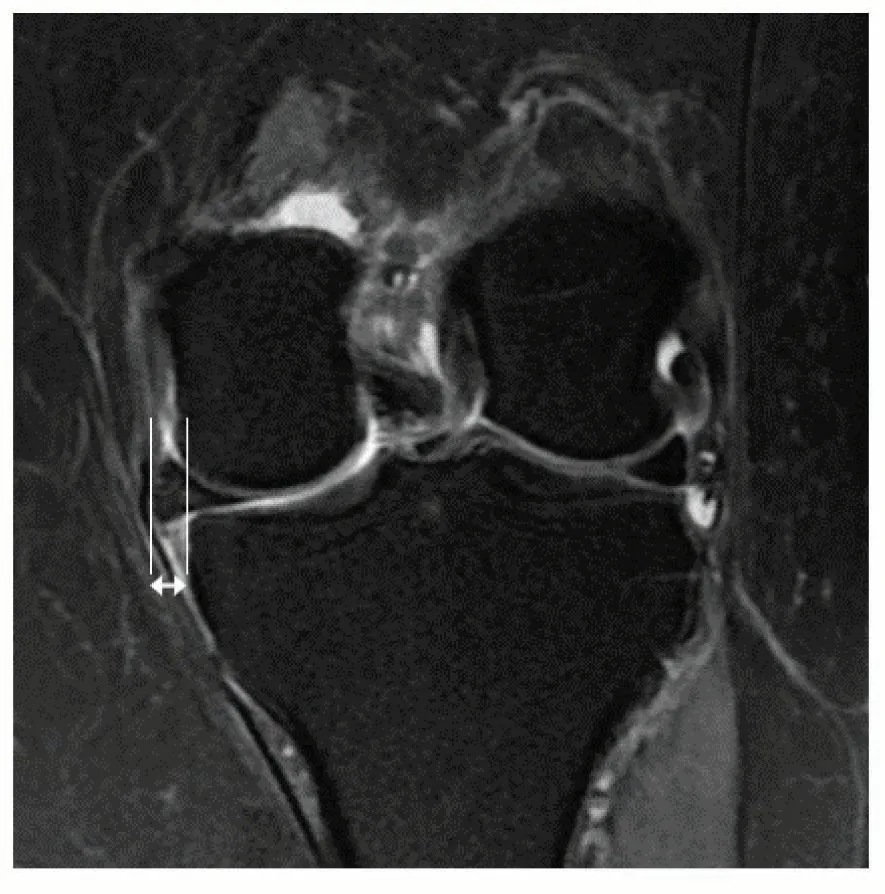
图4 MRI冠状位显示内侧半月板外突
5 MMPRTs手术治疗效果
5.1 半月板部分切除术治疗效果
半月板部分切除术曾被认为是MMPRT 的传统治疗方法。Ozkoc 等[33]报道了半月板部分切除术的患者(平均年龄55.8 岁)在平均56.7 个月的随访中,平均Lysholm 评分由术前的53 分提高到67 分,患者主观评分得到了显著改善。然而K-L 分级由术前2 级增至3级,膝关节退行性改变显著增加。Han 等[50]也报道了MMPRTs患者(平均年龄59岁;随访时间78个月)半月板部分切除术后的不良结果,有35%的患者K-L 分级出现进展。Krych 等[16]通过一项回顾性研究比较了部分内侧半月板切除术和非手术治疗MMPRTs患者的疗效,两组患者的最终Tegner评分、IKDC或KL分级没有显著差异,其中54%的半月板部分切除术组的患者在平均4.5年的时间内出现膝关节骨关节炎的进展,并行全膝关节置换。因此,大部分学者认为半月板部分切除术只能起到缓解患者短期症状的作用,无法恢复半月板的正常解剖结构和功能,难以延缓长期关节软骨的退变与骨关节炎的进展[11,16,33,34,50]。
5.2 半月板修复术治疗效果
据报道,半月板修复术可以显著改善患者的主观预后水平。在一项meta 分析中,Chung 等报道了半月板修复术后患者(平均年龄54 岁)在平均30.3 个月的随访中主观临床评分有显著改善[7]。Feucht 等在MMPRTs 手术治疗的系统综述中也报道了类似的结果[17]。Feucht 等[17]对MMPRTs 半月板缝合术的临床研究进行了系统性的回顾,共纳入7 项研究,共172 例患者(平均年龄55 岁,83%为女性),平均随访30.2 个月,Lysholm 评分从术前的52.4 分提高到术后的85.9 分。Chung等[34]在至少5年的随访中,比较了MMPRTs 半月板修复组与半月板部分切除组患者的临床和影像学资料,发现半月板修复组在Lysholm 和IKDC 评分上显著高于部分半月板切除组;两组均有Kellgren-Lawrence分级和内侧关节间隙变窄的进展,但修复组进展小于半月板部分切除组;部分半月板切除组的全膝关节置换转化率为35%,而半月板修复组没有出现全膝关节置换。由此可见,半月板修复术可以显著提高临床评分,且其临床评估和影像学结果明显优于半月板切除术。
在关节软骨的保护与骨关节炎的预防方面,半月板修复术也表现出了较好的效果。Chung 等[7]的meta分析显示,半月板修复术后的患者(平均年龄54岁)在平均30.3 个月的随访中,只有10%出现了骨关节炎的进展。因此,至少有79.7%的MMPRTs患者可以通过手术修复避免膝关节退行性改变的发生。在Feucht 等[17]的系统性综述中,MMPRTs 半月板修复术的患者在平均30.2 个月的随访中,X 线评估显示84%的患者K-L分级没有出现进展,MRI 评估显示82%的患者没有软骨退行性变。这些研究表明,半月板后根修复术在一定程度上可以延缓骨关节炎的进展。
半月板修复术的挑战是半月板缝合后的愈合率和是否能够防止半月板外突程度的加重。Feucht 等在MMPRTs 修复术的系统综述中报道了基于二次关节镜检和MRI 检查中半月板愈合率的结果,其中62%的患者表现为完全愈合,34%的患者表现为部分愈合,3%的患者为不愈合,且有56%的患者出现半月板外突[17]。Chung 等的meta 分析对四项临床研究中117 例患者半月板外突情况进行了评估,术后半月板外突的程度似乎较术前减轻,但差异并不显著[7]。半月板外突导致的生物力学影响尚未完全了解,然而,随着外突程度的增加,半月板的力吸收与转换以及减震能力会减弱,病理性关节应力会增加[24-26]。因此,术中对于内侧半月板后根部的解剖复位和固定以及术后半月板的愈合情况,防止半月板的再次外突对于MMPRTs 的治疗很重要。为了提高修复术后半月板的愈合率以及减少半月板的外突程度,大部分研究者认为患者的选择至关重要。有几项研究分析了半月板愈合率的预测因素,并确定以下导致半月板愈合率差的因素:膝关节内翻畸形>5°,软骨退变Outbridge分级Ⅲ级和Ⅳ级,年龄较大[36,37,50,51]。此外,还可以在后根修补的同时采用半月板中央化技术来进一步降低后根修补的张力,减少固定失败,防止半月板的外突[21,52-54]。
此外,Kim 等[28]在一项前瞻性对照研究中比较了pull-out缝合固定和缝合铆固定的术后疗效。在2年的随访中,两组患者术后Lyhsolm 评分和HHS 评分上均有显著改善,且Kellgren-Lawrence 分级术前术后无显著的统计学差异。MRI检查结果,pull-out缝合固定组半月板完全愈合11 例,缝合铆固定组为12 例,术后半月板外突情况两组均得到显著的改善。因此研究者们认为对MMPRTs,无论是pull-out缝合固定还是缝合铆固定,均能显著缓解患者的疼痛症状,改善患者功能水平,并在一定程度上延缓关节炎的进展,二者的疗效并不存在显著的统计学差异。
6 总结
MMPRTs 会显著影响半月板生物力学和动力学功能,进一步导致关节软骨的损伤,最终导致膝骨关节炎的发生与进展。与部分半月板切除术相比,半月板修复术有利于改善患者的临床膝关节功能评分,延缓膝骨关节炎的退变进程。目前各种缝合修复方式各有其优点和局限性,对半月板的愈合情况、半月板外突程度以及软骨损伤的影响不一,尚需大量的临床研究来确定最佳的治疗方法。
