多学科合作在治疗凶险性前置胎盘并胎盘植入剖宫产中的临床价值及对新生儿预后的影响
2021-11-19周佩珊陈海菊郑燕乐
周佩珊 陈海菊 郑燕乐
广东省揭阳市人民医院产科,广东揭阳 522000
妊娠28周后胎盘附着于子宫下段,甚至胎盘下缘达到或覆盖宫颈内口,其位置低于胎先露部,称为前置胎盘。前置胎盘是妊娠晚期出血的主要原因之一,是妊娠期的严重并发症,多见于经产妇,尤其是多产妇[1]。胎盘植入指胎盘绒毛穿入部分宫壁肌层,发生于孕早期,可导致产妇大出血、休克、子宫穿孔、继发感染,甚至死亡[2]。胎盘植入也是严重的妊娠期并发症之一,临床上对胎盘植入的诊断有一定难度,在所有围生期子宫切除的情况中,胎盘植入患者的子宫切除率居首位,对产妇和新生儿的生命存在严重威胁[3]。因此对前置胎盘并胎盘植入的产妇采取有效的治疗措施对其生存质量有着十分重要的意义。多学科合作诊疗方案是为顺应现代医疗模式发展而提出的诊疗模式,目的在于为患者提供全面、综合、个性化的全程诊疗服务,以提高临床医疗的诊疗水平和服务质量,提高患者的生存质量[4]。本研究主要探讨将多学科合作诊疗方案用于前置胎盘并胎盘植入剖宫产中,旨在分析其临床价值以及对新生儿的预后影响,现报道如下。
1 资料与方法
1.1 一般资料
选取2018年1月—2019年12月到揭阳市人民医院进行前置胎盘并胎盘植入剖宫产术的患者100例,按计算机分组法随机分为观察组和对照组,每组各50例,对照组年龄25~37岁,平均(30.61±2.23)岁,孕龄28~40周,平均(31.65±1.57)周,所有患者既往均有剖宫产史或子宫手术史,无子宫穿孔、胎盘植入史,5位患者有流产史;观察组年龄28~39岁,平 均(32.61±2.41)岁,孕 龄 29~ 41周,平 均(33.15±1.04)周,所有患者既往均有剖宫产史或子宫手术史,2例患者有子宫穿孔史,无患者有胎盘植入史,4例患者有流产史。两组患者在年龄、孕龄、既往剖宫产、子宫穿孔、胎盘植入及流产史等一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经本院医学伦理委员会批准通过。
1.2 纳入及排除标准
纳入标准:①所有患者均超声检查确诊为前置胎盘并胎盘植入;②超声检查可以清楚显示子宫壁、胎先露、胎盘和子宫颈关系;产后前置部位的胎盘有黑紫色陈旧血块附着,若胎膜破口距胎盘边缘距离<7 cm则为部分性前置胎盘;③所有患者产前超声检查均显示胎盘增厚,且出现大小不等、形态不规则的液性暗区,内见云雾状回声,形成“胎盘漩涡”;④所有患者胎盘下子宫肌层局部菲薄,甚至消失,且胎盘后间隙消失[5];⑤均知情且自愿参与。
排除标准:①伴有胎盘和平滑肌之间界限模糊,怀疑有胎盘植入症状者;②合并其他恶性肿瘤者,凝血功能有障碍且自身有免疫系统疾病者。
1.3 方法
对照组患者予以常规诊疗方案:统一对患者进行术前超声检查以及胎心监护,对患者的凝血功能以及血常规情况进行评估,并制订相应手术方案。
观察组采用多学科合作诊疗方案:多学科团队包括产科、泌尿外科、放射科、重症医学科、麻醉科、新生儿科等,具体诊疗方案根据产妇产中实际情况进行选择,具体方案为:①早期积极纠正,使患者血红蛋白水平维持在正常范围,成年女性的正常参考值范围是110~150 g/L;②在患者进行手术之前,由影像科医生进行会诊,对患者术中的子宫切口位置进行确定;③术前各个科室集体讨论,对患者的孕龄、病史、血源等情况进行核实,和患者进行有效的沟通并对相关信息及文件进行修改和完善,各科室主治医生共同商讨具体手术流程,明确各个科室在术中需要配合的工作;④若患者病情稳定且未出现活动性出血情况,选择妊娠34~36周的患者择期予以剖宫产手术,若患者妊娠期间出现难以抑制的出血情况则立即采取手术;⑤若术前怀疑患者胎盘植入至膀胱则由泌尿科进行输尿管插管工作,在子宫颈口上方水平处放置止血带用以压迫子宫血管,若子宫可缝合止血则予以保留,反之则进行切除;⑥若患者术中发生急性大量出血,各科医生则启动应急预案,由ICU医生对患者的生命体征进行全程监控和维护,此时输血科准备血源;⑦若患者术后仍有出血情况,则由介入室对患者双侧髂内动脉和子宫动脉进行栓塞;⑧若患者术中病情恶化,术后立即转入ICU进行治疗,由重症科医生以及产科医生对患者进行共同管理;⑨术中现场安排新生儿科医生,对出现不良预后的新生儿采取积极的治疗措施。
1.4 观察指标
①观察两组患者不同诊疗方案下的出血率、出血量和输血率情况,将结果进行比较分析;②比较两组产妇干预前后的心率、血压变化情况;③观察两组患者经不同诊疗方案后子宫切除情况以及新生儿发生窒息情况,将结果进行比较分析。
1.5 统计学处理
数据采用统计学软件SPSS 22.0进行处理,计数资料以[n(%)]表示,采用χ2检验,计量资料以()表示,采用t检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者出血率、出血量和输血率情况比较
观察组出血率、输血率均低于对照组,出血量少于对照组,差异有统计学意义(P<0.05),见表1。

表1 两组患者出血率、出血量和输血率情况比较
2.2 两组患者干预前后心率、血压情况比较
两组患者干预前心率、血压比较差异无统计学意义(P>0.05),干预后观察组心率、血压低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组患者干预前后心率、血压情况比较()
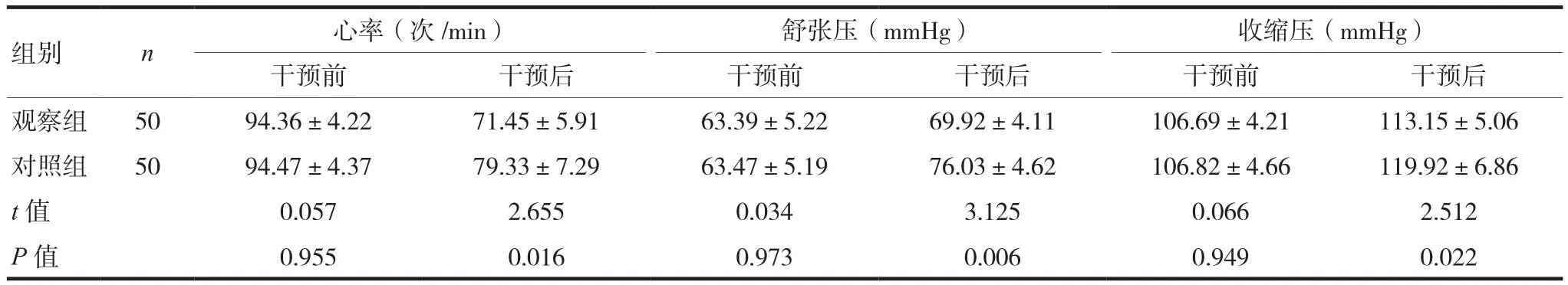
表2 两组患者干预前后心率、血压情况比较()
组别 n 心率(次/min) 舒张压(mmHg) 收缩压(mmHg)干预前 干预后 干预前 干预后 干预前 干预后观察组 50 94.36±4.22 71.45±5.91 63.39±5.22 69.92±4.11 106.69±4.21 113.15±5.06对照组 50 94.47±4.37 79.33±7.29 63.47±5.19 76.03±4.62 106.82±4.66 119.92±6.86 t值 0.057 2.655 0.034 3.125 0.066 2.512 P值 0.955 0.016 0.973 0.006 0.949 0.022
2.3 两组患者子宫切除及新生儿发生窒息情况比较
观察组子宫切除及新生儿发生窒息情况均少于对照组,差异有统计学意义(P<0.05),见表3。
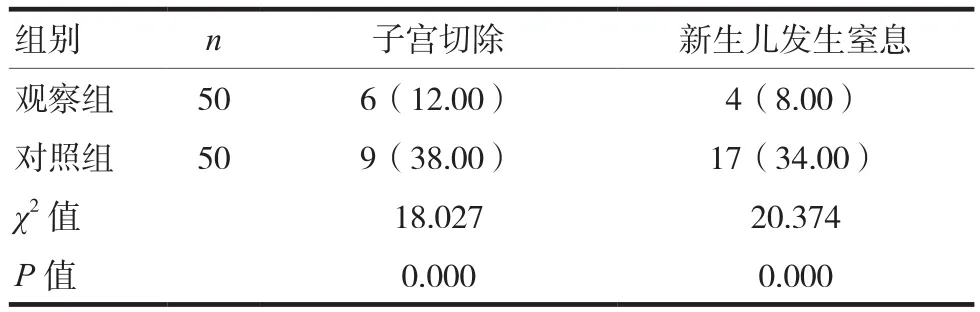
表3 两组患者子宫切除及新生儿发生窒息情况比较[n(%)]
3 讨论
胎盘植入可发生于产妇的子宫体部、子宫角等胎盘的着床部位,比较常见的是发生在子宫的前壁下段,可导致产妇子宫内膜创伤、子宫内膜发育不良等。曾有过剖宫产史且有前置胎盘的产妇极易发生胎盘植入,此外,以往有过子宫穿孔史、胎盘植入史或曾有多次流产史的产妇也是胎盘植入的高发人群[6]。2002年美国妇产科医师协会曾预估,胎盘植入的发生率约为0.04%[7]。
最新研究表明,不孕治疗史、剖宫产史、孕妇年龄增加均为前置胎盘的独立危险因素[8]。前置胎盘的常见症状为无诱因无痛性阴道反复出血,且出血量增多,临床按胎盘与子宫颈内口的关系,将前置胎盘分为三种类型:①完全性前置胎盘或中央性前置胎盘。宫颈内口全部为胎盘组织覆盖;②部分性前置胎盘。宫颈内口部分为胎盘组织覆盖;③边缘性前置胎盘。胎盘附着于子宫下段,达子宫颈内口边缘,不超越宫颈内口[9]。胎盘植入常见于子宫内膜创伤性或炎性损伤或瘢痕形成之后,有人工流产史、清宫史、剖宫产、徒手胎盘剥离史、胎盘植入或前置胎盘病史者,子宫内膜炎、黏膜下子宫肌瘤局部黏膜萎缩者,经产妇,妊娠年龄≥35岁的初产妇,放疗后患者等均为胎盘植入的易发人群[10]。临床上胎儿娩出后在不剥离胎盘的情况下对产妇行子宫切除术时产妇术后出血量少,并发症发生率低,是以往临床上较多用于处理胎盘植入的方法,但该方法对产妇的伤害很大,患者很可能因此丧失生育能力,所以很多年轻的产妇不能接受,年轻产妇更希望保持自身生殖系统的完整[11]。而本研究中应用的多学科合作诊疗方案可有效降低产妇产后子宫切除的发生情况。
近年来,随着行剖宫产术的产妇增多,胎盘植入的发病率较往年也增长了10倍左右,据美国相关机构调查显示,2016年胎盘植入的发病率已高达0.37%左右,截至2013年,中国香港的胎盘植入发病率也已增长至0.08%左右[12]。二胎政策开放以来,临床诊疗也遇到了更为严峻的考验,伴有前置胎盘的产妇其子宫切除率>15%,合并有多次人工流产史的产妇发生胎盘植入的风险更高[13]。目前临床用于诊疗凶险性前置胎盘并胎盘植入剖宫产的诊疗方案未对患者进行针对性处理,采用的手术方式较为单一且术前未对患者胎盘植入情况予以准确评估,也无其他科室的配合诊疗,这导致患者在产中易出现失血性休克甚至死亡等[14]。
本研究将采用多学科合作诊疗方案治疗凶险性前置胎盘并胎盘植入剖宫产的患者设为观察组,其术后出血率和输血率均低于采用常规诊疗方案的对照组,差异有统计学意义(P<0.05)。有相关研究表明,凶险性前置胎盘并胎盘植入的产妇剖宫产胎儿娩出时,为其清除胎盘组织可能导致产妇大出血,其1~2 h内的出血量为1000~5000 ml,会导致产妇子宫被切除甚至危及产妇及胎儿生命[15],本研究中采用多学科合作诊疗方案的产妇其出血量平均为(570.54±351.29)ml,明显低于对照组的(2091.22±507.08)ml,差异有统计学意义(P<0.05);观察组中行子宫切除的产妇占比为12.00%,明显低于对照组的38.00%,差异有统计学意义(P<0.05);观察组新生儿发生窒息情况(8.00%)少于对照组(34.00%),差异有统计学意义(P<0.05)。
综上所述,将多学科合作诊疗方案用于治疗凶险性前置胎盘并胎盘植入剖宫产患者,可减少产妇产后出血率、输血率及出血量,产妇术后需要行子宫切除的情况也有所减少,其生殖系统得以完整保留,产妇产后的生活质量也得以提高,同时新生儿出生后发生窒息的情况更少,预后更加良好,因此,多学科合作诊疗方案可在临床加以推广应用。
