抗CTLA-4和PD-1免疫疗法在肿瘤治疗中的应用*
2021-11-09任公卿综述静审校
任公卿 综述 姚 静审校
(济宁医学院基础医学院 ,济宁 272067)
细胞毒性T淋巴细胞相关抗原4(cytotoxic T lymphocyte associated antigen-4,CTLA-4)和程序性细胞死亡蛋白 1(programmed death-1,PD-1)对 T细胞的免疫反应起着负向调控作用,CTLA-4和PD-1的抑制剂通过促进T细胞浸润发挥作用。通过阻断人体抗肿瘤反应的抑制信号来增强患者对肿瘤的免疫应答被认为是当前最有希望的新型肿瘤免疫疗法。已有研究报道,CTLA-4和PD-1抑制剂的联合应用在黑色素瘤、卵巢癌、结肠癌、晚期软组织肉瘤、淋巴瘤、血管瘤等肿瘤治疗中是有效的,对还有一定免疫功能的患者的治疗效果尤为明显。尽管如此,抗CTLA-4与PD-1组合免疫疗法应用过程中,如何选择联合用药的种类和剂量以及应用时机尚需进一步研究。
1 CTLA-4及其抑制剂
CTLA-4是免疫球蛋白超家族的一员,作为一种跨膜糖蛋白,主要定位于细胞内囊泡,起负性调节作用,在不同类型的非T细胞中均有表达,包括正常细胞和肿瘤细胞,在静息T细胞中仅有少量表达。初始T细胞中,CTLA-4存储在细胞内,细胞表面上不表达。抗原与T细胞抗原受体(T cell receptor,TCR)结合后,CTLA-4易位至细胞表面,抑制T细胞活化。抗原呈递细胞(antigen presenting cell,APC)能够在肿瘤部位收集嵌入在主要组织相容性复合物(major histocompatibility complex,MHC)分子上的抗原肽,还能通过其表面受体(如Cluster of Differentiation 28,CD28)和细胞因子[如白细胞介素interleukin(IL)-12]提供共刺激信号,刺激T细胞活化[1]。T细胞运动增加致使其与APC接触时间缩短会抑制T细胞增殖,减少细胞因子产生,而CTLA-4能够增加T细胞运动,阻止TCR诱导的停止信号[2]。CTLA-4能够促进Casitas B谱系淋巴瘤原癌基因-b的表达,抑制zeta链相关蛋白(zeta-associated protein)70的产生,增强T调节细胞(T regulatory cell,Treg)的免疫抑制活性。此外,CTLA-4还可以抑制磷脂酰肌醇-3-羟激酶/丝苏氨酸蛋白激酶通路、细胞周期蛋白D3、细胞周期蛋白依赖性激酶4(cyclin-dependent kinase 4,CDK4)/CDK6和核转录因子-κB(Nuclear factorkappaB,NF-κB)共同发挥免疫抑制作用(图 1)。
叉头翼状螺旋转录因子(forkhead/winged helix transcription factor p3,Foxp3)是决定Treg细胞分化及功能的关键性转录调控蛋白。TCR刺激下,T细胞中Foxp3稳定增加 CTLA-4的表达,也就是说CTLA-4是Foxp3的靶基因,其在Treg细胞表面都有基础性表达,在其他T细胞亚群中也有上调,尤其是CD4+T细胞。肿瘤早期,CTLA-4产生抑制信号减少T细胞活化,从而减弱机体的免疫应答。CTLA-4的持续表达有助于血液系统肿瘤和实体肿瘤的生长。CTLA-4mRNA水平较高的乳腺癌患者有明显的腋窝淋巴结转移和更高的临床分期,尤其对于三阴乳腺癌更具有针对性[3-4]。CTLA-4 mRNA的高表达与慢性淋巴细胞白血病患者的临床预后密切相关[5]。NSCLC患者CTLA4过度表达,与患者年龄和组织学分化有关[6]。CTLA-4高表达的非小细胞肺癌患者预后比较差,提示CTLA-4可以作为肿瘤免疫治疗的潜在靶点[6]。阻断CTLA-4对增强效应T细胞作用,抑制Treg细胞介导的免疫抑制作用尤其重要。CTLA-4在调节免疫反应中有重要作用,是肿瘤免疫靶点。阻断CTLA-4可以增强抗肿瘤免疫疗法[7]。目前,已经开发两种完全人源化的抗CTLA-4单克隆抗体ipilimumab和曲美莫单抗(tremelimumab)。Ipilimumab是第一种人源抗CTLA-4单克隆抗体(IgG1κ)。在晚期黑色素瘤患者的临床试验表明,使用ipilimumab治疗后患者的总生存期有显著改善[8]。与单独的使用dacarbazin相比,联合使用DNA-烷化剂达卡巴嗪(dacarbazin)和ipilimumab,黑素瘤患者的生存率明显延长[9]。基于以上临床研究,ipilimumab于 2011年被FDA批准用于治疗转移性黑色素瘤患者。
ipilimumab治疗后的黑素瘤患者血液中低乳酸脱氢酶、绝对单核细胞计数、单核细胞性MDSCs、相对淋巴细胞计数和Treg细胞数等都是总生存期的相关因素[10-11]。ipilimumab治疗的黑素瘤患者较好的临床效果与肿瘤组织中高表达的IDO具有一定的相关性。进一步的研究证明,阻断CTLA-4会导致肿瘤浸润性CD8+T细胞数量显著增加[11]。ipilimumab治疗后肿瘤组织的坏死程度与肿瘤浸润性CD8+效应T细胞和Treg细胞的比率的自然对数呈线性相关,这也证明了ipilimumab可调节效应T细胞和Treg细胞的平衡[12]。粒细胞-巨噬细胞集落刺激因子和ipilimumab联合治疗晚期前列腺癌,患者体内CD4+和CD8+T细胞中人白细胞抗原DR(HLA-DR)和血液循环中CD1c+树突状细胞的表面标志物 CD40均有所上调[13]。抗CTLA-4抗体治疗的癌症患者外周血和肿瘤组织中浸润性诱导型T细胞共刺激分子(inducible T cell costimulator,ICOS)阳性的 1型 T辅助细胞(T Helper 1,Th1)样 CD4+T细胞和耗竭样 CD8+T细胞都增加,并且ICOS+CD4+T细胞的数量与黑素瘤患者总生存率的改善呈正相关[11]。抗CTLA-4抗体治疗的黑素瘤患者血液中CD4+和CD8+T细胞中Ki67、ICOS和GATA3的表达均有上调[14-15]。抗CTLA-4抗体治疗的黑素瘤患者外周血T细胞中PD-L1表达可以作为总生存率和无进展生存期的预兆性指标[15]。阻断 CTLA-4后 TCR多样性增加,使免疫系统恢复,与总生存率的提高具有一定相关性。血清中高水平的可溶性CD25与抗CTLA-4治疗的黑色素瘤患者的临床效果呈负相关,这说明可溶性CD25可以作为肿瘤细胞对阻断CTLA-4疗法产生耐药性的一个指标[16]。
抗CTLA-4免疫治疗相比传统肿瘤治疗有着很大的优势,值得进一步研究。
2 PD-1及其抑制剂
PD-1是免疫球蛋白超家族的跨膜受体,在T细胞群中均有基础性表达,在B细胞、骨髓树突细胞、肥大细胞、朗格汉斯细胞和自然杀伤细胞上也有表达。PD-1主要参与适应性免疫应答调节,介导抑制性免疫信号传递[1]。程序性细胞死亡配体1(programmed cell death-ligand 1,PD-L)有两种类型:PD-L1(B7-H1;CD274)和 PD-L2(B7-DC;CD273),两者均可在APC表面表达。TCR刺激下,CD28促进 Treg细胞活化。干扰早期 TCR/CD28信号传导和相关的IL-2依赖性正反馈调节,PD-1信号传导会减少细胞因子[如IL-2、干扰素(interferon-γ,IFN-γ)和肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)]的产生,抑制细胞周期蛋白的表达。见图1。
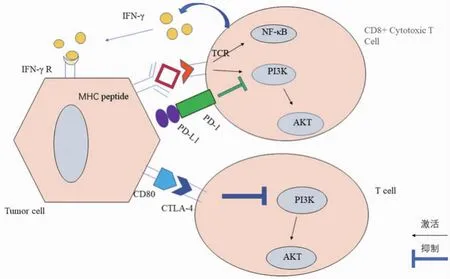
图1 CTLA-4和 PD-1的细胞内信号传导[1,21]
与CTLA-4不同,PD-1主要是调节外周组织效应T细胞的免疫应答阶段,而不是T细胞活化的初始阶段[17]。活化的T细胞中PD-1表达会上调,在外周组织中持续存在。炎症诱导下,PD-1配体表达也会增加。PD-1信号传导的活化会抑制T细胞的增殖和细胞因子产生。与CTLA-4相同的是,PD-1可以缩短T细胞与靶细胞之间的接触时间,抑制TCR介导的停止信号。PD-1信号传导还可以通过多种靶向抑制T细胞免疫应答的方式调节T细胞,这也是肿瘤细胞阻止自身免疫攻击的机制。在小鼠肿瘤模型中,通过阻断PD-1或其配体PD-L1的方式可以增强抗肿瘤免疫效应[18]。2010年,人IgG4抗PD-1抗体在多个实体瘤患者中进行了临床I期试验[19],患者治疗耐受性和临床反应良好。进一步临床试验显示,在肾细胞癌(renal cell carcinoma,RCC)和膀胱癌等转移性尿路上皮癌的患者中进行了抗PD-1治疗,临床效果均较好[20]。因此,FDA批准了针对这些适应症的抗PD-1治疗。
抗PD-1治疗患者肿瘤组织中浸润的CD8+T细胞数量明显增多,也就是说CD8+T细胞数量可以预测抗PD-1治疗的临床效果。抗PD-1治疗后,肿瘤浸润性B细胞和单核细胞性MDSC的细胞密度都有所减少。活化的肿瘤浸润性T淋巴细胞(tumor-infiltrating T-lymphocytes,TILs)能够识别肿瘤抗原,上调PD-1的表达和IFN-γ的分泌[19]。另外,肿瘤细胞会增加PD-L1的表达,保护肿瘤细胞不受PD-1+效应T细胞的攻击。基于这些发现,PD-L1表达被认为是有活性的抗肿瘤免疫应答的标志物。PD-L1表达在肿瘤细胞和浸润性免疫细胞中有显著差异,在黑色素瘤、NSCLC、HCC和RCC中表达量较高[8,22-23]。肿瘤细胞或者肿瘤浸润性免疫细胞内PD-L1表达量与抗PD-1/PD-L1治疗效果之间存在相关性,即PD-L1表达越高,治疗效率越好。
肿瘤患者的肠道微生物菌群很大程度上影响抗PD-1免疫治疗的功效。临床效果较好的癌症患者的肠道微生物菌群表现出更高的α多样性和相对丰富瘤胃菌科细菌[14]。
抗PD-1/PD-L1免疫治疗效果及预后都更好,这也为相应的肿瘤治疗提供了更多选择。
3 CTLA-4和PD-1抑制剂在肿瘤治疗中的联合应用
3.1 联合治疗的基础
CTLA-4和PD-1共抑制信号可以抑制浸润肿瘤的T细胞。联合应用PD-1和CTLA-4阻断剂后,肿瘤组织中CD4+效应T细胞与Treg细胞比率以及CD8+T细胞与Treg细胞比率大大增加,并与抗肿瘤的作用效果呈正相关[24]。联合治疗还可以降低了Treg细胞的数量,并能通过抑制Treg细胞的功能标志物(如糖皮质激素联合诱导的肿瘤坏死因子受体)减弱其功能。2015年10月,FDA批准了PD1抗体Opdivo联合CTLA-4抗体Yervoy一线用于晚期恶性黑色素瘤患者,有效率高达50%~60%,而单用PD1抗体的有效率一般只有40%。在PD-1抗体疗法主要会触发线粒体氧化磷酸化途径,而CTLA4抗体疗法却能触发胞内大多数信号途径,其中还包括细胞周期调控途径,这也是为什么联合治疗要比单药治疗更有效的原因[25]。
3.2 临床应用
3.2.1 肾癌 一项入组了1096名患者的Ⅲ期临床试验(CheckMate 214)表明,在未经治疗的晚期肾细胞癌中,Nivolumab和Ipilimumab联合治疗的总生存率和客观缓解率显著高于一线治疗方案舒尼替尼[26]。
3.2.2 黑色素瘤 PD1抗体联合CTLA-4抗体对于黑色素瘤有较好的疗效[27]。在小鼠临床前实验同样发现,预先植入黑色素瘤细胞的同时注射B16-Flt-3配体(Fvax)和CTLA-4抗体,有10%小鼠会表现出肿瘤抑制;Fvax联合PD-1阻断剂在25%的小鼠中表现出肿瘤抑制效果;联合应用CTLA-4和PD-1检查点阻断剂会导致50%的实验动物发生肿瘤抑制,再另外添加PD-L1阻断剂后,65%的小鼠显示出肿瘤抑制[24]。
3.2.3 卵巢癌 抗PD-1抗体和抗CTLA-4抗体联合治疗卵巢癌可逆转肿瘤浸润性淋巴细胞功能障碍并诱导肿瘤消退[28]。将ipilimumab加入检测点抑制剂nivolumab治疗复发性上皮性卵巢癌,可以提高肿瘤反应和无进展生存危险率的比例。
3.2.4 结直肠癌 基于一项正在开展的Ⅱ期临床研究CheckMate-142的数据,该研究中包括一个Opdivo联合Yervoy组合队列,该队列入组了119例携带DNA错配修复缺陷或微卫星高度不稳定的转移性结直肠癌患者,Opdivo+Yervoy治疗的客观缓解率为 49%(95%可信区间:39~58,n=58/119),其中完全缓解率为 4.2%(n=5/119),部分缓解率为 45%(n=53/119)。
3.2.5 晚期软组织肉瘤 Ipilimumab联合nivolumab治疗,对晚期软组织肉瘤患者的治疗效果和耐受性均良好[29]。
3.2.6 不良反应及应对方法 尽管联合治疗方案的效果和可行性已经得到了肯定,但是其产生的不良反应也应加以考虑,主要表现为发热、寒战、皮肤瘙痒、关节炎等,与过度免疫有关[30-32]。联合治疗的效果较好,但其毒性也会增加。在联合治疗应用中,阻断CTLA-4的副作用相对更大,因为肿瘤细胞等靶细胞在被T淋巴细胞杀伤的同时,其它组织器官也会受到不同程度的损伤。有研究得出,对转移性肾细胞癌患者联合应用nivolumab和ipilimumab治疗的不良发生率较低[33]。因此,研究人员正在努力研究抗CTLA-4与其他疗法组合的方法或通过适当调整双抗法之间的用量比例以减少副作用。例如,在NSCLC患者中使用nivolumab和ipilimumab低剂量组合抑制效果更显著;在黑色素瘤患者中在给予ipilimumab前加入nivolumab效果更显著[34]。如何应用抗CTLA-4和PD-1组合疗法与其他治疗方法联合应用也需要进一步探索。罗氏公司的PD-L1联合白蛋白紫杉醇的治疗方案已被FDA批准用于联合治疗三阴性乳腺癌;恒瑞PD-1联合阿帕替尼在美国开展III期临床。在靶向治疗或新辅助治疗的基础上应用免疫治疗用于黑色素瘤较传统治疗来说效果更好[35-36]。另外可将PD-1、CTLA-4与非特异性免疫细胞治疗(如LAK疗法)[37]、特异性免疫细胞治疗(如 CART)[38]、肿瘤疫苗等肿瘤免疫方法联合使用。因此,如何找到不良反应和作用效果之间的平衡,找到相应特异标记物对不良反应进行检测,均需要进一步探索。
4 小结及展望
免疫治疗作为充满前景的治疗肿瘤的手段,对于晚期患者的治疗效果更好、副作用更小、作用更持久。免疫系统是十分复杂的,不同的人群免疫系统的强弱不同,如何筛选最可能因此受益的适宜人群及预测疗效就显得尤为重要。免疫抑制剂的作用有赖于自身免疫系统,PD-1/PD-L1及 CTLA-4的表达可作为筛选适宜患者的标志物[39]。但是,免疫治疗的机制是十分复杂的,只检测某一种可能的标志物是不够的。
在常规的内外科治疗的基础上,免疫治疗如何作为辅助治疗长期应用于临床,需要进一步的临床研究。其中一个热点问题就是,抗CTLA-4和PD-1组合免疫疗法与化疗及抗血管生成相结合,是否可以实现1+1+1>3的效果。另外,免疫抑制剂如何保存、运输,以降低成本,也是未来需要考虑的经济方面的问题。
利益冲突:所有作者均申明不存在利益冲突。
