单侧甲状腺乳头状癌Delphian淋巴结转移的发生率及其临床意义
2021-11-04王正林艾志龙
刘 威,王 聪, 王正林,艾志龙
(复旦大学附属中山医院普外科,上海 200032)
甲状腺癌是最常见的内分泌系统恶性肿瘤,约占人体所有恶性肿瘤的1%。其最主要的病理学类型为甲状腺乳头状癌 (papillary thyroid carcinoma,PTC)。中央区淋巴结 (central compartment lymph node,CLN)是PTC最早和最常发生转移的部位,30%~80%的PTC病人会出现CLN转移[1-3]。喉前淋巴结即Delphian淋巴结 (Delphian lymph node,DLN),是CLN的一部分。“Delphian”来自于希腊神话中的“Oracle of Delphi”,此命名依据为DLN转移预示着甲状腺癌的不良预后,就像 “Oracle of Delphi”往往预言糟糕的事情一样[4]。
已有研究证实DLN转移是喉癌的独立不良预后因素,其与较高的复发率、较高的死亡率以及较多的淋巴结侵犯等密切相关[5-6]。DLN转移在喉癌的手术范围选择、预后评估以及术后放疗计划的制定中起着重要的参考作用[7-13]。尽管DLN转移一直以来被认为是甲状腺癌的不良预后因素,但其在甲状腺癌治疗中的参考价值目前尚无共识。有关DLN转移在单侧PTC预后评估中作用的研究仍非常有限。本研究的目的是探索DLN转移在单侧PTC病人中的发生率和临床意义。
资料和方法
一、研究对象
2016年1月至2019年12月间共3 575例病人在我院行PTC根治术,按下述标准筛选后共522例入组。病人为:①初次接受甲状腺手术;②术后病理检查结果证实为单侧PTC,送检喉前组织存在淋巴结;③既往无头颈部手术或放疗史,无其他恶性肿瘤病史。搜集病人临床及病理学检查资料,包括年龄、性别、肿瘤最大径、包膜侵犯、腺体外侵犯、肿瘤数量、肿瘤位置、CLN切除数量、除DLN外的CLN转移淋巴结数量、侧颈区淋巴结(lateral compartment lymph node,LLN)切除数量、转移LLN数量等。转移淋巴结密度为转移淋巴结数目占总淋巴结数目比例。
二、手术方式
所有病人的手术均由同一位资深甲状腺外科医师主持。患侧甲状腺加峡部切除和患侧CLN清扫术是标准的治疗方式。CLN清扫范围参考2015年美国甲状腺学会的甲状腺结节和分化型甲状腺癌诊治指南[3],上界为舌骨下缘,下界为胸骨上窝,侧方为颈动脉鞘内侧缘,背侧至椎前筋膜,包括气管前、气管旁和喉前所有的淋巴结和脂肪组织。对于下列病人行全甲状腺切除术:①T分期大于T2;②远处转移;③肿瘤侵犯周围组织,包括气管、喉返神经等。患侧LLN常规不做清扫。只有术前检查提示LLN有转移可能或术中发现有明显异常淋巴结时,才进一步清扫LLN。
三、统计学处理
采用SPSS 20.0软件进行分析。对于样本服从正态分布或近似正态分布的连续变量采用t检验,其余连续变量(即不符合t检验要求)使用曼-惠特尼秩和检验。分类变量使用卡方检验。P<0.05为差异有统计学意义。
结 果
一、基本资料
522例中,男 197例(37.7%),女 325例(62.3%),男女比约 1∶1.6,平均年龄(42.8±11.9)岁。 DLN 转移病人133例,其中男69例,女64例,男女比约1∶0.9,平均年龄(41.0±12.3)岁。 DLN 未转移病人389例,其中男 128例,女 261例,男女比约 1∶2.0,平均年龄(43.4±11.7)岁(见表 1)。
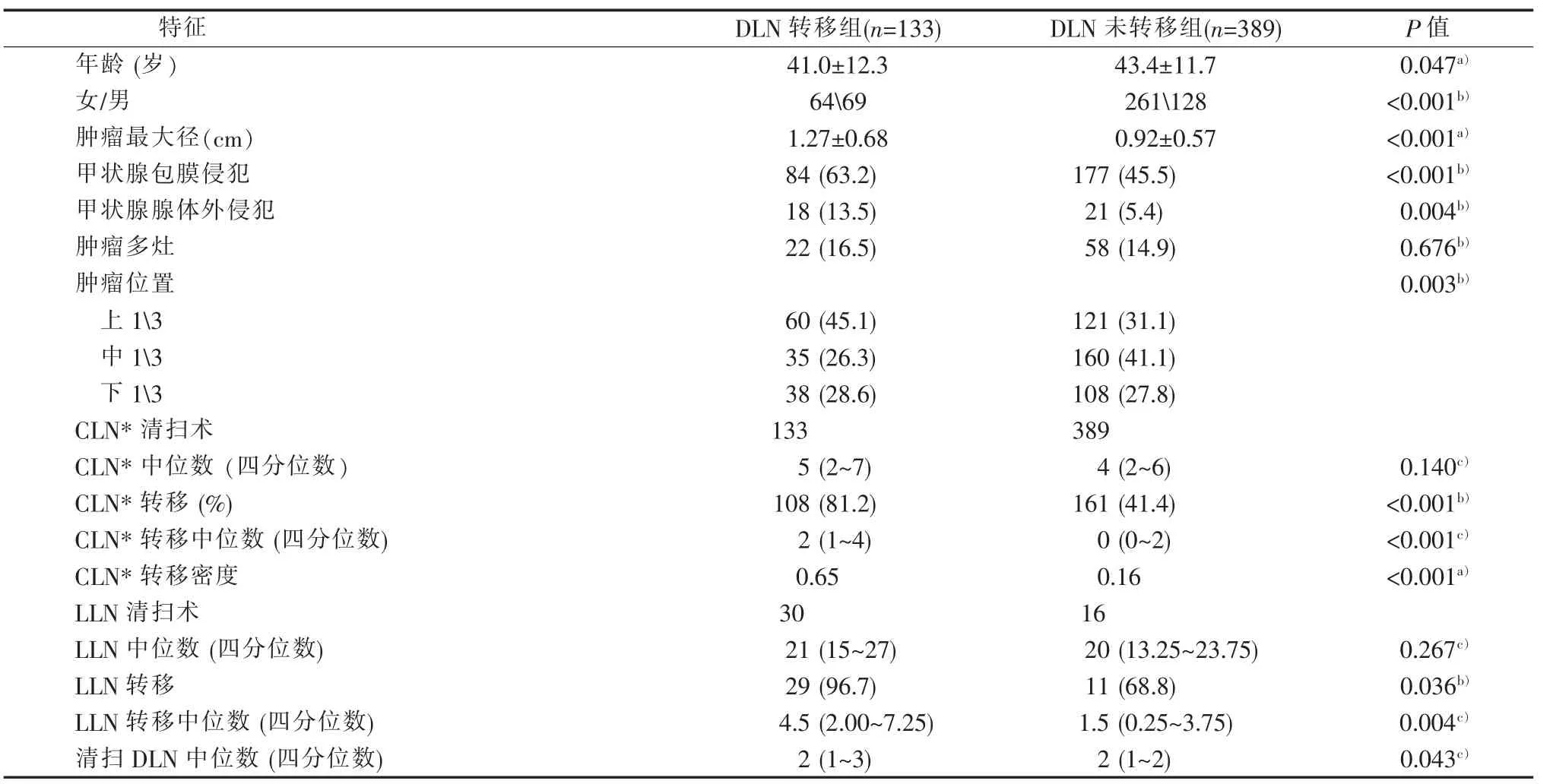
表1 单侧PTC的DLN转移与未转移病人临床病理检查特征比较[n(%)]
二、手术方式
522例中,416例行患侧甲状腺加峡部切除和患侧CLN清扫术,余106例行全甲状腺切除术,术后病理检查证实为单侧PTC。所有病人均行包括DLN的患侧CLN清扫术,46例行LLN清扫术。
三、DLN转移的单因素分析
根据DLN是否转移分组,并对各因素行t检验、秩和检验或卡方检验。相比于DLN未转移的病人,DLN转移的病人年龄较小 (41.0岁比43.4岁,P=0.047)、多为男性(51.9%比 32.9%,P<0.001)、肿瘤直径较大(1.27 cm 比 0.92 cm,P<0.001)、肿瘤多位于甲状腺上1/3(45.1%比31.1%,P=0.003)、较易出现包膜侵犯(63.2%比45.5%,P<0.001)和甲状腺腺体外侵犯 (13.5%比5.4%,P=0.004)。此外,DLN转移的病人具有较多的转移CLN数量 (81.2%比41.4%,P<0.001)、较高的转移CLN密度 (0.65比0.16,P<0.001)、较多的转移LLN数量 (4.5枚比1.5枚,P=0.004)以及较多的DLN清扫数量(2枚比2枚,P=0.043)。肿瘤多灶、CLN数量以及LLN数量与DLN转移无相关性(见表1)。
讨 论
PTC是一种早期就易出现淋巴结转移的甲状腺癌,而CLN是最早和最常发生转移的部位。有关甲状腺癌DLN转移的报道最早发表于2008年。Isaacs等[7]的研究共87例PTC和16例甲状腺髓样癌病人,103例中有22例出现DLN转移,DLN转移与较大的肿瘤直径显著相关。随后在2011年,Iyer等[8]进一步研究PTC中DLN的临床意义,101例PTC病人中25例出现DLN转移。其报道PTC中DLN转移与一些PTC不良预后因素显著相关,如较易出现腺体外侵犯和较多的转移CLN数量等。其后陆续的相关研究见表2。
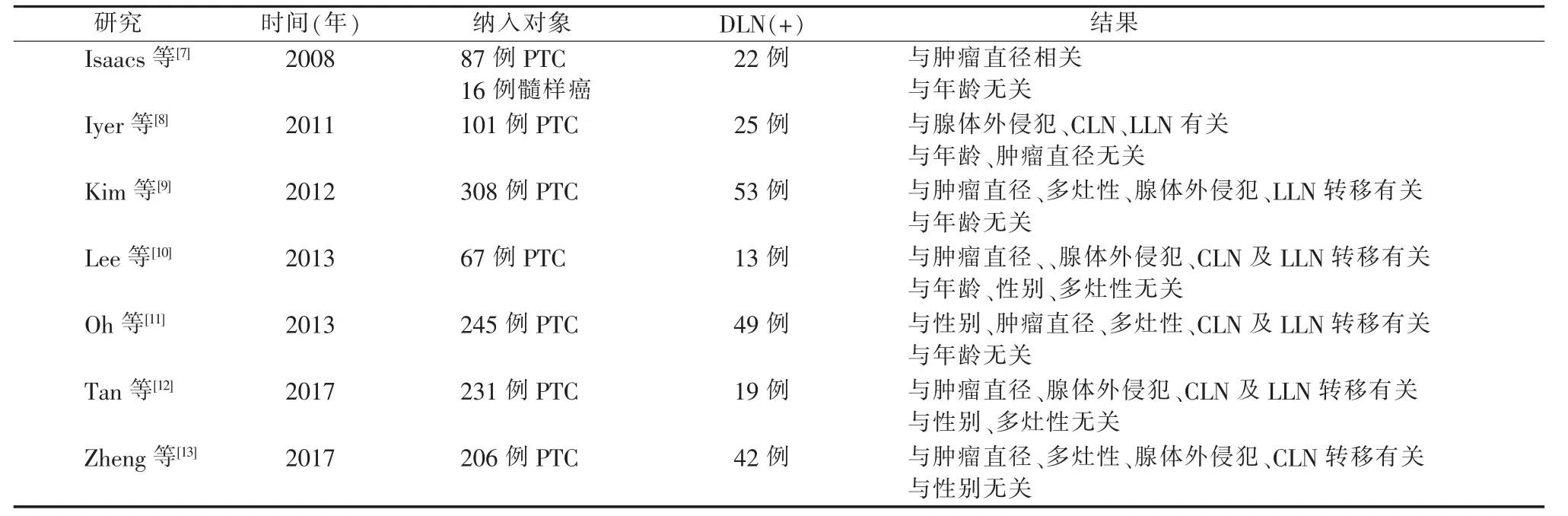
表2 PTC中DLN转移的既往相关研究
本研究缩小研究范围,仅探讨单侧PTC病人中DLN的临床意义。已有的报道行甲状腺手术病人DLN检出率是23%~74.6%,DLN转移率为8.2%~24.8%[7-13]。本研究DLN转移率为25.5%。Tan等[12]的研究报道PTC病人中DLN转移率为8.2%,是因其将送检喉前组织中未检出淋巴结的病人也纳入DLN阴性组。如排除该部分病人,则该研究DLN转移率为28.4%,与本研究相似。本研究发现,单侧PTC病人中,DLN转移与一些不良预后因素相关,包括男性、较大的肿瘤直径、包膜侵犯、腺体外侵犯、较多的转移CLN数量等。这些结果与已有的研究结果相互印证。
DLN主要引流甲状腺上极淋巴液,但由于甲状腺内广泛的淋巴系统,也引流甲状腺其他部分的淋巴液。本研究分析DLN转移与肿瘤位置关系,发现DLN转移病人肿瘤多位于甲状腺上1/3,这与其解剖相一致。
本研究进一步分析DLN转移与转移CLN密度的关系。转移淋巴结密度是反映淋巴结转移程度的指标。在胃癌中,转移淋巴结密度越高,病人预后越差,易复发。甲状腺癌转移CLN密度有何意义尚无相关报道。本研究显示,DLN转移的病人不仅具有更多的转移CLN,同时转移CLN密度较高,说明DLN转移的病人在CLN转移上处于更晚期。
PTC病人的淋巴结转移是逐步发生的,首先转移至气管食管沟和气管前淋巴结,然后到其余CLN、LLN和纵隔淋巴结[14-15]。研究显示,PTC病人CLN转移率最高的是气管旁淋巴结,其次是DLN和气管前淋巴结[16]。本研究DLN阳性率是25.5%,而除DLN外,其他CLN转移率为51.5%,远高于DLN。结合DLN转移的病人具有较大的肿瘤最大径、较易出现包膜侵犯以及腺体外侵犯、较多的转移CLN数量等,或许可推断PTC病人出现DLN转移是肿瘤发展到相对后期的表现,即出现DLN转移的病人可能比DLN未转移的病人在肿瘤进展上处于较晚期,这有待更长时间的随访研究进一步证实。
研究指出,对于cN0的单侧PTC病人,约50%出现CLN转移[16]。有研究认为CLN转移对于预后无影响,但最近的研究指出CLN转移的PTC病人具有不良的预后,如较易出现肿瘤复发和远处转移,有较高的死亡率等[17]。DLN可以是甲状腺手术时最先接触的区域,先切除DLN送冷冻病理检查不会延长手术时间、耽误手术进程。建议手术开始时即切除DLN送术中冷冻病理检查。对于DLN转移的病人应更仔细地评估CLN和LLN情况。
本研究仍存在局限性。首先是横断面研究,未进行长时间的随访,无法确认DLN是否为单侧PTC病人的独立不良预后因素。其次未收集甲状腺癌淋巴血管侵犯的资料,未分析DLN转移是否与淋巴血管侵犯相关。最后未搜集DLN大小的数据,未分析转移的DLN与未转移的DLN体积上的差异。
综上所述,本研究发现在单侧PTC病人中,DLN转移与一系列不良预后因素相关。对于DLN转移的单侧PTC病人,术中应仔细评估CLN和LLN情况,并在术后加强随访。
