宫颈环形电切除术治疗宫颈上皮内瘤变的手术残留、复发率分析
2021-09-17宋红红
宋红红
(丰县人民医院,江苏 徐州 221700)
宫颈癌排在女性肿瘤的第二位,每年新发病例高达13.15万并日趋年轻化[1],自健康意识、医疗技术的提高使宫颈癌前病变筛查率明显增加。宫颈上皮内瘤变(CIN)是宫颈癌发生的必经阶段,低级别病灶经相关处理可自然减退,可高级别病变有恶变或者癌变风险,此时需要早期诊断、及时处理。电切除术是治疗该病症的主要方法,操作简便、手术医师容易掌握。但术后切缘阳性、组织残留及病变复发均会增加病变诊断难度,可能是该手术会相应限制组织切除的面积、深度影响,且术者操作水平、病变程度不一等情况,均会影响手术效果[2]。因此电切除术的应用仍有较大争议性,选用何种手术方法,在减轻手术创伤时减少组织残留及病变复发显得尤为重要。故本研究分析电切术对CIN的影响效果,探讨对组织残留、复发的影响,现报告如下。
1 资料与方法
1.1一般资料:回顾性分析于2018年1月~2019年10月我院收治的需行宫颈电切术的150例CIN患者按不同术式进行分组,电切除组80例,年龄24~65岁,平均(39.41±5.68)岁;孕次1~5次,平均(2.51±0.56)次;产次1~3次,平均(1.15±0.36)次;分级:Ⅱ级42例,Ⅲ级38例。锥切术组70例,年龄24~66岁,平均(40.12±5.73)岁;孕次1~5次,平均(2.63±0.55)次;产次1~3次,平均(1.20±0.35)次;分级:Ⅱ级40例,Ⅲ级30例。两组患者基线资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2纳入与排除条件
1.2.1纳入条件:①患者术前经临床表现、阴道镜等综合检查符合CIN标准[3];②无恶性肿瘤病变;③检查、手术及随访资料完整;④无重大手术史;⑤对研究的目的、事宜知情并签署同意书。
1.2.2排除条件:①伴宫颈癌变、宫颈手术史者;②患有重大内科疾病;③多脏器衰竭;④急性、慢性感染。
1.2.3伦理要求:研究无伦理纠纷,遵循研究的透明、公开、实事求是的原则,符合本院医学伦理委员会审批标准。
1.3方法
1.3.1电切除组:手术时机:月经干净后的第3~7天开始,在手术前3 d内无性生活。术时排空膀胱,截石位,充分暴露外阴部及宫颈部,结合术前阴道镜图像确定宫颈病变的面积及浸润程度。电切除治疗仪为Aaron 1250型(美国Bovie公司),组织的切割功率40~50 W,宫颈病变切割组织:超过正常外缘的2~3 mm,深度切割1.5~2.0 cm。病变组织要一次性切除,顺时针旋转,必要时进行方形电切或小刀头补切,创面使用电凝止血,切除组织送往病理活检。
1.3.2锥切术组:手术时机与电切除组相同,膀胱截石位,消毒,暴露宫颈,对宫颈前唇、后唇进行牵引,对阴道穹隆部位进行局麻,于宫颈四周注射垂体后叶素(成都市海通药业,国药准字H51022068)6U+生理盐水30~50 ml。结合术前阴道镜图像确定病变的面积,取小尖刀于距离病缘外3~5mm做环形切口,组织行环形切除,深度2~2.5 cm,不可抵达宫颈内口。残端缝合用Sturmdorf法,1-0可吸收线,使宫颈成型。若切除较浅可用纱布止血,或使用明胶海绵压迫,48 h后取出。术后留置导尿管2~3 d。
两组患者术后不可性生活、盆浴维持3个月,抗生素应用防感染。术后定期到医院进行门诊随访,每3个月进行1次随访,连续12个月。
1.4观察指标:①手术指征:由专人统计患者手术的耗费时间、出血量,计算其住院时间;②并发症:由专人观察并统计患者术后宫颈管粘连、狭窄、感染等发生例数;③切缘阳性、组织残留:统计术后发生例数,其中切缘阳性:标本切缘残留CIN,或切缘与CIN组织距离在1 mm内;组织残留:手术结束3个月经检查发现有CIN组织;④治愈、复发:术后阴道镜检查未发现CIN组织残留,但在手术6个月后经阴道镜检查发现CIN组织即为复发;反之,术后6个月未发现CIN组织则为治愈。
2 结果
2.1两组患者手术指标对比:电切除组、锥切术组患者的手术耗费时间、术中出血量、住院时间对比差异均有统计学意义(P<0.05)。见表1。

表1 两组患者手术指标对比
2.2两组患者治愈率对比:电切除组患者总治愈率93.75%低于锥切术组患者的95.71%,但差异无统计学意义(P>0.05)。见表2。

表2 两组患者治愈率对比[例(%)]
2.3两组患者并发症对比:电切除组并发症发生率1.25%明显低于锥切术组患者的11.43%,差异有统计学意义(P<0.05)。见表3。

表3 两组患者并发症发生率对比[例(%)]
2.4两组患者切缘阳性、组织残留对比:电切除组患者切缘阳性率15.08%高于锥切术组患者的2.86%,差异有统计学意义(P<0.05);两组患者组织残留率比较差异无统计学意义(P>0.05)。见表4。
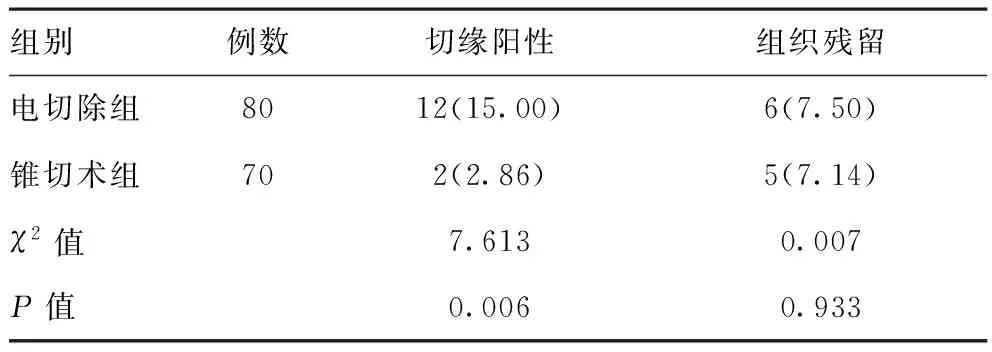
表4 两组患者切缘阳性、组织残留对比[例(%)]
2.5两组患者复发率对比:电切除组患者复发率3.75%高于锥切术组患者的1.43%,但差异无统计学意义(P>0.05)。见表5。

表5 两组患者复发率对比[例(%)]
3 讨论
CIN是宫颈癌的主要发展阶段,一般需要耗费10年左右的时间,早期筛查、及时治疗是防治宫颈癌的最为根本的措施。既往临床治疗CIN多选用子宫根治切术,可随着疾病日益年轻化,多数患者要求保留生育功能,此时冷刀锥切术及宫颈环形电切除成为治疗该病的主流趋势。前者经历了几十年时间,切除范围广、切除较深,能提供完整、充分的组织标本,了解组织病理分级、切除范围及程度,不仅能充分切除病变组织,也能实现理想的治疗目的,且能保留患者的生育功能。后者是近年来发展的新型术式,可减轻对周围组织的破坏,不会影响切口边缘组织的完整性,便于术后病理检查。同时该术式是利用金属环通所产生高频电流,锥形切除宫颈组织,手术操作简单、出血量少,且无需进行麻醉,创面无需缝合,安全性高[4]。本研究中电切除组手术耗费时间、术中失血量及住院时间均低于锥切术组,并发症比率1.25%低于锥切术组的11.43%,差异有统计学意义(P<0.05),但治疗效果对比差异无统计学意义(P>0.05)。据李侠等报道,电切除术总治愈率95.0%较锥切术组96.7%比较差异无统计学意义(P>0.05),手术指标具体值均低于锥切术组,差异有统计学意义(P<0.05)[5]。杨亚妮等报道,观察组总并发症比率6.82%低于对照组的22.73%,差异有统计学意义(P<0.05)[6]。多结果说明,较锥切术比较,环形电切除术能够减轻手术创伤,加快术后康复速度,且治愈率高,并发症少,更有应用价值。
但有资料报道,与锥切术相比,电切除术切除范围较窄,深度较浅,故术后病灶组织残留率高[7]。切缘阳性是病灶组织残留及疾病复发的危险因素,对评估疾病进展及治疗效果有积极指导意义。本研究结果显示,电切除组组织切缘阳性率15.0%高于锥切术组的2.86%,差异有统计学意义(P<0.05),而组织残留及病复发情况对比差异无统计学意义(P>0.05)。据王则绯等研究[8],电切术后病灶残留、切缘阳性及病变复发分别为3.90%、16.56%及3.57%[8]。蒋燕明等证实切缘阳性是影响术后CIN复发的危险因素[9]。结果说明,切缘阳性是影响病灶复发的主要因素,而电切术术后切缘阳性高于锥切术,故需要纳入复发预警模型,必要时采用重复术式处理。造成这一原因是电切术切除范围小,病变范围广泛,无法完整一次性切除,宫颈正常形态被破坏,或病灶连续性被中断、组织解剖结构被破坏,均会影响病变组织的切除导致切缘阳性。可该研究与本研究的预期有所冲突,可能是切缘阳性是导致病变组织残留以及疾病复发的主要因素,而本研究中组织残留及复发率并无明显差异,可能是研究随访时间短,仅是评估1年内病变复发情况,此时需要延长患者的随访时间,以此提高临床收益,确保得到更为合理、科学的研究数据,以此肯定手术效果,并为术式的制定及选择提供参考。
本研究结果显示,宫颈环形电切术创伤小、治疗效果显著,但术后切缘阳性率高,理论上会增加病变复发率及组织残留率,影响其远期效果。一般CIN病变程度越高,病灶组织容易受多象限影响,宫颈范围大,术后复发率高。电切除术的切除深度在1.5~2.0 cm,切除范围小,此时会限制病灶组织的取材,容易遗留病灶组织,尤其是病情越严重病灶累及范围越广,更加不容易根治,导致病灶组织残留。同时手术的操作经验、操作水平及操作技巧均会影响其治疗效果,因此需要选择经验丰富、技术娴熟的手术医师处理,并需加强手术医师的专业培训,提高其操作水平,促使手术顺利开展。
综上所述,宫颈环形电切除术治疗宫颈上皮内瘤变有显著效果,可减小手术创伤,并发症少,但术后有一定组织残留及病变复发,影响患者术后恢复效果。因此临床需要结合疾病程度、疾病范围选择合理、有效的手术方法,必要的准确操作以免组织残留,降低疾病复发率。
