NSTE-ACS合并心律失常患者预后Cox比例风险回归模型分析
2021-07-20胡志平马丽君严亚林
胡志平,马丽君,严亚林
非ST段抬高型急性冠脉综合征(NSTE-ACS)包括不稳定型心绞痛(UA)和非ST段抬高型心肌梗死(NSTEMI),易合并心律失常[1]。文献报道,急性心肌梗死患者仅心律失常的心房颤动并发率高达13%[2]。而合并心律失常的NSTE-ACS患者预后更差、病死率较高。国内一项随访2年的研究显示:NSTE-ACS总死亡174例(7.6%),其中心律失常(恶性室性心律失常)为重要死因[3]。本研究基于Cox比例风险回归模型分析NSTE-ACS合并心律失常患者的预后影响因素,为临床防治提供依据。
1 资料与方法
1.1 研究对象纳入2016年10月至2019年10月于黄州区人民医院心内科诊治的NSTE-ACS合并心律失常患者312例。纳入标准:①NSTE-ACS诊断符合《非ST段抬高型急性冠脉综合征诊断和治疗指南(2016)》[4]中标准;②入院或住院经检查发现心律失常,且心律失常诊断符合《实用临床心律失常诊断和治疗指南》[5]及《室性心律失常中国专家共识》[6]中标准;③年龄>18岁;④患者和(或)家属知情同意。排除标准:①既往ACS病史、心脏手术史;②心肌病、心脏瓣膜病、肺栓塞、心包炎等引起胸痛的疾病;③严重肝、肾、肺功能障碍;④合并自身免疫疾病、血液系统疾病、结缔组织疾病、感染疾病者;⑤精神疾病者;⑥恶性肿瘤者及因非冠脉疾病预期生存时间<12月者;⑦妊娠/哺乳期女性。
1.2 方法通过病例系统收集患者临床资料:包括性别、年龄、体质指数(BMI)、个人史、入院情况[发病至入院时间、Killip心功能分级、全球急性冠脉事件注册(GRACE)危险评分[7]、冠状动脉(冠脉)病变支数、心律失常分类、治疗方式、血流动力学不稳定型室性心律失常、导管消融、血运重建、住院时间等]、基线指标、出院用药等。除对进行针对性治疗外,同时给予常规用药指导、基础疾病控制(降糖、控制血压等)、饮食指导、心理干预、运动锻炼指导等。
1.3 随访患者均接受随访,随访截至2020年10月31日,随访方式为电话、门诊、微信等,随访终点为全因死亡(任何原因导致的死亡)。根据随访终点分为死亡组和存活组。
1.4 统计学分析采用统计软件SPSS 22.0分析数据,计数资料以[n(%)]表示,行χ2检验;计量资料正态分布以(±s)表示,比较行t检验;非正态分布的计量资料以M(P25,P75)形式表示,采用非参数检验;采用单因素Cox回归分析确定各项变量对预后的风险比(HR),将“P<0.1”的因素纳入多因素Cox比例风险回归模型分析,筛选出终点事件的独立影响因素。P<0.05为差异有统计学意义。
2 结果
2.1 随访及预后情况312例患者中失访14例(4.49%),最终298例完成随访,中位随访时间28个月(6~48个月)。298例中,接受经皮冠脉介入治疗(PCI)126例,冠脉旁路移植术(CABG)39例,药物治疗133例。随访中死亡42例(14.09%),均为心血管病源性死亡;根据预后情况分为死亡组(42例)和存活组(256例)。
2.2 不同预后组患者临床资料比较死亡组患者的年龄、Killip心功能分级、肌酐、超敏肌钙蛋白T(hs-cTnT)>3 ng/L、D-二聚体、室性心律失常、GRACE评分高于存活组,血红蛋白水平低于存活组,差异有统计学意义(P<0.05),表1。

表1 不同预后组患者临床资料比较
2.3 NSTE-ACS合并心律失常患者死亡影响因素的单因素Cox回归分析单因素Cox回归分析显示:年龄>70岁、Killip心功能Ⅲ~Ⅳ级、hscTnT>3 ng/L、血流动力学不稳定型室性心律失常、GRACE评分>118分、肌酐、血红蛋白、D-二聚体与NSTE-ACS合并心律失常患者的预后有关(P<0.05),表2。

表2 NSTE-ACS合并心律失常患者死亡影响因素的单因素Cox回归分析结果
2.4 NSTE-ACS合并心律失常患者死亡的多因素Cox回归分析将单因素分析中以P<0.1的因素纳入多因素Cox回归模型分析,结果显示:①总体模型系数的似然比检验χ2=148.941,P<0.05;对数似然比检验χ2=124.799,P<0.05。说明Cox回归模型中至少有一个自变量对预后存在影响,模型构建成立。②年龄>70岁、Killip心功能Ⅲ~Ⅳ级、血流动力学不稳定型室性心律失常、GRACE评分>118分、肌酐每增加1 μmol/L、D-二聚体每增加0.1 mg/L是NSTE-ACS合并心律失常患者死亡的独立危险因素(P<0.05),表3。
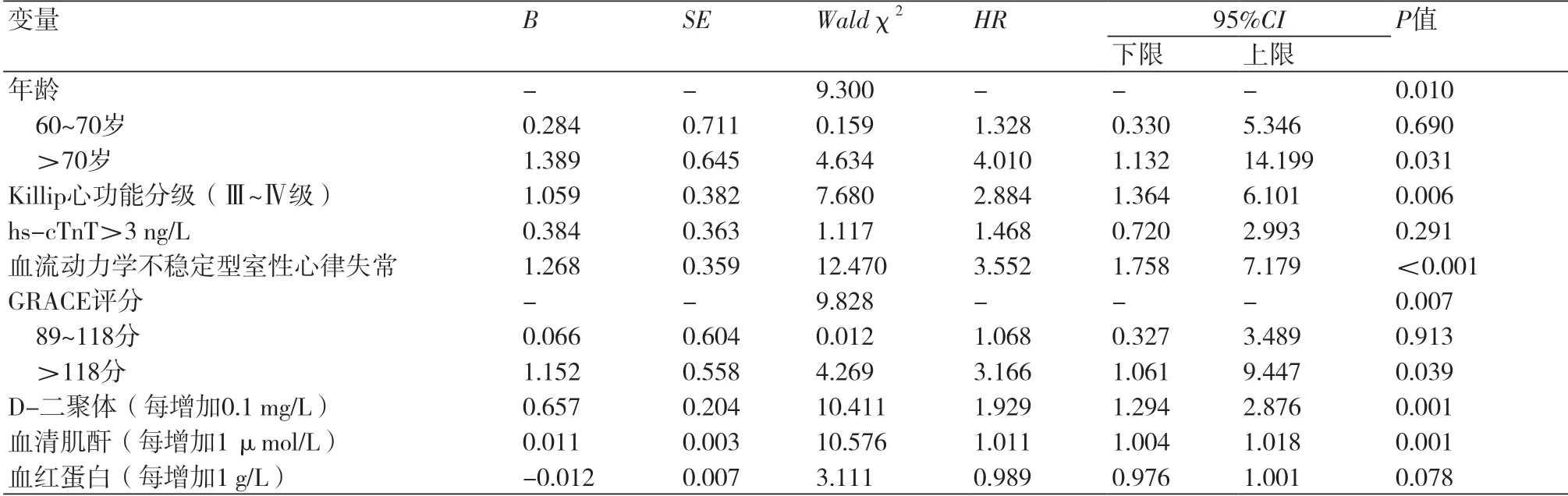
表3 NSTE-ACS合并心律失常患者死亡的多因素Cox回归分析结果
3 讨论
NSTE-ACS由于缺血预适应保护,存在复杂的血管病变,加之部分患者合并高血压、糖尿病等,更易并发恶性心律失常。而合并心律失常的NSTE-ACS患者预后较差,邢尔克等[8]研究报道NSTEMI合并房颤患者14.1%出现心源性死亡,Sopova等[9]报道1129例患者中死亡101例(8.95%)。本研究中死亡42例(14.09%),提示患者预后较差。故探寻影响NSTE-ACS合并心律失常预后的危险因素,为临床预警、制定针对性防治方案提供依据,具有重要意义。
本研究显示:GRACE评分>118分、血浆D-二聚体水平增高、肌酐水平增高是NSTE-ACS合并心律失常患者死亡的独立危险因素。原因为:①GRACE评分源自全球冠脉事件登记前瞻性研究,用于ACS危险评估。Borges-Rosa等[10]研究表明:GRACE评分预测1年死亡率的曲线下面积为0.811(95%CI:0.789~0.822)。说明GRACE评分与预后相关。②D-二聚体水平异常增高可引起高凝状态、内皮功能失调,促使动脉粥样硬化进展,增加不良预后发生风险。Huang等[11]研究表明:D-二聚体水平升高组(≥0.8 mg/L)中患者住院时间更长,不良预后率更高(12.1%vs.1.5%)。本研究发现,在NSTE-ACS合并心律失常患者中,D-二聚体水平增高与预后有关。③张小红等[12]研究报道肌酐分级影响患者1年生存率。血清肌酐水平反映肾功能,水平异常增高提示肾功能不全,还与炎症、肾素-血管紧张素系统等有关,协同加速动脉粥样硬化进展,引起不良预后。
本研究还显示,年龄>70岁、Killip心功能Ⅲ~Ⅳ级危及患者预后。相关研究指出年龄>70岁者行早期介入治疗的死亡率相对降低[13],提示该类患者可从早期介入治疗中获益,结合个体确定方案。俞尧等[14]报道显示:hs-cTnT并非NSTEMI不良预后的影响因素(OR=3.865,95%CI:0.350~42.707,P=0.270)。本研究结果与此相似,考虑为hs-cTnT在该类患者中波动较大,需持续监测,本回顾性资料收集以基线水平为准,可能缺乏评估效能。多因素Cox回归分析中未显示血红蛋白对预后的影响,Bugani等[15]报道显示:血红蛋白水平(HR=0.84,95%CI:0.76~0.92)与ACS不良结局独立相关。考虑与研究间的样本量、病例入选范围、疾病严重程度等差异有关。综上所述,NSTE-ACS合并心律失常患者预后危险因素较多,需制定针对性干预治疗方案。
