3例HIV感染合并三期梅毒的诊疗并文献复习
2021-06-30聂静敏何雪姣张绿浪陈思源陈耀凯
聂静敏,陈 力,黄 锐,何雪姣,张绿浪,曹 齐,陈思源,陈耀凯
(重庆市公共卫生医疗救治中心 400036)
全球每年约有1千万的新发梅毒病例[1],而在确诊的一期或二期男男性行为 (MSM) 梅毒患者中大约有10.5%合并有人类免疫缺陷病毒(HIV)感染[2]。近几年,我国梅毒和HIV共感染的发病率呈现上升趋势,其中MSM群体中梅毒合并HIV感染的发病率大约为 2.7%[3]。梅毒与HIV二者之间有相互促进疾病进展的作用,临床上会表现出较严重的症状或不典型的特征,其中常规苄星青霉素治疗的失败率、治疗后血清出现复发率以及梅毒血清反应假阴性率等指标均较没有合并HIV感染的梅毒患者高。本文就重庆市公共卫生医疗救治中心感染科收治的3例HIV感染合并三期梅毒患者的诊疗过程进行分析,并结合文献予以讨论。
1 临床资料
病例1:女,36岁,因“左前臂皮肤破溃4个月”就诊。患者4个月前无明显诱因出现左前臂皮肤红色硬结,伴瘙痒,无触痛,搔抓后局部破溃,形成米粒大小溃疡,伴少量脓性分泌物,多次就诊于当地皮肤科,予局部外敷等治疗后,症状无缓解,局部活检病理检查(图1)示:皮下组织片状炎症浸润,见淋巴样细胞、上皮样细胞及少数多核巨细胞。因外院HIV抗体初筛试验阳性,转诊至本院。入院查体:左前壁有4 cm×5 cm皮肤破溃,灰紫褐色,触之板状硬,无触痛压痛,中央凹陷呈火山口样。辅助检查:HIV-1病毒载量 6.4×105(copy/mL);血快速血浆反应试验(RPR)滴度1∶128,血梅毒螺旋体明胶颗粒凝集试验(TPPA)阳性;脑脊液:RPR 1∶64、TPPA 阳性;脑脊液HIV-1病毒载量 1.1×106(copy/mL)。诊断:(1)三期梅毒(皮肤树胶样肿、神经梅毒);(2)艾滋病。治疗:祛梅方案为注射用青霉素钠400 U,每4小时1次,共14 d,强的松片5 mg,每日3次,共3 d;苄星青霉素序贯治疗240万U,每周1次,共3次。治疗后局部皮损逐渐改善(图2~5)。2周驱梅治疗后复查血、脑脊液RPR滴度1∶8。同时,启动抗病毒治疗,方案:拉米夫定+替诺福韦+多替拉韦(3TC+TDF+DTG),出院并门诊继续长效青霉素驱梅治疗及随诊。
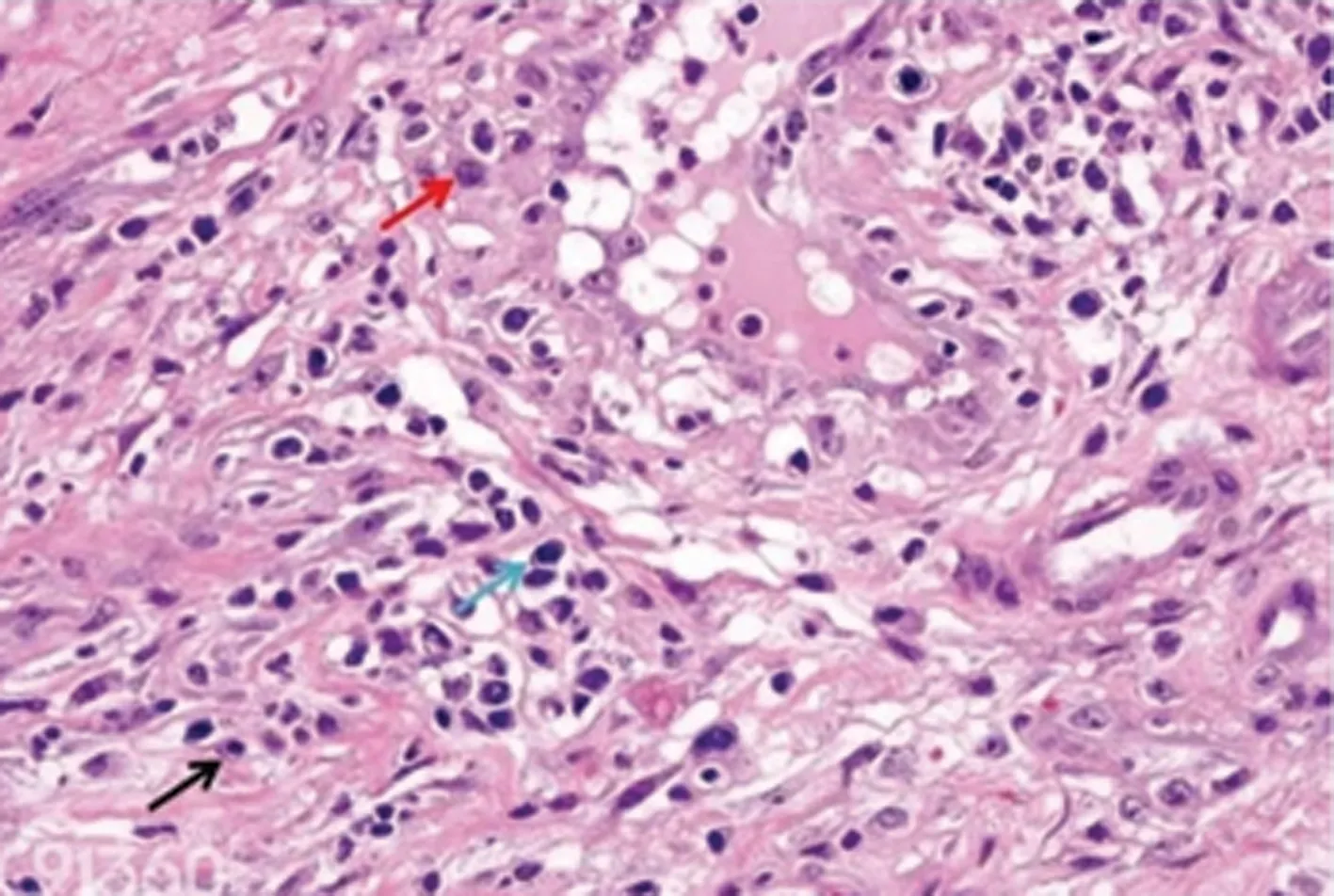
图1 治疗前局部组织病理
图2 驱梅治疗前
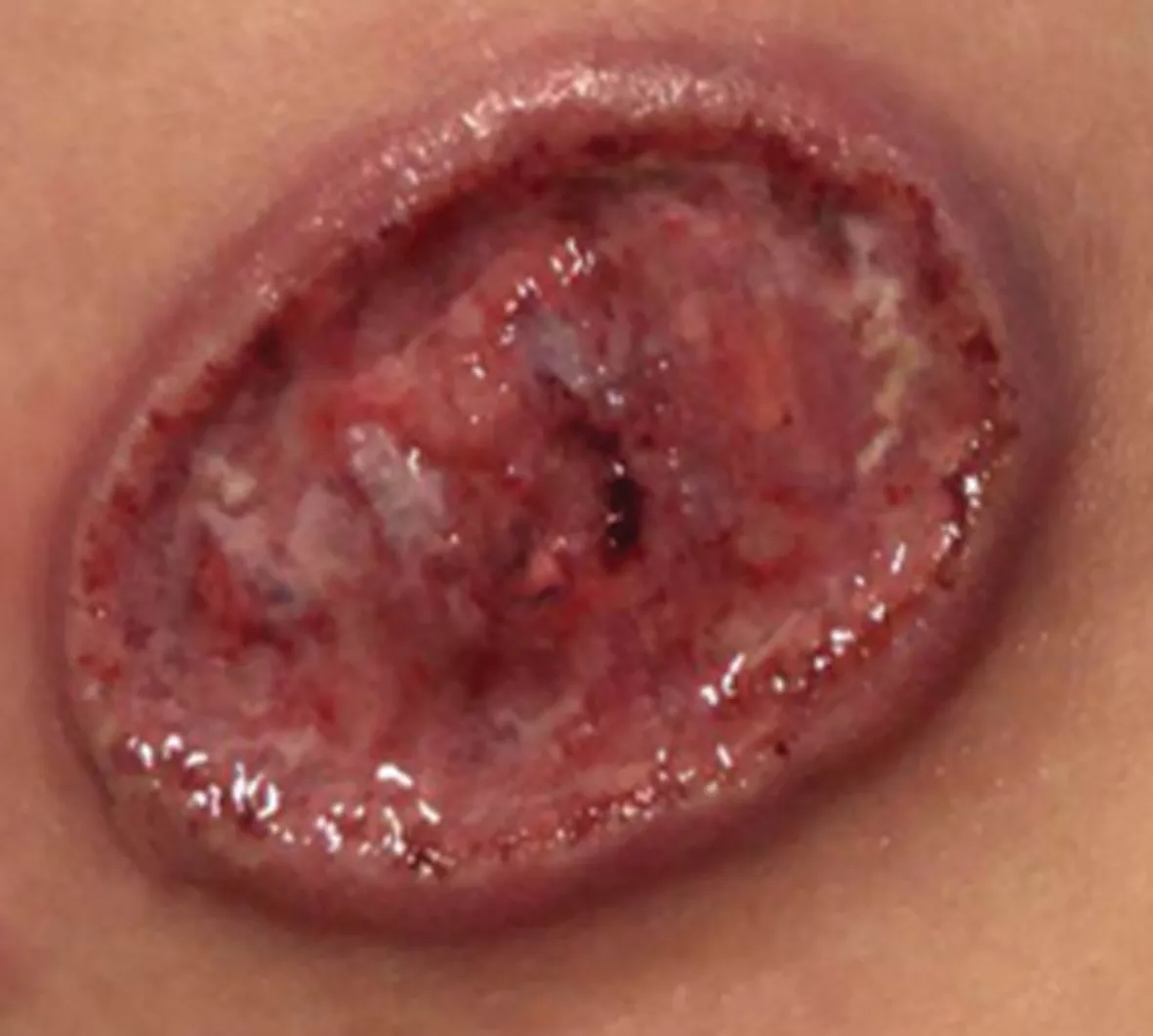
图3 驱梅治疗3 d后
病例2:男,22岁,因“行走迟缓、反应迟钝”1个月就诊。10 d前出现行走不稳,不能言语,反应迟钝,就诊于重庆某医院,头颅CT提示“右侧侧脑室旁及右侧岛叶多发脑梗死”,诊断“脑梗死”。因治疗效果欠佳,HIV初筛阳性转诊本院。入院查体:面具面容,失语。双肺呼吸音较粗,双下肺部可闻及少许湿啰音。左上肢肌力1级,右上肢肌力4级。辅助检查:血RPR>1∶64,TPPA 阳性;HIV-RNA:6.82×105copy/mL;颅脑磁共振成像(MRI)增强+弥散加权成像(DWI):颅内多发异常信号,部分软脑膜增厚,考虑感染性病变(图6)。脑脊液:RPR 1∶9,血TPPA阳性;脑脊液HIV-RNA:1.31×106copy/mL。
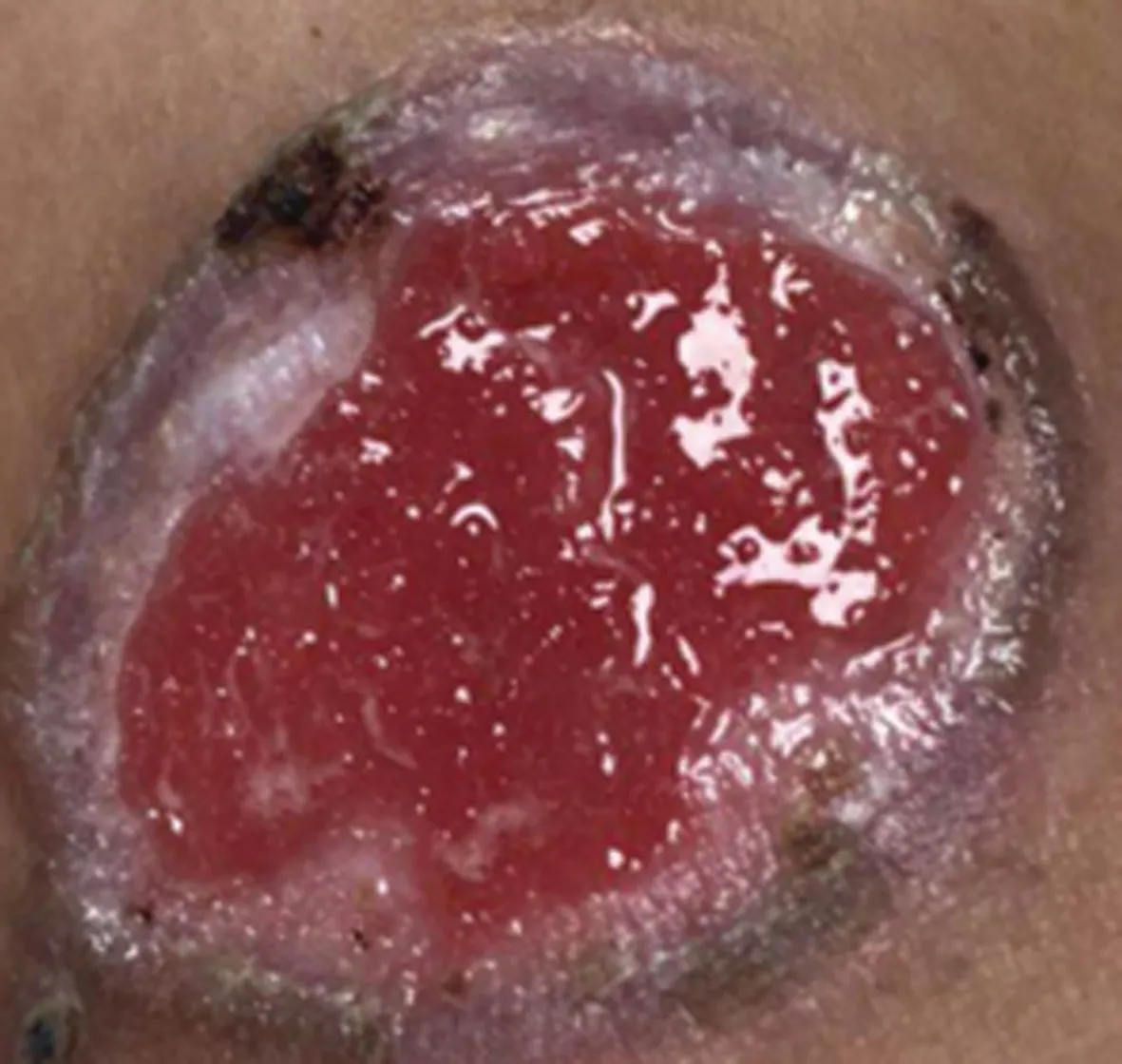
图4 驱梅治疗7 d后
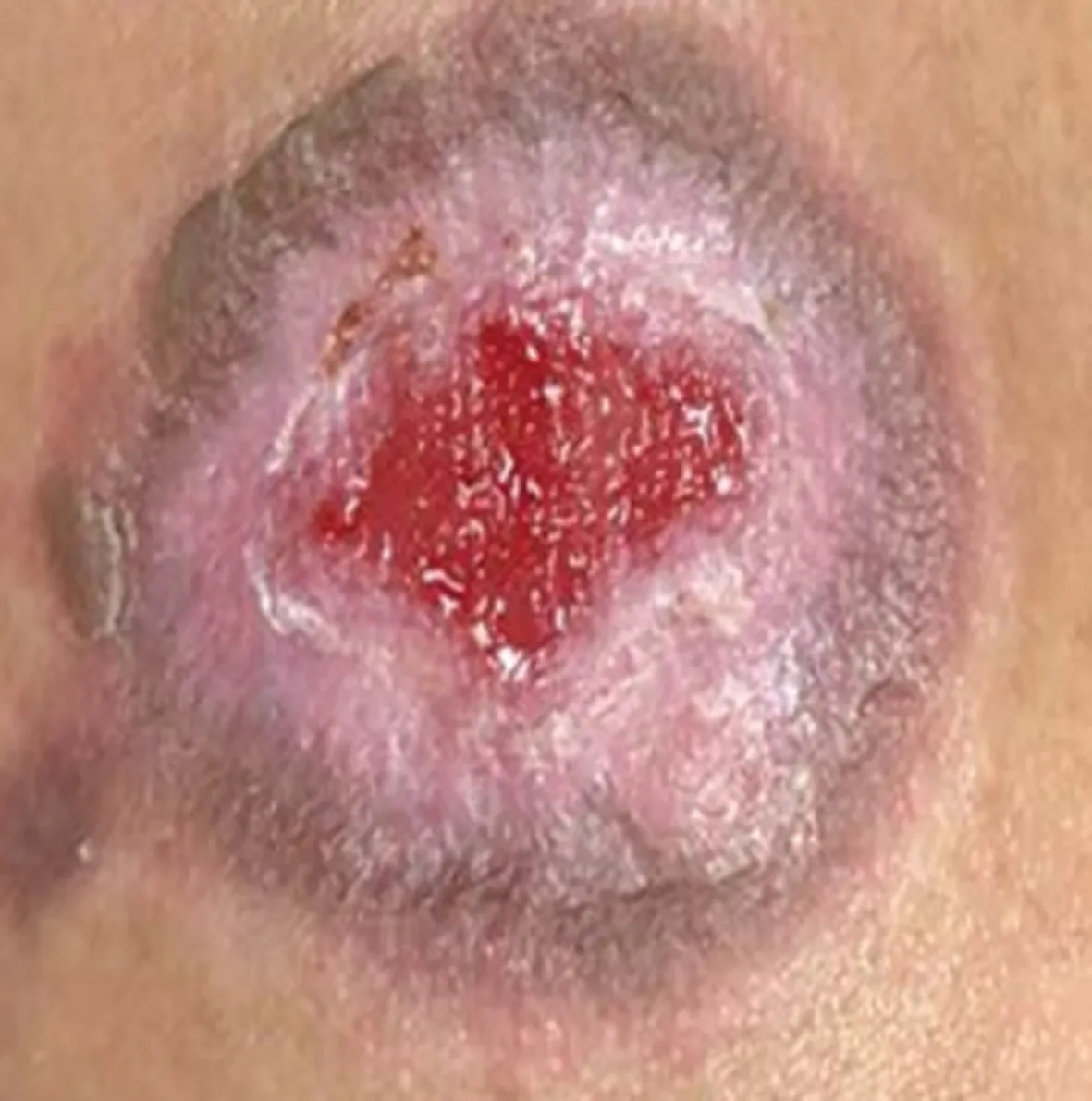
图5 驱梅治疗14 d后
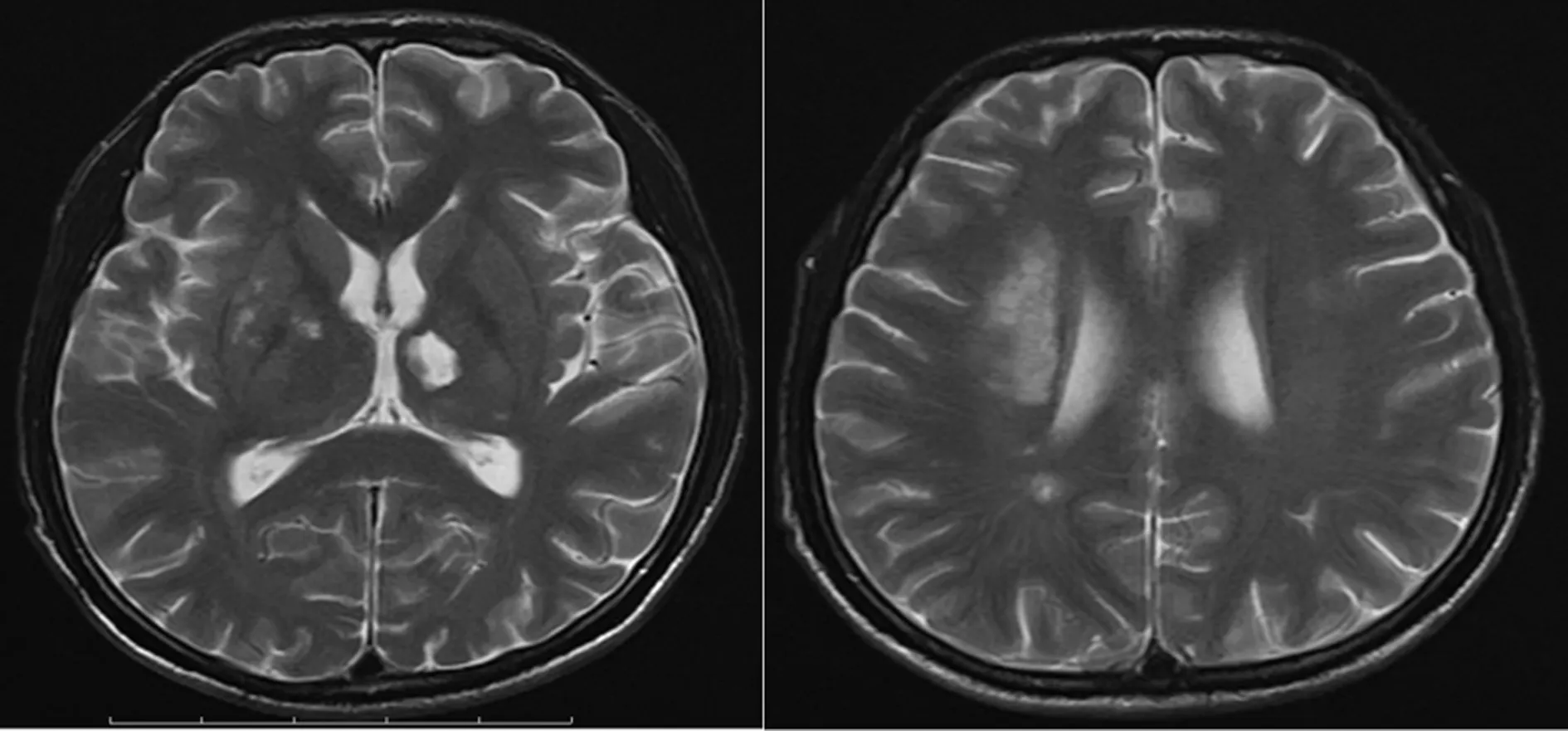
图6 颅脑MRI增强+DWI
诊断:(1)神经梅毒;(2)艾滋病。治疗方案:注射用青霉素钠400 U,每4小时1次,共14 d;强的松片5 mg,每日3次,共3 d;复方磺胺甲噁唑片 1片,每日1次。同时启动抗病毒治疗,方案3TC+ABC+DTG(ABC为阿巴卡韦)。患者临床症状明显改善,可搀扶床边行走,可点头交流,语音模糊应答。抗病毒治疗1个月后门诊随诊,患者生活完全自理,遗留构音障碍,语音模糊。
病例3:男,36岁,因“双眼视力下降2个月”就诊。患者2个月前出现双眼视物模糊,有重影、飞蚊症。眼科B超示:双眼葡萄膜炎,予抗感染治疗后症状无改善。因筛查HIV抗体阳性转诊本院。眼科检查:视力左眼0.04,右眼0.09,双眼前节(-),见图7。辅助检查:血TPPA阳性,RPR>1∶79,;HIV-RNA: 6.82×105copy/mL。脑脊液梅毒:RPR 1∶8,TPPA 阳性;脑脊液HIV-RNA:2.31×106copy/mL。诊断:(1)三期梅毒(梅毒性葡萄膜炎、神经梅毒);(2)艾滋病。治疗方案:注射用青霉素钠400 U,每4小时1次,共14 d;强的松片5 mg,每日3次,共3 d;复方磺胺甲噁唑片,每次1片,每日1次。同时,启动抗病毒治疗,方案3TC+ABC+DTG。半年后眼科复查:视力右眼1.0,左眼0.5。见图8。
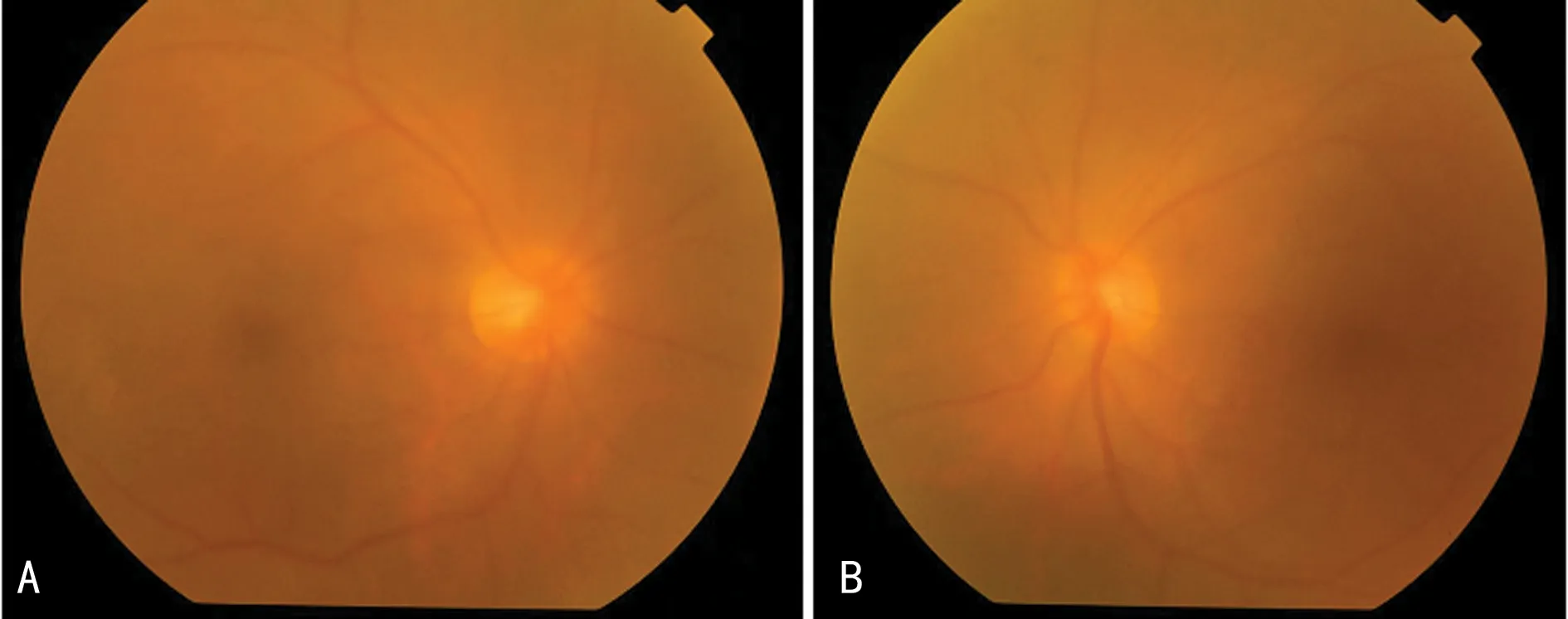
A:右眼;B:左眼。
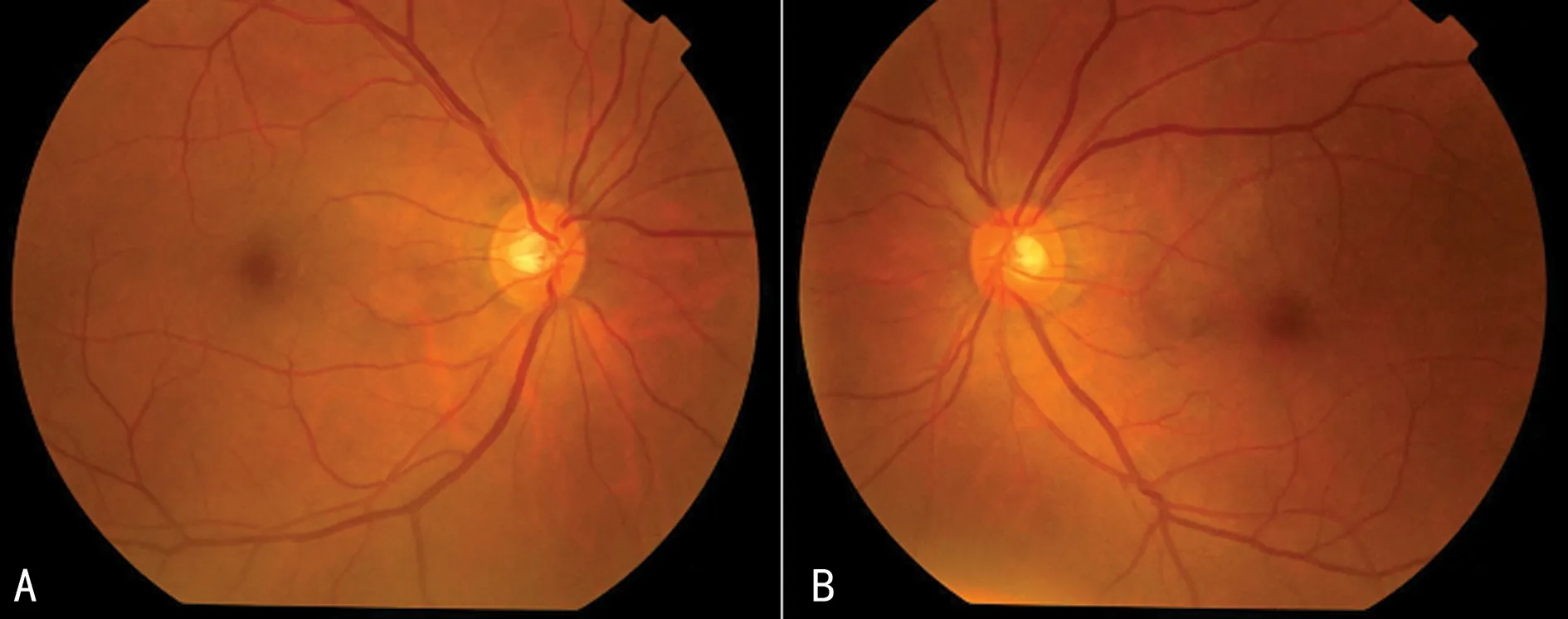
A:右眼;B:左眼。
2 讨 论
HIV感染与梅毒具有相同的传播方式,并且高危人群相似。研究表明,二者有相互促进作用,梅毒可增加HIV感染的概率和传播风险,而HIV则会影响梅毒的发生、进展和对治疗的反应,梅毒溃疡有助于HIV的传播,梅毒刺激免疫系统,从而导致HIV复制增加和CD4计数降低,进而促进艾滋病进一步发展[4]。我国2004-2013年的监测数据显示[5],艾滋病和梅毒的发病率在性传播疾病中增长较快,年发病增长率分别为11.5%和16.3%[5],艾滋病和梅毒发病率上升的原因多种多样,包括劳动力迁移、不安全的性行为以及缺乏阻断性传播相关知识等[6]。此外,在我国艾滋病和梅毒的年发病增长率还存在地区差异性,HUANG等[7]报道,我国西南地区艾滋病年发病增长率较高(12.0%),南方地区梅毒合并艾滋病的年发病增长率较高(14.4%)。
虽然梅毒对机体的多个器官可造成损伤,但是随着梅毒治疗方法的发展,临床中一期和二期梅毒较常见,发展至三期的比例较低。三期梅毒主要是对重要器官的损伤,可引起视力、听力、神经及心脏等多个系统损害,对患者生命健康构成严重威胁,又称之为恶性梅毒[8],由于三期梅毒临床的多样性和复杂性,很容易被误诊,影响治疗。本文中3例患者分别因为树胶样肿皮损、神经系统症状、眼科症状就诊,因临床症状缺乏特异性而就诊不同专科治疗但效果欠佳,后因筛查梅毒、HIV阳性而转至感染科诊治,其中2例遗留后遗症。可见HIV感染合并三期梅毒患者其临床症状通常不典型,医生应详细询问病史,对于高危人群的疑似病例,应尽早进行HIV和梅毒检测。
MSM艾滋病患者群体中大约有37%为无症状梅毒感染者[9],由于缺乏临床表现,该部分患者通常是在常规身体检查中偶然发现伴有梅毒感染。还有一部分艾滋病患者合并继发性梅毒感染,临床表现出少量到弥漫性黄斑丘疹样病变,面部脓疱和结节性病变,脱发、银屑病样、滤泡性和苔藓样病变。BROWN等[10]曾报道1例艾滋病合并梅毒男性患者在胡须区域出现皮疹,临床表现类似于角化过度的皮肤传染性软体动物感染性病变,外观还与胡须区域的寻常疣、金黄色葡萄球菌和真菌感染较为相似。
MATHEW等[11]研究证实,HIV阳性合并梅毒感染患者出现神经并发症的概率较高,并且临床治疗预后较差。SERWIN等[12]对49例HIV检测阳性但临床无任何症状患者行腰椎穿刺脑脊液检查,结果有10例(20.41%)脑脊液梅毒TPPA阳性,被诊断为无症状神经梅毒。截至目前,关于神经梅毒的临床表现、流行特征、易感人群以及鉴别诊断要点还缺乏系统全面的研究。由于HIV阳性者本身也可以导致脑脊液检测中表现出不同程度的多聚细胞数量升高[13],该特征与神经梅毒脑脊液表现极为相似,因此,对于艾滋病合并早期无症状神经梅毒的诊断较为困难。对于一部分HIV阳性合并梅毒感染的患者,神经梅毒可能是首发症状,患者可能还不知已感染HIV,所以,对于已明确诊断为神经梅毒的患者均应该进行HIV检测。本文3例患者中有2例无神经系统症状,脑脊液检查支持神经梅毒改变。脑脊液反应性实验室检测(CSF-VDRL)被认为是诊断神经梅毒的“金标准”,然而,CSF-VDRL检测的灵敏度较低,存在漏诊现象[14]。因此,对于CSF-VDRL显示为阴性,但是在临床中又表现出神经梅毒典型症状和体征的患者,脑脊液检测蛋白含量和细胞计数异常,再加上血清学梅毒TPPA检测阳性时,可以诊断为神经梅毒[15]。而对于没有条件进行CSF-VDRL的医院或地区,可以根据脑脊液甲苯胺红不加热血清试验结果,结合患者临床症状特征作出神经梅毒的诊断[16]。
目前神经梅毒国际上推荐的治疗方案为[5]:青霉素(1 800~2 400)万U/d,治疗周期为10~14 d。关于治疗结束后是否给予苄星青霉素治疗,目前尚有争议。患者在经过10~14 d青霉素治疗后,每半年需要对脑脊液进行检测,直到脑脊液细胞计数结果显示正常后方可停止。如果治疗结束后半年脑脊液细胞计数结果显示无下降,以及治疗结束后两年患者脑脊液中蛋白含量和细胞计数未恢复至正常水平,应对患者进行重复治疗[17]。
梅毒可以多种方式影响眼睛,可以发生在任何感染阶段,几乎涉及眼睛的任何部位[18]。在免疫能力强的患者中,最常见的表现为梅毒性视网膜炎,由于梅毒性视网膜炎与其他病毒引起的视网膜炎临床表现较为相似,因此,鉴别诊断较为困难。HIV阳性合并梅毒感染者出现眼部受累的情况更为常见,50%~75%的患者在整个病程中都会发生眼部并发症[19],病变可表现为巩膜炎、泪囊炎、前葡萄膜炎、乳头炎、视网膜血管炎、神经性视网膜炎或球后视神经病变等,其临床表现主要为视力模糊、中央暗点和飞蚊症等[20-22]。
NISHIJIMA等[23]认为,对于HIV感染合并眼睛梅毒患者,对眼部的临床表现应早发现、早诊断和早治疗,对于HIV合并梅毒感染并且血清CD4<200细胞/μL 的患者,应对眼底进行常规筛查,以免因漏诊而延误治疗时间引起不可逆转性的视力损失。关于梅毒性葡萄膜炎的治疗,本文病例3曾多次接受驱梅治疗无效,目前认为眼部梅毒视力障碍可能与患者中枢神经受病毒感染有关。因此,对于眼睛梅毒的治疗应按照神经梅毒的治疗药物和治疗方案进行处理,而不考虑脑脊液检测结果如何[24]。在眼睛梅毒的用药方面,有学者认为,无论是全身性或局部性辅助使用类固醇治疗,对患者视力的影响均无显著性差异;但是,对于病情较为严重的患者,辅助使用皮质类固醇治疗,可以促进患者视力恢复[25]。
鉴于HIV阳性合并梅毒感染的高发病率,提前采取预防性抗梅毒治疗是否有效?BOLAN等[26]进行了前瞻性队列研究,对HIV阳性的MSM人群早期给予多西环素预防,以达到减少梅毒感染的概率,结果发现,通过预防性使用多西环素,可以有效降低该人群中梅毒、沙眼衣原体感染及淋病的发病率。但是,也有学者研究表明,对于HIV感染者预防性使用多西环素的长期益处仍需要进一步验证[27],所以,在目前的各类性传播疾病防治指南中并没有推荐使用抗生素预防。
综上所述,HIV感染和梅毒互相促进,并且导致临床症状多样、病情复杂、诊断困难,因此,临床医生应加强对该病不同时期临床特征和病理改变的识别能力。虽然抗病毒治疗对梅毒的保护作用尚存在争议,但抗病毒治疗对HIV感染者疗效明确。因此,尽早规范、合理、系统地启动抗病毒治疗方案是缩短患者病程、提高疗效、减少后遗症的关键。
