肉芽肿性蕈样肉芽肿二例并文献复习
2021-06-28张朝霞施仲香周桂芝杜东红王广进刘永霞杨宝琦
张朝霞 施仲香 周桂芝 杜东红 杨 青 王广进 刘永霞 杨宝琦
山东第一医科大学附属皮肤病医院(山东省皮肤病医院,山东省皮肤病性病防治研究所),济南,250022
肉芽肿性蕈样肉芽肿(granulomatous mycosis fungoides,GMF)是蕈样肉芽肿(MF)的一种特殊的病理类型,临床表现缺乏特异性。该病临床较罕见,我院近期有2例以局部浸润性斑块为主要表现的GMF患者,报道如下。
1 临床资料
病例1,男,41岁,农民。因左臀部红斑、斑块14个月于2016年9月13日来我院就诊。患者14个月前左侧臀部无明显诱因出现甲盖大红斑,无疼痛瘙痒等不适,后红斑逐渐扩大、形成浸润性斑块。既往史、个人史、家族史均无特殊。体检:全身浅表淋巴结未触及肿大。心肺腹查体无异常。皮肤科检查:左侧臀部约6 cm×17 cm暗红色浸润性斑块,皮温正常、无触压痛(图1)。其他部位无皮损。实验室检查:血尿常规、肝肾功能、电解质、免疫球蛋白、CRP、血沉等均未见异常。心电图、胸片、腹部彩超未见异常。皮损组织病理检查:表皮角化过度、角化不全,棘层增厚,少许单一核细胞移入,真皮浅层血管周及中深层血管周围淋巴样细胞、组织细胞、巨细胞、少许嗜酸粒细胞浸润,个别细胞核大、色深(图2a~2c)。免疫组化:CD2+、CD3+、CD5+、CD7+,CD8约40%细胞阳性,CD20-、CD79a-、CD30-,Ki67约10%(图2d)。诊断:肉芽肿性蕈样肉芽肿。治疗:口服阿维A 30 mg/d,肿块局部行浅层X线照射治疗(2Gy,隔日1次,共计5次)。住院治疗2周后皮损浸润感减轻,颜色变暗。出院后3个月电话随访患者臀部肿块出现破溃坏死、经外科手术清除坏死组织并植皮后皮损痊愈,遗留疤痕,未再服用药物治疗。3年后电话随访患者原臀部皮损处现仍为疤痕组织,无新发皮损。

图1 病例1左侧臀部暗红色浸润性斑块,少许脱屑
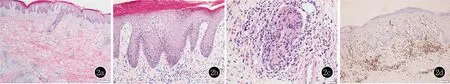
图2 2a:表皮角化过度、角化不全,棘层增厚,真皮全层淋巴细胞、组织细胞浸润;2b:淋巴细胞移入表皮,真皮内血管周围少许淋巴样细胞浸润,淋巴细胞异型不明显;2c:真皮内灶性上皮样细胞肉芽肿,肉芽肿周围散在淋巴样细胞、少许嗜酸粒细胞,少许淋巴细胞核大、深染、核不规则(HE,2a:×40;2b:×200;2c:×400);2d:真皮浅层及移入表皮的淋巴细胞CD3呈阳性反应,胞膜及胞质呈棕褐色(SP,×100)
病例2,男,29岁,工人。因右小腿红斑、斑块2年于2019年7月16日至我院就诊。患者2年前无诱因于右小腿出现片状暗红斑,无自觉症状,皮疹缓慢扩大逐渐出现浸润感,未曾治疗。2周前右小腿斑块处破溃渗液结痂,无疼痛瘙痒等不适。既往史、个人史、家族史均无特殊。体检:右侧腹股沟处触及一个花生大的肿大淋巴结,活动度可,无压痛,与周围组织无明显黏连,余浅表淋巴结未触及肿大。心肺腹查体无异常。右下肢约6 cm×15 cm浸润性暗红色斑块,表面破溃结痂、少许脓性血性渗液(图3),皮温正常、无触压痛。双下肢散在色素沉着斑片。实验室检查:血常规示白细胞3.13×109/L,肝肾功能、电解质、免疫球蛋白、尿常规、CRP、血沉未见异常。腹部彩超示脾大。心电图、胸片未见异常。破溃处脓液细菌培养:中间葡萄球菌,对左氧氟沙星敏感。皮损组织病理示:表皮角化过度,棘层萎缩,单一核细胞移入,真皮内大量淋巴样细胞及巨细胞浸润,细胞核不规则(图4a~4c)。免疫组化染色:CD2+(图 4d)、CD3+、CD4+、CD8-、CD20-、CD79a-、CD30-、CD56-、CD68组织细胞+、Ki67约5%~10%。诊断:肉芽肿性蕈样肉芽肿。治疗:系统给予阿维A胶囊(30 mg/d)、重组人干扰素a2b(500万IU皮下注射,隔日1次,共2次)治疗及左氧氟沙星抗感染。右下肢斑块处给予UVA1隔日1次(60 J/cm2)照射治疗共计11次。患者在注射干扰素后出现发热,体温最高至39℃,复查血常规示白细胞1.88×109/L,停用重组人干扰素,并给予皮下注射重组人粒细胞刺激因子升高白细胞至正常水平。经上述治疗20天后,患者右下肢原有斑块创面愈合、皮损浸润感减轻。出院后继续口服阿维A胶囊(20 mg/d),右下肢斑块处外用咪喹莫特乳膏并定期行UVA1照射治疗。维持上述治疗至今共1年,皮损大小及浸润感无明显变化,无新发皮损。

图3 病例2右下肢浸润性暗红色斑块,破溃结痂

图4 4a:表皮萎缩,真皮内大量淋巴样细胞弥漫浸润;4b:部分异型淋巴细胞移入表皮形成Pautrier微脓肿;4c:真皮内异型淋巴样细胞间见灶性组织细胞、多核巨细胞浸润(HE,4a:×20;4b:×400;4c:×400);4d:异型淋巴细胞CD2呈阳性反应,胞膜及胞质呈棕褐色(SP,×40)
讨论GMF是MF中一类罕见的组织学变异。GMF于1970年首次由Ackerman和Flaxman描述,它虽然有MF典型病理特征伴肉芽肿改变,但缺乏临床特征,可表现为丘疹、斑片、斑块、结节、溃疡、红皮病及异色症样损害等多形态皮损[1],并可累及皮肤以外器官如淋巴结、肝、脾、肺、小肠、中枢神经系统和外周血等[2]。由于临床缺乏特异性,诊断常常延迟数年,27例GMF的回顾性研究发现GMF从出现症状到确诊的时间间隔约为8.4年[3]。
GMF的诊断主要依赖于病理表现。GMF可表现为不同的组织病理变化,包括散在分布的组织细胞和巨细胞、结节病样肉芽肿、环状肉芽肿样肉芽肿和结核样肉芽肿。在单个部位组织标本中常见一种主要肉芽肿,但在多个部位组织标本中可见数种不同形式的肉芽肿反应[4]。Li等[3]研究发现伴有多核巨细胞和嗜酸粒细胞的肉芽肿在间质和血管周围更为常见,这些间质肉芽肿可有明显的富含组织细胞的中央区域,类似环状肉芽肿样病理表现。GMF的组织细胞成分至少占25%,可能被误认为或与MF的大细胞转化重叠,可以通过CD68或CD163的免疫组化染色来鉴别。组织病理学鉴别诊断包括间质性环状肉芽肿、肉芽肿性药物反应、皮肤Rosai-Dorfmann病和外周T细胞淋巴瘤如血管免疫母细胞性T细胞淋巴瘤(AITL)[5]。询问病史有助于排除药物原因。如果滤泡辅助T细胞标记如PD-1、CXCL-13和Bcl-6呈B细胞簇和EBER原位杂交阳性,则应考虑为AITL。检测S100和伸入运动有助于排除Rosai-Dorfmann病。可以通过多次多点活检与间质性环状肉芽肿相鉴别。另外还需要与肉芽肿性皮肤松弛症相鉴别,后者在组织学上表现为更显著和更广泛的弥漫性组织细胞浸润和巨细胞浸润,弹力纤维消失,以及临床特征表现为腋窝和腹股沟等皮肤皱褶部位的萎缩、松弛下垂。GMF的诊断有时很困难,特别是当亲表皮性不明显、肉芽肿病变比较广泛而掩盖肿瘤性淋巴细胞浸润时。此时可进行多点取材、特殊染色、免疫组化及T细胞受体基因重排检测,以帮助鉴别诊断[6]。
GMF的发病机制尚不清楚。Th1或Th2细胞在各种疾病中都可能诱发肉芽肿,包括淋巴增生性疾病[7,8]。既往研究表明,肉芽肿的形成依赖于CD4+T细胞,并从早期的Th1反应演变为持续的Th2优势[9]。体外研究已经证明Th2倾斜和白介素-4/-13的产生可以促使其他疾病的肉芽肿形成[10]。Shimauchi等[11]的研究显示GMF患者的皮肤活检标本中存在非极化T细胞表型(CXCR3+,CCR4+),提示非极化Th2与肉芽肿的形成有关。文献报道MF在应用贝沙罗汀和IFN-γ治疗后出现肉芽肿反应,提示存在药物诱发的可能性[12,13]。
GMF的治疗与经典的MF相似[14]。治疗可给予糖皮质激素、干扰素、补骨脂素长波紫外线(PUVA)、阿维A,后期可联合放疗和化疗。GMF的皮肤外表现比经典MF更常见,发生时间也更早,其对局部治疗和紫外线治疗的反应较经典的MF差,进展更快、预后更差[3]。最初认为肉芽肿反应是预后良好的标志,但新的研究表明约45%的恶性程度高的肿瘤患者伴有肉芽肿反应,预后较差,往往死于肿瘤进展及继发感染[15]。国内外有关GMF治疗的文献报道较少。Yamada等[16]报道1例处于肿瘤期的GMF患者,住院期间接受PUVA(2~5 J/cm2,每周3次,持续5周,总剂量61.5 J/cm2)、阿维A酯(20 mg/d)和IFN-γ(1×106IU,每周3次)治疗。治疗后皮损迅速改善,1个月内斑块、结节变平。之后患者接受了20Gy的全身皮肤电子束放射治疗,皮损进一步改善。治疗共2个月,所有的斑块和结节均消失。随后患者接受了PUVA、阿维A酯和IFN-γ的维持治疗共5.5年。最初的4年内曾出现小片红斑间歇性复发,经局部皮肤电子束放射治疗后病灶完全消失,随后的1.5年里病情处于完全缓解状态。Wirtz等[17]报道1例74岁男性GMF患者,皮损表现与经典的MF相同,为多发的红褐色斑和直径达8 cm的斑块,给予贝沙罗汀(300 mg/d)联合PUVA(0.3 J/cm2)治疗,皮损在10周内显著改善。Shao等[18]报道1例33岁的男性GMF患者,皮损表现为右上肢肿胀性斑块,初期给予局部外用强效糖皮质激素和NB-UVB照射治疗,皮损无改善,后给予阿维A 10 mg/d并逐渐加量至25 mg/d,同时加用UVA1(每周3次,每次20 J/cm2)共持续6周时间,皮损消失,治疗后6个月随访病情持续缓解。
GMF缺乏特异的临床表现,临床和病理都需要和其他肉芽肿性疾病相鉴别,多点取材、特殊染色、免疫组化及TCR基因重排检测可以帮助鉴别诊断。与经典MF相比,GMF更常出现皮肤外表现,其疾病进展更频繁,对皮肤定向治疗的反应较差。据报道GMF的5年生存率是66%,比经典MF差[19],所以GMF需要更积极的治疗方法。本文报道两例GMF患者皮损均表现为单发的局部浸润性斑块,考虑患者均处于发病的早期。第1例患者给予口服维A酸联合局部的浅层X线照射治疗,第2例患者采用了口服维A酸联合UVA1治疗并长期维持,均取得较好的治疗效果,但仍需要继续随访观察。目前国内外有关GMF治疗及预后的文献较少,有待更大样本量的研究为患者寻找更加有效的治疗方案。
