16例瘢痕子宫再次足月妊娠阴道试产分析
2021-06-11胡玉娥高海东
胡玉娥 高海东
剖宫产率在我国一直处于较高的水平。据统计[1],我国非绝对医学指征剖宫产率仍然很高,是多数国家的20~50 倍。自2016 年1 月随着我国全面“二孩政策”的颁布实施,瘢痕子宫妇女再次妊娠率也随之上升,由于惧怕子宫破裂等风险而多半产妇仍然采用剖宫产方式进行分娩[2]。分析剖宫产率过高的原因如下:首次剖宫产没有严格把握指征,而且指征放的过宽,再次妊娠剖宫产率的增加,其中二次剖宫产率占的比例较高。怎样才能降低剖宫产率? 要严格把握剖宫产适应证,其中瘢痕子宫产妇的分娩方式成了被多数人重视的问题。传统的一次剖宫产,次次剖宫产的观点已不完全正确。近年来,剖宫产术后再次妊娠阴道试产被越来越多的医师所接受,而且临床关于瘢痕子宫阴道试产安全性与结局临床得到证实,阴道试产为越来越多有剖宫产史产妇的合理选择,在一定程度上可实现降低剖宫产率的效果[3]。本院自2018 年6 月~2019 年12 月 选择性对16 例瘢痕子宫再次足月妊娠的产妇进行阴道试产,结果报告如下。
1 资料与方法
1.1 一般资料 选取本院2018 年6 月~2019 年12 月16 例瘢痕子宫再次足月妊娠行阴道试产的产妇为观察组,另选取同期非瘢痕子宫初次足月妊娠阴道试产的产妇16 例为对照组。观察组产妇,孕周37~40 周,平均孕周(38±2)周;年龄22~38 岁,平均年龄(30.2± 5.2)岁。对照组产妇,孕周38~40 周,平均孕周(39± 1)周;年龄21~37 岁,平均年龄(30.0±5.0)岁。两组产妇的一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 剖宫产术后阴道试产的最佳适应证 ①2 次分娩的时间间隔≥19 个月;②既往仅有1 次子宫下段横切口剖宫产史,且前次剖宫产手术过程顺利,切口无延裂,如期复旧,未发生晚期产后出血、感染等,无其他手术瘢痕;③前次剖宫产为非古典式剖宫产、非纵切口或T 形切口;④头先露的单胎妊娠产妇。
1.2.2 检查 对上次剖宫产的切口形状、愈合情况、位置进行检查。
1.2.3 剖宫产术后阴道试产的禁忌证 ①上次剖宫产切口为古典式剖宫产、纵切口、T 形切口等;②子宫破裂高风险者(如:既往发生过子宫破裂、既往有面积广而深的子宫手术史);③阴道分娩其他禁忌证(如:前置胎盘);④上次剖宫产术后有感染等并发症;⑤与上次剖宫产间隔时间<2 年或有过≥2 次剖宫产史;⑥本 次妊娠有绝对剖宫产手术指征。
1.2.4 剖宫产术后阴道试产的终止条件 在不给予促宫缩药物的前提下,以下情况终止试产:①宫口停止扩张>2 h,宫口开全胎头未入盆;②瘢痕持续性疼痛,子宫存在破裂可能,胎儿窘迫。
1.2.5 试产前准备工作 在和谐的医患沟通下,在向产妇及家属认真交代该方法的利与弊后,产妇及其家属知情同意并签字后才可进行。术前做好输血和抢救母婴生命的人员配备,制定好终止妊娠前临产的应急预案。
1.2.6 试产过程 剖宫产术后阴道试产实施全程陪护分娩,全产程胎心监护,催产素引产要慎重应用,第二产程处理要高度重视,产后宫腔常规探查。
1.3 干预方法 ①产前健康宣教:经专业培训课题成员对产妇及其家属交代妊娠病情评估情况,讲解阴道分娩的优点、二次剖宫产面对的风险,让产妇自愿接受阴道试产,并同意阴道试产中出现异常及时中转剖宫产,且产妇需签署同意书。②产程中全程实施导乐陪伴分娩,产妇根据自己意愿选择合适的人陪伴,可让助产护理人员、丈夫陪伴,保持情绪稳定。③产程中进行胎心监护时,经超声观察子宫下段厚度,仔细探查宫颈扩张、胎心音、胎儿脐带血流S/D 值,便于及时发现异常,并采取对应措施处理,防止出现胎儿宫内窘迫、子宫破裂等意外。④产妇规律性宫缩到潜伏期后宫颈Bishio 评分<3 分,可给予产妇间苯三酚80 mg 结合5%葡萄糖100 ml 混合液静脉滴注,宫颈口开大3 cm,在人工破膜后0.5 h,再次按照上述方法静脉滴注间苯三酚80 mg,促宫颈口扩张,减轻产妇疼痛。⑤可适当利用助产技术、胎头吸引术压缩第二产程时间。
1.4 观察指标 ①比较两组产妇的分娩方式与分娩结果。②比较两组阴道试产成功产妇的产程时间、新生儿Apgar 评分、住院时间。
1.5 统计学方法 采用SPSS20.0 统计学软件进行统计分析。计量资料以均数±标准差()表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组产妇的分娩方式与分娩结果比较 观察组产妇中,10 例实施阴道试产,6 例实施剖宫产。剖宫产中,不符合阴道试产指征2 例(妊娠期高血压1 例,可能巨大儿1 例),因家属担心母婴安全而坚持剖宫产4 例。阴道试产成功10 例,成功率为62.5%(10/16),无子宫瘢痕破裂。阴道试产成功产妇中:产后出血量为(244± 35)ml,术中出血量为(445±22)ml。对照组产妇均实施阴道试产,阴道试产成功14 例,成功率为87.5% (14/16),另外2 例实施剖宫产,其中,1 例为羊水过少,1 例为臀位。两组产妇的阴道试产成功率比较,差异无统计学意义(χ2=2.667,P=0.102>0.05)。
2.2 两组阴道试产成功产妇的产程时间、新生儿Apgar 评分、住院时间比较 两组阴道试产成功产妇的产程时间、新生儿Apgar 评分、住院时间比较,差异均无统计学意义(P>0.05)。见表1。
表1 两组阴道试产成功产妇的产程时间、新生儿Apgar 评分、住院时间比较()
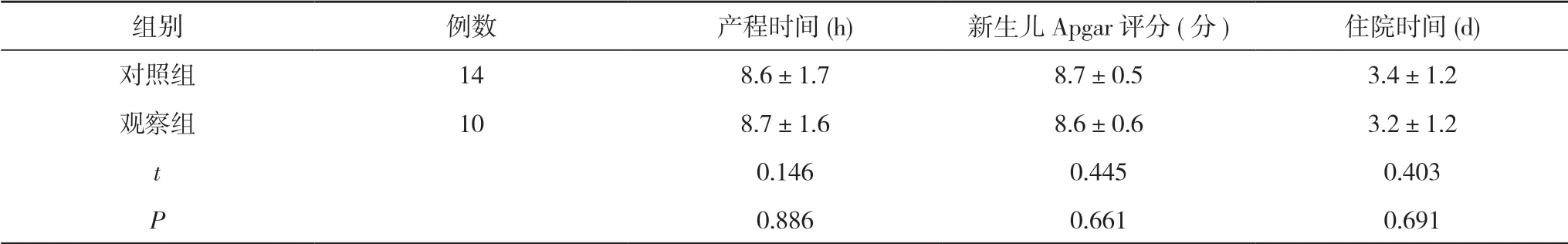
表1 两组阴道试产成功产妇的产程时间、新生儿Apgar 评分、住院时间比较()
注:两组比较,P>0.05
3 讨论
多年来,我国的剖宫产率一直处于相当高的水平。并不是对医学指征剖宫产率高,自我国全面“二孩政策”的颁布实施以来,瘢痕子宫妇女再次妊娠率也随之上升。剖宫产率过高是妇产科医师一直关注的问题,其原因是:首次剖宫产没有严格把握指征,而且指征放的过宽,再次妊娠剖宫产率增加,其中二次剖宫产率占的比例较高。为了降低剖宫产率,目前我国剖宫产术后阴道试产为妇产科领域的研究热点,临床医师想通过剖宫产术后阴道试产降低无绝对指征的剖宫产 率[4,5]。有研究表明[6],近年来,国内剖宫产率波动范围为30%~75%,远远高于国外的研究报道。其中瘢痕子宫已成为再次剖宫产的主要原因之一,甚至占比高达剖宫产的10.374%。其原因是:①大部分剖宫产术后阴道试产产妇对再次阴式分娩的恐惧及忧虑甚至拒绝;②医患关系的紧张导致临床医生过分担忧剖宫产术后阴道试产产妇的临床风险,例如先兆子宫破裂或子宫破裂导致的抢救风险增加。国外文献报道,剖宫产后阴道分娩(VBAC)的成功率为60%~85%,因此,通过个体化评估后选择好适应证,VBAC 是可行的。相关文献[7]报道,增加剖宫产术后阴道试产成功率的因素:有过阴道分娩史、自然临产;既往每多一次VBAC,此次VBAC 的成功率都会增高;降低剖宫产术后阴道试产成功率的因素:既往剖宫产指征再次出现(尤其是难产指征)、高龄及肥胖产妇、胎儿估计体重大(>4000 g),孕周>40 周、再次妊娠间隔时间短等。本组16 例前次剖宫产后足月妊娠者进行阴道试产,在严格把握适应证、禁忌证的情况下,充分与产妇及家属沟通后,做好充分准备工作。有10 例顺利的完成了阴道分娩;均顺产,未行产钳、胎吸等助产。而且与足月初次妊娠的产程时间、新生儿Apgar 评分比较无差异,表明瘢痕子宫再次妊娠阴道试产是安全可行的。
自然分娩是顺应自然规律,对母婴身体健康有很大好处,对剖宫产指征明确或试产过程中无法正常进行的,只能选择剖宫产[8,9]。但剖宫产率的升高会使母婴患病率随之上升,相反,母婴的病死率却不能降低,医疗费用及住院日明显增多,对产妇的身体创伤大,身体恢复慢。所以,从事产科专业的医生都在努力的降低剖宫产率。如何降低剖宫产率主要有以下两点:①严 格把控剖宫产指征;②正确开展剖宫产术后阴道试产。此外,作者认为在掌握试产指征外,还需结合产妇主观能动性,考虑到产妇意愿,这些都是影响顺产顺利进行的主要因素,多数瘢痕子宫产妇因担心分娩过程有风险,而出现焦虑紧张等情绪,不能耐受疼痛感,这些会影响分娩顺利进行。因此,临床有必要加强产妇心理疏导,保证阴道分娩顺利进行[10]。
总之,剖宫产率的降低是每位产科医生所追求的目标,合理科学的评估第1 次剖宫产指征。对于瘢痕子宫再次足月妊娠生产方式的选择要从全方面综合因素考虑,认真评估。本组16 例产妇中成功阴道分娩10 例,由此可见,瘢痕子宫再次足月妊娠是可以阴道分娩的,如有试产适应证的可在监护下行阴道试产,结果是安全的,此方式更有利于产妇和婴儿的健康。
