伴重度颅内血管损害的神经白塞氏病1例报道并文献复习
2021-06-11王齐松范敬医周立霞郗奥阳李中中布凯琳路红琳崔君昭刘晓云
王齐松,张 彤,范敬医,周立霞,郗奥阳,李中中,布凯琳,路红琳,崔君昭,秦 晋,刘晓云
白塞氏病(Behcet’s disease,BD)是一种病因不明的全身性免疫系统疾病,基本病理改变为血管炎,白塞氏病累及大血管和中枢神经系统是导致发病和病死率的主要原因之一[1]。白塞氏病临床以复发性口腔溃疡、生殖器溃疡、皮肤病变和眼部病变最为常见,但全身脏器均可受累,如血管、神经系统、消化道、关节、肺等,当累及神经系统时称为神经白塞氏病(Neuro-Behcet’s disease,NBD),神经白塞氏病的临床表现以头痛最常见,其他表现有癫痫发作、偏瘫、言语障碍、痴呆、共济失调、脑神经麻痹等。白塞氏病眼部病变主要表现为葡萄膜炎、玻璃体炎和视网膜血管炎等。在临床中,同时出现多个系统受累的白塞氏病患者并不多见,在此,我们报告1例多系统受累且伴重度颅内血管损害的神经白塞氏病患者的疾病发展、诊断和治疗过程,并进行了相关文献复习。
1 病例资料
1.1 主诉及现病史 患者,男,36岁,主因“右眼失明20 d+,左侧肢体无力伴言语不利3 d”于2020年1月6日入院。患者于20 d+前出现右眼视物不清,逐渐失明,自行应用滴眼液治疗,症状未见好转;3 d前出现左侧肢体无力,可持物,可独立行走,说话费力,含糊不清。无恶心、呕吐,无头痛、头晕,无肢体麻木及感觉异常,无听力下降,无饮水呛咳及吞咽困难,就诊于当地医院,行头部MR(2020年1月6日,当地医院)示:(1)右侧丘脑-内囊后肢、中脑及脑桥异常信号,考虑自身免疫性疾病可能大;(2)头部MRA未见明显异常(见图1)。给予输液治疗(具体药物不详)后症状未见好转,遂就诊于我院。

图1 头部MRI可见右侧丘脑-内囊后肢、中脑及脑桥T1低信号(a,b),T2高信号(c,d),和Flair高信号(e,f),DWI上稍高信号(g,h)
1.2 既往史 白塞氏病病史7 y,患者自诉当时给予甲泼尼龙静脉输液治疗,后症状好转,口服强的松治疗。4 y前出现白塞氏病眼病于北京大学第三医院就诊,给予沙利度胺片口服,50 mg 1/晚,环孢菌素软胶囊口服 50 mg 2/d,白芍总苷胶囊口服 0.6 g 2/d,曲安奈德注射液 40 mg球后注射,醋酸泼尼松龙滴眼液 0.4 ml 4/d,并于北京大学第三医院行左眼玻璃体切除、黄斑前膜剥除、视网膜光凝术。1 y余前又因双眼视物模糊、视力下降,就诊于当地医院,诊断为双眼并发性白内障、双眼陈旧性葡萄膜炎,并于当地医院行右眼白内障手术,术后恢复良好。否认高血压、糖尿病、冠心病病史。
1.3 查体 一般检查:体温36.5 ℃,脉搏78次/min,呼吸19次/min,血压103/73 mmHg。发育正常,营养中等,神志清,语言表达欠流畅。右眼结膜轻度充血,左眼晶状体重度浑浊。未见皮肤结节红斑,无口腔、生殖器溃疡。双肺呼吸音清,未闻及干湿性啰音,心率78次/分,律齐,未闻及杂音,腹软,无压痛及肌紧张,双下肢无指凹性水肿。NSPE:神清,不完全运动性失语,反应力、定向力正常,双瞳孔正大等圆,直径约3 mm,对光反射灵敏,眼球各方向活动自如,无眼震。双侧额纹对称,左侧鼻唇沟变浅,伸舌左偏,左侧肢体肌力IV级,右侧肢体肌力V级,左侧肢体腱反射(),右侧肢体腱反射(),左侧Babinski’sign(+),右侧(-),感觉系统查体未见明显异常,共济运动检查欠合作,颈抵抗(-)。
1.4 辅助检查 血常规(2020年1月7日):NE%:80.3%(40~75),NE#:7.6×109/L(1.80~6.30),RBC:4.03×1012/L(4.30~5.80),HGB:129 g/L(130~175),HCT:39.7%(40%~50%),PLT:416×109/L(125~350);尿常规(2020年1月7日):UBG:1+,GLU:+-;血电解质+血淀粉酶+心肌酶+肝肾功能(2020年1月7日):hsCRP:11.2 mg/L(0.00~6.00),HCY:38.4 μmmol/L(0~15),LDL:3.73 mmol/L(2.07~3.37),GLU:7.76 mmol/L(3.90~6.10);血沉测定(2020年1月6日):红细胞沉降率:19 mm/h(<15);免疫球蛋白+CRP+补体(2020年1月6日):IgG:17.8g/L(7.5~15),IgA:6.54 g/L(1.00~5.00),C4:0.51 g/L(0.16~0.38),CRP:13.1 mg/L(0.00~8.00);病毒系列(2020年1月14日):CMVIgG:>1000 AU/ml(0~14),HSV1IgG:655.7 AU/ml(0~19);余指标未见明显异常;糖化血红蛋白、便常规、甲功、凝血常规、术前四项、风湿四项、自身抗体、ANCA、ACL、易栓症筛查未见明显异常;入院后查:眼部超声(2020年1月9日):右眼人工晶体眼,右眼玻璃体重度浑浊,右眼玻璃体后脱离;左眼轻度玻璃体腔浑浊,左眼黄斑前膜状物,双眼球后壁增厚。右心声学造影(2020年1月8日):静息状态下第一个心动周期内左心内可见微泡进入,单帧微泡数量约10个,嘱患者做Valsalva动作增加腹压后,第一个心动周期内左心内可见大量微泡进入,提示右心声学造影阳性,RLS分级Ⅲ级,卵圆孔未闭。视频脑电图(2020年1月10日):未见明显异常。脑脊液细胞学:淋巴细胞:57%(70%~80%),单核细胞31%(20%~30%),激活性单核细胞11%;脑脊液生化:PRO:0.39 g/L(0.08~0.32);脑脊液常规:白细胞20×106/L(0~8),余指标未见明显异常。
影像学检查:MR直接增强+MRS(2020年1月7日):右侧基底节-右侧海马-右侧丘脑-右侧中脑大脑脚-右侧桥臂病变;MRS:右侧丘脑-脑干右侧病变感兴趣区部分Cho峰增高,部分NAA峰降低,Cho/NAA约0.78~4.24,局部区域可见较大倒置双Lac峰。部分可见高大Lip峰;结合MRS考虑神经白塞氏病。MRV:(2020年1月9日)未见明显异常(见图2)。
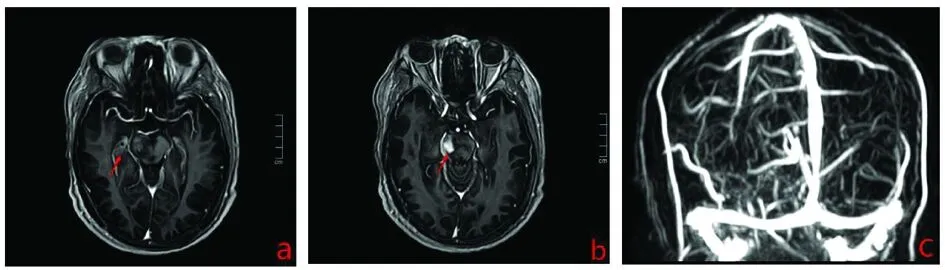
图2 MR直接增强示:增强后右侧海马可见斑片状明显强化(a),右侧中脑大脑脚明显强化(b);MRV未见明显异常(c)
高分辨率核磁共振成像(HRMRI)(2020年1月20日)提示:(1)左椎动脉颅内段管腔可疑局部血栓形成,相应管腔约重度狭窄-闭塞;(2)基底动脉炎性改变,相应管腔约轻度狭窄;(3)双侧大脑前动脉A1段管壁均匀增厚,右侧为著,相应管腔约中度狭窄,考虑炎症稳定期改变;(4)双侧大脑中动脉远端细小分支管壁多发毛糙,管腔多发狭窄,部分强化(见图3)。
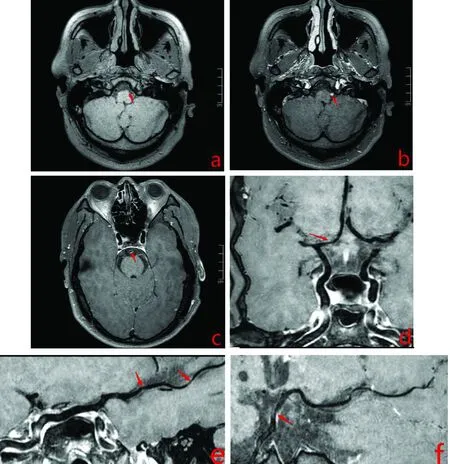
图3 HRMRI示左侧椎动脉可疑血栓形成(a);增强后呈明显强化(b);基底动脉管壁毛糙(f);增强扫描可见基底动脉明显偏心性强化(c);双侧大脑前动脉A1段管壁毛糙,右侧为著(d);双侧大脑中动脉管腔多发狭窄(e)
1.5 诊断 依据青年男性,以右眼失明,左侧肢体无力伴言语不利为主征。既往白塞氏病病史7 y,查体不完全运动性失语,左侧鼻唇沟变浅,伸舌左偏,左侧肢体肌力IV级,左侧肢体腱反射(),左侧Babinski’sign(+)。头部MR(当地医院)示:右侧丘脑-内囊后肢、中脑及脑桥异常信号,考虑自身免疫性疾病可能大;MR直接增强+MRS(我院):右侧基底节-右侧海马-右侧丘脑-右侧中脑大脑脚-右侧桥臂病变,结合MRS考虑神经白塞氏病。初步诊断为:(1)神经白塞氏病;(2)白塞氏病眼病;(3)右眼白内障术后。
1.6 治疗 甲泼尼龙琥珀酸钠500mg QD冲击3 d,改为80 mg QD 7 d,同时环磷酰胺0.2g 1/隔日 4次,甲泼尼龙琥珀酸钠40 mg QD 3 d。甲泼尼龙20 mg,盐酸利多卡因0.1 g,右眼球注射 1/隔日 4次;曲安奈德注射液40 mg 右眼球注射 1次,盐酸雷尼替丁注射液50 mg BID。碳酸钙片、VitB6、叶酸、甲钴胺、枸橼酸钾颗粒口服治疗。经上述治疗16 d后,患者左侧肢体肌力恢复至V级,右眼存在光感,但仍有言语不利。嘱患者出院口服醋酸泼尼松50mg 1/d,妥布霉素地塞米松滴眼液、普拉洛芬滴眼液、硫酸阿托品眼用凝胶3/d眼部治疗,继续口服碳酸钙片、VitB6、叶酸、甲钴胺、枸橼酸钾颗粒等治疗,并嘱患者相关科室随诊。
2 讨 论
白塞氏病是一种慢性炎症性系统性疾病,其特征是复发和缓解过程。这种疾病存在于世界各地,但在中东、地中海地区和亚洲的流行率最高,被称为丝绸之路病。发病年龄通常在30岁左右,男女患病率比为1∶1~3∶1[2,3]。
BD的诊断标准包括:(1)反复口腔溃疡:1 y内反复发作3次。由医生观察到或患者诉说有阿弗他溃疡(一种口腔粘膜的常见病,主要表现为复发性,单发或多发的、疼痛性、圆形或椭圆形溃疡,周围伴有红斑。)[4];(2)反复外阴溃疡:由医生观察到或患者诉说外阴部有阿弗他溃疡或瘢痕;(3)眼病变:前和(或)后色素膜炎、裂隙灯检查时玻璃体内有细胞出现或由眼科医生观察到视网膜血管炎;(4)皮肤病变:由医生观察到或患者诉说的结节性红斑、假性毛囊炎或丘疹性脓疱;或未服用糖皮质激素的非青春期患者出现痤疮样结节;(5)针刺试验阳性:试验后24-48 h由医生看结果。有反复口腔溃疡+其他2项以上者,可诊断为本病,但需除外其他疾病[5]。对于NBD,目前还缺乏诊断标准,依据NBD的诊断及管理国际共识将NBD分为“明确的NBD”及“可能的NBD”,明确的NBD:(1)符合BD的诊断标准;(2)被确认为由BD引起的神经综合征(有客观的神经征象),并得到以下两者中任何一种异常的支持:a. 神经影像学b. CSF;(3)没有可以神经系统病变的其他解释。可能的NBD(符合以下之一):(1)定义为NBD的神经综合征,具有全身BD特征,但不符合BD诊断标准;(2)符合BD标准下发生的非特征性神经综合征[3]。BD患者中NBD患者约为9%(3%~30%),NBD在男性和年轻人中更为普遍,它通常发生在BD之后,但偶尔也可能是BD的首发表现[6]。本例患者为青年男性,根据既往7 y白塞病病史,结合本次出现的神经系统症状及影像学特征和脑脊液检查考虑为神经白塞氏病。
BD患者中大约70%有眼部受累,是导致失明的高危因素。BD眼部病变主要表现是前后葡萄膜炎、前房积脓、黄斑水肿、视网膜血管炎、巩膜炎等[7,8]。反复的葡萄膜炎可继发青光眼、白内障和黄斑水肿,视网膜血管的炎症主要累及静脉,可导致炎性血栓性闭塞,最终导致视网膜和玻璃体出血。本患者以视力下降为其首发症状,以单眼的葡萄膜炎起病,后逐渐累及健侧,反复的葡萄膜炎发作导致患者左眼白内障以及右眼失明,为典型的白塞氏病眼部病变表现。
神经白塞氏病大多累及中枢神经系统,周围神经系统受累少见,中枢神经受累分为实质型及非实质型,实质型主要累及脑干、脊髓和大脑半球,非实质型包括静脉窦血栓和动脉瘤等[3,9]。脑实质受累和非脑实质受累同时存在的患者少见,但也有神经白塞氏病患者同时存在颅内动脉闭塞和静脉窦血栓形成的报道[10]。中枢神经系统受累时最常见的表现是头痛,其他包括感觉减退、麻木、偏瘫和锥体系症状等,癫痫可发生于脑实质受累或静脉窦血栓患者,运动障碍如帕金森病、舞蹈病、肌张力障碍,精神错乱是NBD的其他表现形式。认知功能障碍,通常影响注意力和记忆力,是额叶受累的表现。痴呆是慢性进行性NBD的表现。NBD脊髓受累最常见的是颈段和胸段病变,表现为横贯性脊髓炎、脊髓前动脉综合征等。周围神经病变包括吉兰-巴雷综合征、感觉运动性多发性神经病、多发性单核细胞炎和自主神经病、重症肌无力、肌炎等。此外还有关于睡眠质量下降,睡眠障碍,如睡眠呼吸暂停和不宁腿综合征等的报道[6,11]。MRI是诊断NBD最敏感的手段,脑干是典型好发部位,常累及脑桥,可向上延伸至中脑、基底节区和间脑;急性/亚急性病变在T1加权(T1W)图像上表现为低信号或等信号,在T2W和FLAIR图像上表现为高信号,在DWI上表现为高信号,在ADC图上显示受限的表观扩散系数。在慢性期,可以看到较小的病灶,通常不增强,也可能完全消失。患者可能有脑萎缩,尤其是脑干萎缩。MR静脉造影或CT静脉造影显示有脑窦或静脉血栓形成,脑膜强化见于急性脑膜综合征[3,9,11]。脊髓受累有两种不同的MRI表现形式:“百吉饼征”,即中央病变呈低信号,边缘高信号,有或无增强;运动神经元前角细胞对称受累[11]。本例患者MRI可见右侧丘脑-内囊后肢、中脑及脑桥T1低信号、T2和Flair高信号改变,并有部分强化,DWI上信号稍高,头部MRV无静脉窦血栓形成,且脑电图未见异常电波,排除了脑炎的诊断,MRS也帮助排除了颅内肿瘤,由此考虑本病为实质型神经白塞氏病活动期。若该患者在就诊时,忽略了患者长期白塞氏病病史,根据患者左侧肢体无力及言语不利,头部MRI特征,很有可能误诊为脑卒中或多发性硬化等脱髓鞘疾病,应注意鉴别。多发性硬化(MS)和神经白塞病(NBD)均为复发缓解型病程,均可引起中枢神经系统炎症性改变,故应在早期鉴别。多发性硬化常累及脑室周围白质,在女性中更为普遍,多有寡克隆区带。而BD在男性患者中更常见,罕见寡克隆区带,且相关研究表明,NBD患者脑脊液中IL-10表达明显高于MS患者[12,13]。NBD与MS的影像学表现也有很大不同:MS后颅窝病变小而离散,室周损害、室旁损害和胼胝体损害常见;NBD脑干病变大而弥漫,由脑干向间脑、丘脑和基底节区延伸,很少延伸至视神经区,小脑病变少见[11,14]。本例患者为青年男性,病变由右侧脑桥-右侧丘脑-右侧海马-右侧基底节延伸,符合神经白塞氏病的影像学表现。因为此患者未出现明显的脊髓病变的症状和体征,遂未对患者进行脊髓的影像学检查。
大多数病例脑脊液蛋白轻度升高,脑脊液细胞计数常显著升高,早期常出现中性粒细胞减少,后期出现淋巴细胞增多。血浆及脑脊液中白细胞介素6浓度增加[9]。另外,脑脊液中 IL-6、细胞计数和总蛋白水平在急性发作患者中显著高于缓慢进展期。说明IL-6水平不仅与疾病活动相关,而且能有效地预测患者的长期预后[13]。本例患者脑脊液的表现也符合BD的诊断,另外,外周血中红细胞沉降率ESR、CRP和炎性细胞因子与疾病活动性相关,本例患者血常规、血沉、补体检测及脑脊液分析均提示炎症反应,符合神经白塞氏病血清学表现。
NBD血管炎可表现为复发的浅血栓性静脉炎或深静脉血栓形成。下腔静脉和肝静脉血栓形成,脑静脉窦血栓不常见。血管壁炎症会导致血管壁增厚和闭塞[15]。已有相关病例报道神经白塞氏病患者的颅内动脉血管炎性改变可以通过HRMRI观察,表现为动脉壁内膜增厚及动脉壁炎性改变,但目前相关报道较少[16]。HRMRI是评价颅内动脉疾病的一种新兴工具,它具有明确颅内血管壁病变特征的优点。近年来被用于研究颅内动脉粥样硬化斑块性质、动脉夹层、烟雾病、血管炎等的血管壁特征,还用于研究缺血性脑卒中机制等[17,18]。颅内动脉血管炎性改变表现为明显的管壁增厚和管壁强化[19]。本例患者的HRMRI表现为左侧椎动脉管腔条状稍高信号,管壁明显强化,局部可见条状明显强化信号,基底动脉管壁毛糙,呈明显偏心性强化,双侧小脑上动脉偏心性增厚毛糙,增强扫描后轻度强化。这例患者局部血栓形成和炎症不同时期的表现共存的现象在NBD里比较少见,通过HRMRI发现的这一现象有利于更好的了解NBD血管炎损害的表现和机制。
NBD的治疗主要是皮质类固醇激素合并免疫抑制剂治疗,如生物制剂抗CD20、抗白细胞介素(IL)-1、抗-IL-2、抗-IL-6和抗-IL-17以及肿瘤坏死因子抑制剂如阿达木单抗,依那西普,英利昔单抗(adalimumab,etanercept,in iximab)也被广泛研究[20]。英利昔单抗在临床中获得了良好的效果[21,22]。欧洲风湿病防治中心提出了神经系统受累的白塞氏病的治疗原则:急性脑实质病变应大剂量使用糖皮质激素,然后缓慢减量,可与免疫抑制剂,如硫唑嘌呤联用。应避免使用环孢素。抗肿瘤坏死因子单克隆抗体应被认为是重症疾病的一线或难治性患者的选择药物,对于慢性进展性神经系统受累较严重的患者可从抗肿瘤坏死因子抗体中获益。对于静脉血栓形成的患者应大剂量使用糖皮质激素治疗后逐渐减量,短期内加抗凝药物使用,并对颅外部位的血管疾病进行筛查[23]。我们给予本例患者甲泼尼龙琥珀酸钠冲击治疗3 d后减量,并联合环磷酰胺治疗,后改为口服醋酸泼尼松治疗,改善了患者的神经系统症状,出院时左侧肢体肌力恢复至V级,且右眼视力较前有所改善。
综上所述,NBD是白塞氏病的晚期重症表现,临床表现多样,头部MRI和脑脊液检查为诊断NBD的必要条件。除此之外,对于诊断为NBD的患者,还要结合MRV、脑电图等来除外罕见的脑实质与非实质同时受累的可能,HRMRI对NBD患者动脉的评估有重要的临床价值。临床医师只有了解NBD的临床特征,拥有综合判断能力,才能早期诊断、治疗和改善疾病的预后。
