地塞米松对急性淋巴细胞白血病患儿睡眠-觉醒节律及炎性细胞因子水平的影响
2021-05-27石桂鸾徐晓燕
石桂鸾,徐晓燕
(沭阳铭和医院儿科,江苏 宿迁 223600)
小儿急性淋巴细胞白血病(Acute lymphoblastic leukemi)是一种由未分化的骨髓/淋巴样造血干细胞发生异常克隆性增殖所导致的恶性疾病。有报道称,急性淋巴细胞白血病患儿占急性白血病患儿总数的80%以上。3 ~7 岁的儿童是急性淋巴细胞白血病的高发群体。皮质类固醇激素是临床上治疗小儿急性淋巴细胞白血病的常用药。Margolin 等[1]研究指出,在使用皮质类固醇激素对急性白血病患儿进行治疗期间,尽管会根据其病情对皮质类固醇激素的用量和治疗周期进行了调整,但此类药物引起的不良反应仍不容忽视。皮质类固醇激素易导致的不良反应有疲劳、易怒、情绪低落、精神紊乱等[2-4]。地塞米松是临床上常用的皮质类固醇激素之一。在北美,地塞米松已被临床上广泛应用于小儿急性白血病的治疗中[1]。睡眠-觉醒节律是指夜间入睡、白天醒来这一人体生物节律。有研究指出,癌症患者出现睡眠-觉醒节律紊乱主要与其存在癌因性疲乏有关。关于地塞米松对急性淋巴细胞白血病患儿睡眠-觉醒节律及炎性细胞因子水平的影响,临床上的相关研究较少。本文主要是探讨用地塞米松对急性淋巴细胞白血病患儿进行治疗对其睡眠-觉醒节律及炎性细胞因子水平的影响。
1 资料与方法
1.1 基线资料
选择2015 年1 月至2020 年1 月期间我院收治的23 例急性淋巴细胞白血病患儿作为研究对象。其纳入标准是:病情符合急性淋巴细胞白血病的诊断标准且初次得到确诊;病历资料完整;其家长签署了自愿参与本研究的《知情同意书》。其排除标准是:由其他恶性肿瘤诱发的急性淋巴细胞白血病;合并有其他严重的器质性疾病;因病情复发入院。在这23 例患儿中,有男13 例,女10 例;其年龄为2 ~9 岁,平均年龄为5.5 岁。本研究已通过我院医学伦理委员会的批准。
1.2 方法
1.2.1 治疗方法 根据美国儿童肿瘤协作组(Children’s oncology group,COG)推荐的“CCLG-2010”化疗方案对这23 例患儿进行治疗[5]。“CCLG-2010”化疗方案包括:对患儿进行诱导化疗所用的药物为长春新碱(VCR)、柔红霉素(DNR)和左旋门冬酰胺(L-Asp)。对患儿进行早期强化化疗所用的药物为环磷酰胺(CTX)、阿糖胞苷(Ara-C)和6- 巯基嘌呤(6-MP)。对病情危险程度为低危和中危的患儿进行巩固化疗所用的药物为大剂量甲氨蝶呤(HDMTX)和6-巯基嘌呤(6-MP)。对病情危险程度为高危的患儿进行巩固化疗所用的药物为甲氨蝶呤和(或)环磷酰胺-阿糖胞苷和(或)长春新碱-地塞米松(MTX/CA/VD)+6-MP。每30 d 为1 个化疗周期。在1 个化疗周期的第1 天至第5 天,让患儿口服6 mg/m2的地塞米松,每天分2 次服用。
1.2.2 睡眠监测方法 在1 个化疗周期内,采用小米手环3(购自中国小米公司)对本研究中的23 例患儿进行睡眠监测(在监测前让其佩戴手环1 周使其适应),主要监测其夜间睡眠时间、白天睡眠(小睡)时间、清醒时间及睡眠中发生唤醒事件的情况。夜间睡眠时间定义为夜间睡眠开始的时间减去唤醒的时间。睡眠中的唤醒事件定义为在连续监测过程中连续唤醒的次数。白天睡眠(小睡)时间定义为从早上醒来到当天晚上入睡之间的睡眠时间。
1.2.3 炎性细胞因子的检测方法 在用地塞米松对患儿进行治疗前及治疗的第5 天,分别抽取其适量的静脉血,对血液标本进行离心处理,分离出血浆,采用酶联免疫吸附(Elisa)法检测血浆中TNF-α、IL-1α 及IL-6 的水平。取小儿的急性淋巴细胞RS4:11 和TOM-1,用2µm 的地塞米松进行处理,在处理后的3 h 及后6 h 分别收集细胞的上清液,提取RNA,采用实时荧光定量聚合酶链式反应(qPCR)法检测细胞上清液中TNF-α、IL-6 及IL-1α 的mRNA 水平。之后采用Elisa 法检测细胞上清液中TNF-α、IL-6 及IL-1α 的蛋白水平,采用蛋白质免疫印迹法检测细胞上清液中TNF-α、IL-1α 及IL-6 受体IL-6R 的蛋白水平。检测时所用的人源性TNFα、IL-1α 和IL-6Elisa 试剂盒均购自上海莱兹生物科技有限公司,严格按照试剂盒的说明书进行检测。在检测小儿急性淋巴细胞RS4:11 和TOM-1上清液中TNF-α、IL-6 及IL-1α 的mRNA 水平时,为了量化相对基因表达,将甘油醛-3- 磷酸脱氢酶(GAPDH)作为内参。在进行qPCR 检测时所用的引物如表1 所示。

表1 进行qPCR 检测时所用的引物
1.2.4 统计学方法 采用Graphpad Prism 8.0.2(263)统计学软件处理本研究中的数据,符合正态分布的计量数据采用均数± 标准差(±s)表示,用方差检验,两组之间的差异采用t检验或双因素方差分析;不符合正态分布的计量数据采用中位数(四分位数间距)表示,用t检验,P<0.05表示差异有统计学意义。
2 结果
2.1 地塞米松对患儿睡眠活动的影响
在1 个化疗周期内对这23 例患儿进行睡眠监测的结果显示,在使用地塞米松的1 ~5 d 内,其夜间睡眠时间和白天睡眠(小睡)时间均明显增加;在停用地塞米松后,其夜间睡眠时间和白天睡眠(小睡)时间均显著下降。详见图1。

图1 使用地塞米松后在1 个化疗周期内患儿夜间睡眠时间及白天睡眠(小睡)时间的统计图Figure 1 Statistics of nighttime sleep and daytime sleep (napping)within 30 days of dexamethasone (6 mg/m2/day) chemotherapy cycle
2.2 地塞米松对患儿血浆炎性细胞因子水平的影响
随机在这23 例患儿中选取3 例患儿,在使用地塞米松进行治疗的第5 天抽取其适量静脉血,分离出血浆,采用Elisa 法检测其血浆中TNF-α、IL-6 和IL-1α 的水平(记为Dexamethasone 组),并与这些患儿未使用地塞米松进行治疗前其血浆TNF-α、IL-6 和IL-1α 的水平(记为Non组)进行比较,结果显示,与治疗前相比,治疗后其血浆TNF-α、IL-6 和IL-1α 的水平均显著降低,差异有统计学意义(P<0.05)。详见图2。
2.3 经地塞米松处理的小儿急性淋巴细胞中炎性细胞因子的mRNA 水平及蛋白水平
用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后3 h 及6 h,收集细胞的上清液,提取RNA,采用qPCR 法检测细胞上清液中TNF-α、IL-6 及IL-1α的mRNA 水平,结果显示,用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后,细胞上清液中TNF-α、IL-6 和IL-1α 的mRNA 水平均显著降低(详见图3)。用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后3 h 及6 h,收集细胞的上清液,采用Elisa 法检测细胞上清液中TNF-α、IL-6 及IL-1α 的蛋白水平,结果显示,用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后,细胞上清液中TNF-α、IL-6 和IL-1α 的蛋白水平均显著降低(详见图4)。用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后3 h 及6 h,收集细胞的上清液,采用蛋白质免疫印迹法检测细胞上清液中TNF-α、IL-1α及IL-6 受体IL-6R 的蛋白水平,结果显示,用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后,细胞上清液中TNF-α、IL-1α 和IL-6 受体IL-6R 的蛋白水平均显著降低(详见图5)。由以上结果可知,用地塞米松对小儿急性淋巴细胞RS4:11 和TOM-1 进行处理后,细胞上清液中TNF-α、IL-1α 和IL-6 的蛋白水平和mRNA 水平均显著降低,且IL-6 受体IL-6R 的表达受到显著抑制。

图2 应用地塞米松前后患儿血浆TNF-α、IL-6 及IL-1α 水平的变化Figure 2 The patient took venous blood 5 days after dexamethasone treatment and before treatment to separate the plasma. Elisa detected the protein levels of TNF-α, IL-6 and IL-1α in the child’s plasma.
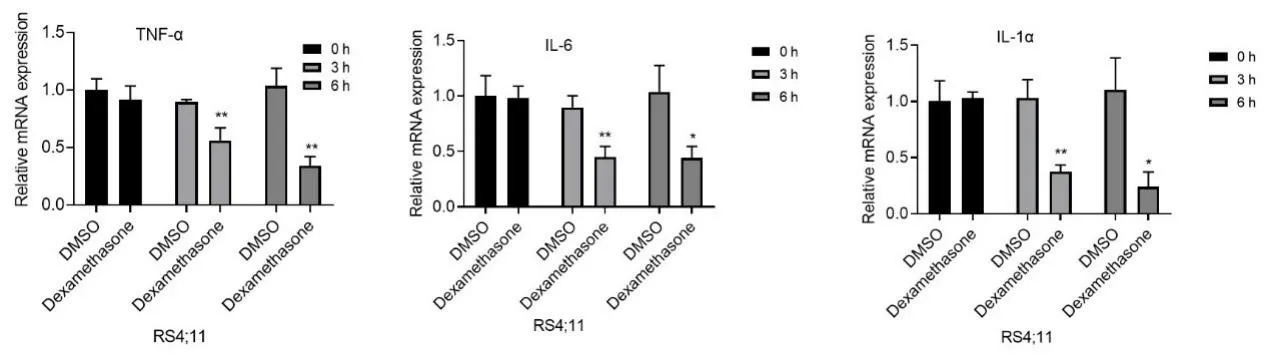
图3 经地塞米松处理的小儿急性淋巴细胞RS4:11 和TOM-1 中TNF-α、IL-6 及IL-1α 的mRNA 水平Figure 3 Pediatric acute lymphocytes RS4: 11,TOM-1 were treated with dexamethasone for 3 h and 6 h,cells were collected,RNA was extracted,and mRNA levels of TNF-α,IL-6 and IL-1α were detected

图4 经地塞米松处理的小儿急性淋巴细胞RS4:11 和TOM-1 中TNF-α、IL-6 及IL-1α 的蛋白水平Figure 4 Pediatric acute lymphocytes RS4: 11,TOM-1 were treated with dexamethasone for 3 h and 6 h,and the cell supernatants were collected.Elisa detected the protein levels of TNF-α,IL-6 and IL-1α

图5 经地塞米松处理的小儿急性淋巴细胞RS4:11 和TOM-1 中TNF-α、IL-6 及IL-6 受体IL-6R 的蛋白水平Figure 5 Pediatric acute lymphocytes RS4: 11,TOM-1 were treated with dexamethasone for 3 h and 6 h,cells were collected,total protein was extracted,and protein levels of TNF-α,IL-6 and IL-1α were detected
3 讨论
睡眠是身体发育、昼夜节律、体内稳态和其他综合因素的平衡过程。在睡眠时间方面,同一年龄段的儿童存在很大的个体化差异。随着年龄的增长,儿童的睡眠时间会出现相应的变化[6-9]。但通常情况下儿童对夜间睡眠的需求基本一致[10-12]。本研究的结果显示,急性淋巴细胞白血病患儿在使用地塞米松进行治疗后,其夜间睡眠的时间延长,唤醒频率降低,且大部分患儿恢复了白天短暂睡眠的习惯。这一结果与Hind 等[13]的研究结果相似。患儿在应用地塞米松后尽管其白天可短暂睡眠,但不会对其夜间睡眠造成影响。有研究证实,急性淋巴细胞白血病患儿在应用大剂量的地塞米松后,可能对其下丘脑-垂体-肾上腺轴(HPA)和(或)体内的多种细胞因子产生影响,进而可对其睡眠造成影响[14-17]。有研究指出,皮质类固醇激素可通过对神经系统进行多层次的影响〔如提高警觉性或间接地通过反馈机制抑制促肾上腺皮质激素释放激素(CRH)的释放〕而影响睡眠[18-22]。CRH 可激活蓝斑-去甲肾上腺素系统,从而可降低清醒度并增加慢波睡眠。地塞米松已被证实可增加慢波睡眠及促进白天嗜睡[23-24]。地塞米松对睡眠的影响可能涉及到炎性细胞因子。Zupanec 等[25]研究指出,TNF-α、IL-1α 和IL-6 在睡眠调节中起着重要作用。Sadeh 等[26]研究发现,TNF-α 与IL-6 单核苷酸的多态性与急性淋巴细胞白血病患儿出现睡眠紊乱有关。TNF-α、IL-1α 和IL-6 被认为是研究人类和动物“疾病综合征”的媒介,这三种炎性细胞因子被认为是介导疲劳的重要因子[27-33]。
综上所述,用地塞米松对急性淋巴细胞白血病患儿进行治疗能增加其夜间睡眠时间和白天睡眠(小睡)时间,抑制其体内TNF-α、IL-1α 和IL-6 的表达。地塞米松影响急性淋巴细胞白血病患儿睡眠的机制可能与此药能够抑制患儿体内TNF-α、IL-1α 和IL-6 的表达有关。
