肾移植受者罹患肺孢子菌肺炎的危险因素分析
2021-04-18徐晓玲
刘 璇,徐晓玲
(安徽医科大学附属省立医院呼吸与危重症医学科,安徽 合肥 230001)
肺孢子菌肺炎(pneumocystis pneumonia,PCP)是由耶氏肺孢子菌引起的在免疫缺陷患者中典型的机会性感染之一。尽管目前可以采取一些有效措施来预防耶氏肺孢子菌的感染,但其仍然是导致HIV阴性的实体器官移植受者感染的重要病原体[1]。近年来,随着器官移植手术的发展成熟,加之实体器官移植受者术后长期服用免疫抑制剂,PCP 的发生率正逐年增加[2],尤其是在肾移植受者中,而从症状出现到开始治疗的时间是PCP 患者死亡的主要因素之一[3]。目前PCP 的临床诊断主要依据宿主因素、临床表现、影像学检查以及临床医师的经验判断。由于PCP 早期缺乏特异的临床表现,同时缺乏简便易行的临床确诊手段,早期诊断PCP 有一定困难[4]。确诊PCP 主要依靠显微镜下发现呼吸道标本上的特征性囊肿和/或滋养体,标本通常通过支气管肺泡灌洗(BAL)、诱导痰获得,在极少数情况下还可以通过肺活检获得[5]。支气管镜联合肺泡灌洗是PCP 的首选诊断方法,但在疾病急性期,该法难以实施,尤其是氧饱和度明显下降的患者以及儿童。诱导痰检查是无创检查,取材相对简便,但阳性率低,且在一定程度上受检查者操作和经验的影响,患者往往在等待病原学结果时病情发生恶化。因而寻找一种便捷且高效的血清标志物来辅助诊断PCP 具有重要的临床意义。基于此,本研究通过回顾性分析肾移植术后合并PCP 患者的临床特征及血清相关指标,旨在寻找早期辅助诊断PCP 的无创性检查指标,现报道如下。
1 资料与方法
1.1 一般资料 回顾性收集2010 年11 月~2020 年2月安徽省立医院呼吸与危重症医学科收治的肾移植术后出现呼吸道症状、临床医师疑诊为PCP 而无其他真菌感染的肾移植受者67例。患者均接受支气管肺泡灌洗或诱导痰检查,其中在呼吸道标本中检出肺孢子菌的22例患者作为病例组,45例病原学检查未见肺孢子菌证据的作为对照组。
1.2 纳入及排除标准 纳入标准:符合《中国实体器官移植受者侵袭性真菌病临床诊治指南》[6]的相关标准:①宿主因素:肾移植术后正在接受免疫抑制剂治疗的大于18 周岁的患者;②临床特征:发热、胸闷、进行性呼吸困难等;③肺部CT 影像显示两肺出现毛玻璃样肺间质病变征象。排除标准:①HIV 阳性或合并其他自身免疫性疾病;②合并其他真菌感染;③合并其他慢性呼吸系统疾病的患者;④临床资料不全者。
1.3 方法 收集患者一般人口资料、呼吸道症状、发病距肾移植手术的时间、免疫抑制方案。采集血液标本,检测并记录实验室检查指标,包括白细胞计数、中性粒细胞/淋巴细胞比值(NLR)、C 反应蛋白(CRP)、降钙素原(PCT)、血浆1,3-β 葡聚糖、乳酸脱氢酶(LDH)、血沉(ESR)、肌酐、CD4+T 细胞比例。比较两组上述指标的差异,将有差异的指标绘制ROC曲线,找出最佳预测值,再以最佳预测值将检验数据转变为二分类变量,进行Logistic 回归分析,判断该指标是否为肾移植受者易患PCP 的危险因素。
1.4 统计学分析 采用SPSS 20.0 软件进行统计学分析。符合正态分布的计量资料用()表示,两样本间比较采用独立样本t检验;非正态分布的计量资料用[M(P25,P75)]表示,组间比较采用Mann-WhitneyU检验;计数资料用(n,%)表示,采用χ2检验。以P<0.05 为差异有统计学意义。绘制ROC 曲线,计算最佳预测值,然后再进行单因素、多因素Logistic 分析。
2 结果
2.1 两组一般资料及实验室指标比较 病例组NLR水平及血浆1,3-β 葡聚糖水平均高于对照组,差异有统计学意义(P<0.05);两组年龄、性别、移植前透析方式、肾移植术后免疫抑制方案、术后感染时间、主要呼吸道症状构成比较,差异无统计学意义(P>0.05);两组白细胞计数、CRP、PCT、LDH、血沉水平比较,差异无统计学意义(P>0.05),见表1。
表1 两组一般资料及实验室指标比较[,M(P25,P75)]
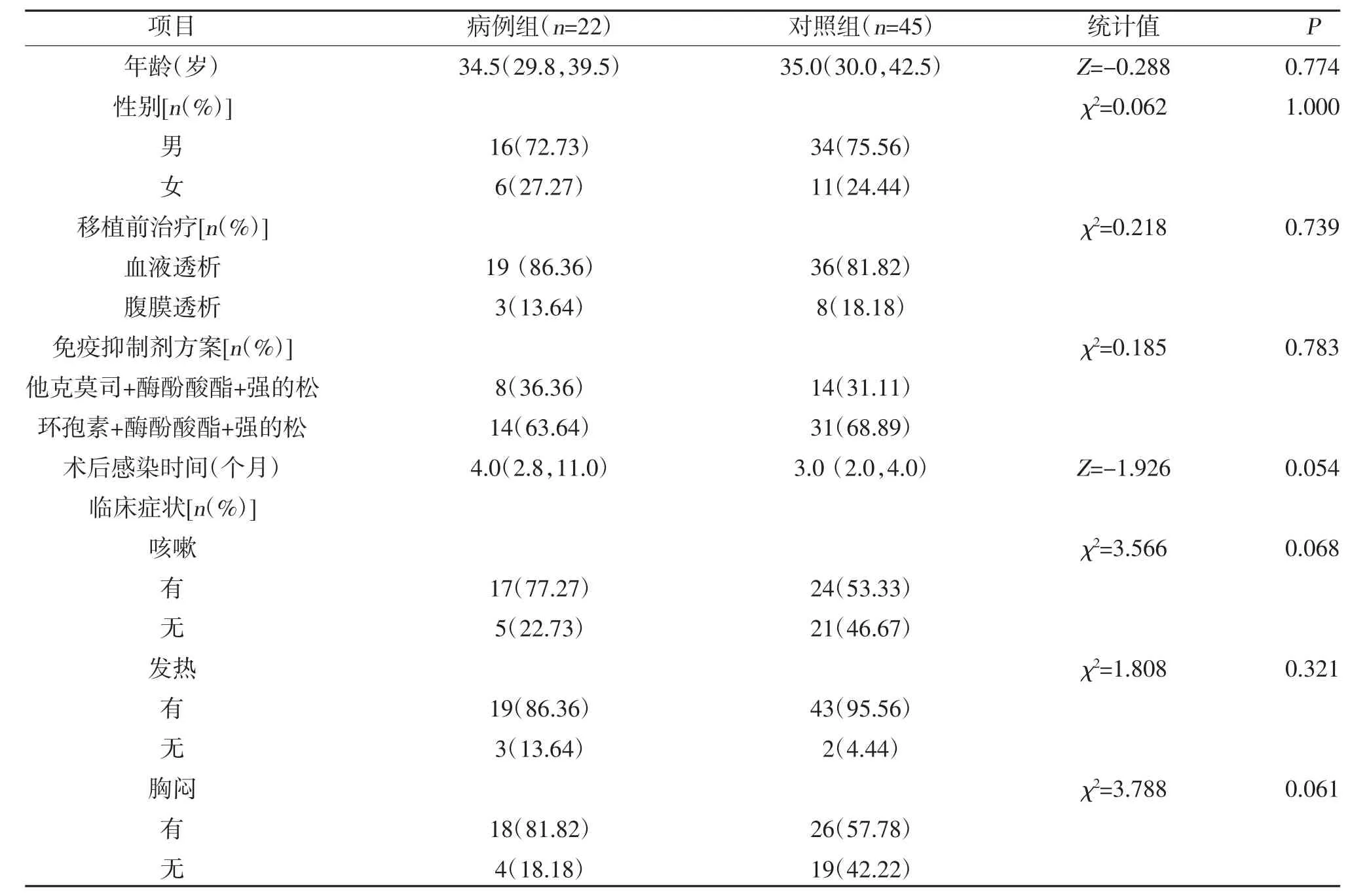
表1 两组一般资料及实验室指标比较[,M(P25,P75)]

表1 (续)
2.2 肾移植受者术后发生PCP 的多因素Logistic 回归分析 ROC 曲线显示,最佳诊断值为5.40 时,NLR诊断PCP 的曲线下面积(AUC)为0.661(95%CI:0.524~0.797),敏感度和特异度分别为90.91%、42.22%;最佳诊断值为28.17 pg/ml 时,血浆1,3-β葡聚糖诊断PCP 的AUC 为0.676(95%CI:0.527~0.826),敏感度和特异度分别为65.00%、67.44%,见图1。针对NLR 赋值0=NLR≥5.40,1=NLR<5.40,针对1,3-β 葡聚糖赋值0=1,3-β 葡聚糖≥28.17 pg/ml,1=1,3-β 葡聚糖<28.17 pg/ml,进行多因素Logistic回归分析,结果显示,NLR≥5.40、1,3-β-葡聚糖≥28.17 pg/ml 是肾移植受者术后发生PCP 的独立危险因素,见图2、表2。

图1 血浆1,3-β 葡聚糖诊断PCP 的ROC 曲线
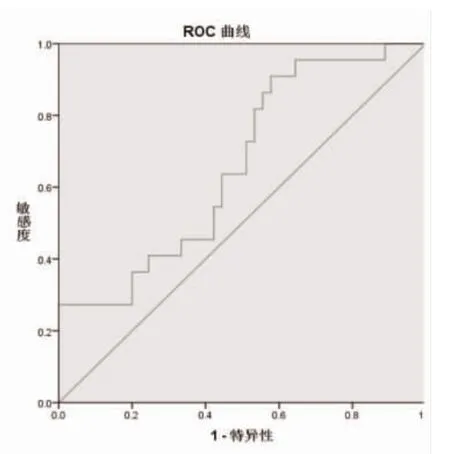
图2 NLR 诊断PCP 的ROC 曲线
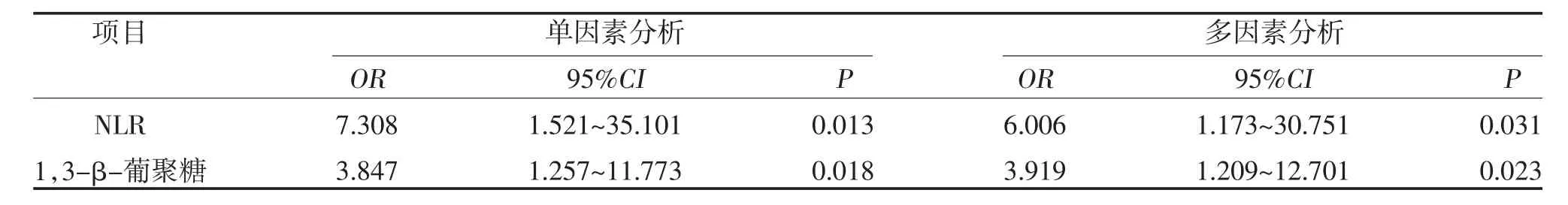
表2 肾移植受者术后发生PCP 的多因素Logistic 回归分析
3 讨论
本研究发现,作为一种微创的、非侵袭性的检查手段,NLR 和1,3-β-葡聚糖在肾移植术后PCP 的诊断中具有一定价值。目前,诊断免疫抑制患者PCP主要依据病史资料、临床症状、影像学表现、血清学指标、病原学检查以及医师的经验[7]。我院确诊PCP主要依据呼吸道标本经六胺银染色后,显微镜下发现肺孢子菌的包囊或滋养体。由于缺乏稳定有效的体外肺孢子菌培养技术,多聚酶链反应等技术尚不成熟且操作繁琐,诱导痰检查阳性率低,支气管肺泡灌洗和肺活检为有创操作,并非所有患者都可以耐受,PCP 的早期诊断存在很多困难[8]。
1,3-β-葡聚糖是肺孢子菌细胞壁的主要成分,细菌、病毒和人体本身并不存在,当免疫抑制的患者感染肺孢子菌后,经过肺吞噬细胞的吞噬、消化和释放,1,3-β-葡聚糖即可被释放入血,因而可在血液标本中检出。本研究中,病例组与对照组患者血浆1,3-β-葡聚糖水平比较,差异有统计学意义(P<0.05),且经过多因素Logistic 回归分析发现,血浆1,3-β-葡聚糖水平≥28.17 pg/ml 的肾移植受者患PCP 的可能性是1,3-β-葡聚糖水平<28.17 pg/ml 患者的3.919 倍。这与既往研究认为1,3-β-葡聚糖是PCP 诊断的血清学生物标志物是相符的,因此阳性的1,3-β-葡聚糖结果可以作为肺孢子菌感染存在于有呼吸道症状和可疑影像学表现的免疫抑制患者中的有力证据[9]。本次确诊的22例PCP 患者中,有3例患者1,3-β-葡聚糖水平<28.17 pg/ml,呈阴性。可能是因为这些患者处于感染的早期阶段,此阶段肺孢子菌的机体负荷量较低,且菌体尚未被吞噬消化,菌体细胞壁的成分尚未被释放入血。
炎症是包括PCP 在内的真菌感染的重要发生发展过程。中性粒细胞、淋巴细胞是机体中参与急性炎症反应的重要细胞,两者比值升高则更能准确的判定炎症、感染的发生。目前关于NLR 在肾移植受者PCP 的病例中的较少见。肾移植受者术后免疫抑制方案中重要的药物包括钙调神经磷酸酶抑制剂、霉酚酸酯、糖皮质激素。钙调神经磷酸酶抑制剂以环孢素A 和他克莫司为代表药物,是目前临床上应用最为广泛的一类免疫抑制剂。他克莫司可以与细胞内结合蛋白结合形成复合物,抑制钙调磷酸酶,进而抑制白细胞介素-2 转录,从而抑制T 细胞的活化与增殖。霉酚酸酯可以抑制鸟嘌呤核苷酸的经典合成途径,从而干扰DNA 合成,抑制T 和B 淋巴细胞的增殖,并抑制活化B 淋巴细胞产生抗体来发挥免疫抑制作用[10]。糖皮质激素能诱导中性粒细胞增多,特别是促进中性粒细胞成熟和动员,同时可以非特异性地抑制淋巴细胞分裂,促进淋巴细胞的凋亡。因此,接受较强免疫抑制方案的患者可能表现为中性粒细胞不变或增多,而淋巴细胞减少。本研究中,病例组与对照组患者中的NLR 水平比较,差异有统计学意义(P<0.05),多因素Logistic 回归分析发现,NLR≥5.40 是肾移植受者发生PCP 的独立危险因素。作为一种机会性感染病原体,免疫抑制较强的患者更容易罹患PCP,肾移植受者术后长期口服免疫抑制剂,大大抑制了淋巴细胞的增殖及细胞功能,这可能是造成NLR 比值升高的患者对肺孢子菌更易感的原因。但NLR 对肾移植受者发生PCP 的影响机制尚不明确,未来仍需要大样本的前瞻性研究及分子生物研究进行探索。
综上所述,在肾移植受者中,NLR≥5.40、1,3-β-葡聚糖水平≥28.17 pg/ml 对受者发生肺孢子菌肺炎的诊断有良好的预测价值,可以帮助临床医生作出PCP 的早期诊断,尽早开始抗病原体治疗。
