经剑突下胸腺扩大切除术治疗胸腺瘤的临床疗效分析
2021-03-22卢恒孝李树海徐统震
卢恒孝,王 昊,王 江,李树海,徐统震
(1.潍坊市人民医院胸外科,山东 潍坊 261041;2.山东大学齐鲁医院胸外科,山东 济南 250000)
胸腺瘤是来源于胸腺上皮细胞的肿瘤,国内报道其发病率约为3.93/100万[1],国外发病率约为1.3/100万~3.2/100万[2]。胸腺瘤和自身免疫性疾病有关,胸腺瘤患者并发重症肌无力的概率为15%~20%[3]。完整的手术切除是目前临床治疗胸腺瘤的主要手段,早期胸腺瘤可获得完全根治性切除,预后良好,5年生存率在80%以上[4]。但是,胸腺瘤一旦侵袭到肺部、大血管或心包,手术治疗后其复发率和二次手术率均较高,预后较差[5]。胸腔镜辅助下手术治疗胸腺瘤因具有创伤小、出血少、术后恢复快等优点,在临床中应用较多。传统胸腔镜手术入路选择在右胸作切口进行手术,容易损伤患者神经和侧胸腺,手术创伤相对较大,术后患者疼痛情况较重。近年来,经剑突下入路治疗胸腺瘤在临床中应用逐渐增多,其可充分暴露前纵隔、双侧膈神经、无名静脉及左右胸腺上极等手术区域,为术者提供更好的手术视野。本研究回顾性分析98例胸腺瘤患者的临床资料,对比胸腔镜辅助下经剑突下入路和经侧胸入路治疗胸腺瘤的临床疗效,以期为临床手术入路的选择提供参考。
1 资料与方法
1.1 临床资料
回顾性分析2018年1月至2019年12月在潍坊市人民医院胸外科行胸腔镜下胸腺扩大切除术治疗的98例胸腺瘤患者的临床资料,根据手术入路的不同分为经剑突组(n=47)和经侧胸组(n=51)。经剑突组患者行经剑突下入路胸腺扩大切除术,经侧胸组患者行经侧胸入路胸腺扩大切除术。2组患者临床资料比较,差异无统计学意义(P>0.05),具有可比性,见表1。纳入标准:①经病理学检查最终确诊为胸腺瘤;②肿瘤直径≤5 cm;③无主支气管、大血管或心包侵袭。排除标准:①行胸骨切开术治疗;②伴有胸膜炎;③有血液系统或精神疾病;④伴有严重基础疾病;⑤拒绝或不能耐受手术;⑥临床资料不完整。本研究经潍坊市人民医院伦理委员会批准。
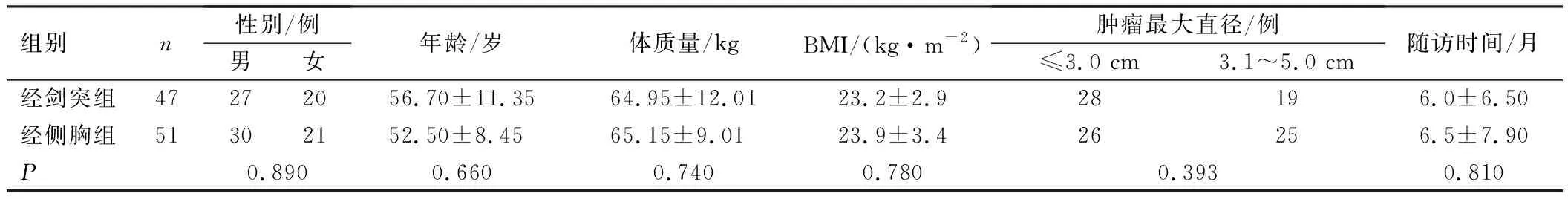
表1 患者临床资料比较
1.2 方法
1.2.1 术前处理 所有患者术前均行血常规、生化全项检查及心肺功能评估,排除手术禁忌证。
1.2.2 手术方法 经剑突组患者取平卧位,后背垫高,全身麻醉后行单腔气管插管。术者与助手站于患者两侧,于剑突下正中作1个长约2 cm的纵行切口为观察孔,逐层分离进入前纵隔;手指钝性分离胸骨后间隙,于手指可触及的两侧肋弓最远端引导建立2个0.5 cm肋弓下操作孔;置入胸腔镜,建立人工气胸,压力为8~10 mmHg,0号丝线缝合剑突下切口以保持胸腔内压。于左右肋弓下操作孔分别置入超声刀及吸引器,进行胸腔镜下胸腺扩大切除术:经上腔静脉和膈神经剪开胸膜,暴露同侧胸腺下极,超声刀游离同侧胸腺上极,将该侧胸腺及其周围脂肪组织完整剥离;游离保护胸廓内动脉和膈神经,于锁骨下动脉的分叉处和胸廓内动脉内侧切开纵隔胸膜,暴露对侧胸腺,超声刀游离胸腺并切除,切除范围包括胸腺及前纵隔胸腺旁(甲状腺下缘、主动脉上腔间隙、主肺动脉窗、双侧心膈角、无名静脉后方、气管前方、上侧膈神经内侧)的脂肪及淋巴组织,见图1。标本取出后送病理检测。
经侧胸组患者采取45°半侧卧位,双腔气管插管,单肺通气,常规消毒铺单后,于第5肋间腋中线作1个1.0 cm的切口为观察孔,于第3肋间腋前线作1个2.5 cm的切口、于第6肋间锁骨中线外侧作1个0.5 cm的切口为操作孔,置入胸腔镜,行胸腺扩大切除术,方法同经剑突组。切除范围为全部胸腺手术侧(膈神经内侧、心膈角、无名静脉后方)的脂肪及淋巴组织,见图2。
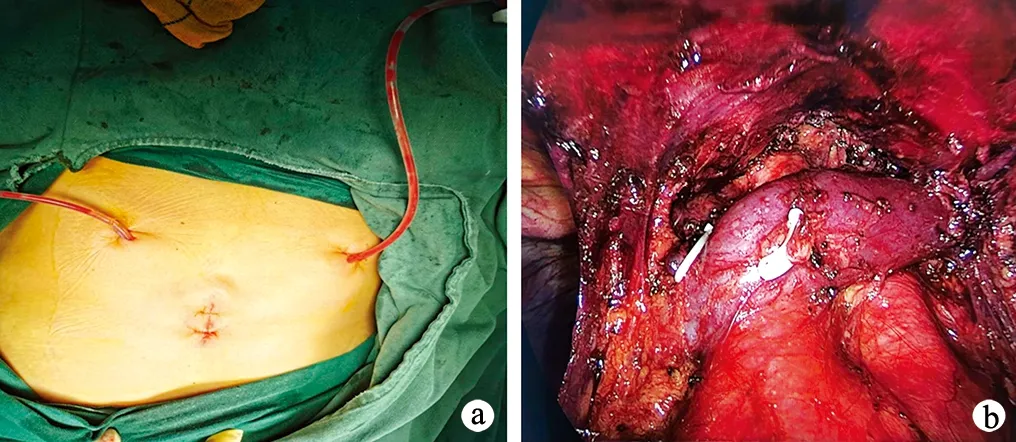
a:经剑突下入路进入胸腔;b:手术切除范围
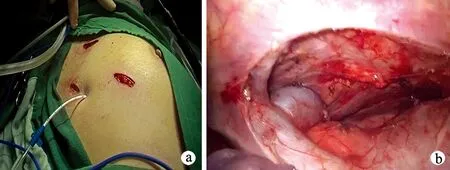
a:经侧胸入路进入胸腔;b:手术切除范围
1.2.3 术后处理 2组患者术后给予相同的常规处理,采用止痛泵止痛并对患者进行止痛泵使用指导。
1.3 观察指标
2组患者术后第1、2、3、6个月通过门诊随访。比较2组患者的手术时间、术中出血量、术后引流时间及引流量、术后住院时间及术后并发症(肺部感染、肺不张、房颤、上肢运动障碍、切口液化等)情况。采用视觉模拟量表(visual analogue scale,VAS)于术后4 h、8 h、12 h、24 h对患者进行疼痛评分,得分越高,疼痛越严重。
1.4 统计学方法
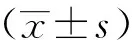
2 结果
经剑突组手术时间、术后引流时间及引流量、术后住院时间、VAS评分均明显低短/少/低于经侧胸组,差异具有统计学意义(P<0.05);2组患者术中出血量、术后并发症发生率比较,差异无统计学意义(P>0.05),见表2。经剑突组患者术后出现肺部感染1例、房颤1例,经侧胸组患者术后出现肺部感染2例、房颤1例,均经药物治疗后好转。
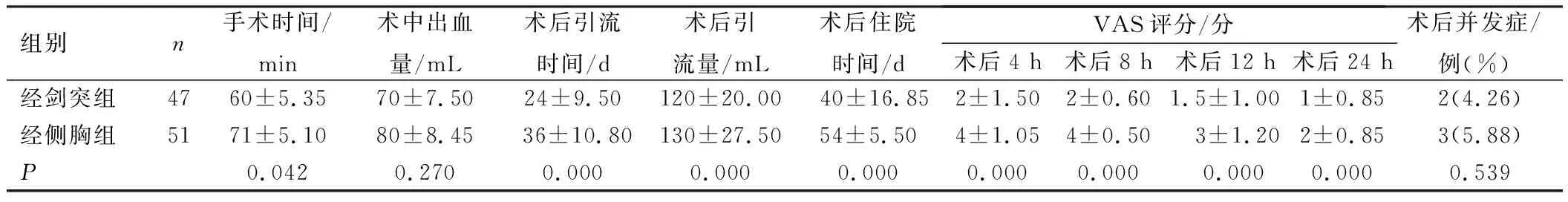
表2 患者手术情况比较
3 讨论
胸腺瘤是最常见的前纵隔肿瘤,起源于胸腺上皮细胞,尽管胸腺瘤的恶性程度较低,但30%~40%的胸腺瘤仍呈侵袭性生长且术后复发率极高[6]。目前,手术切除是胸腺瘤的主要治疗方法,肿瘤切除是否完整对患者的预后有重要的影响[6-8]。传统的手术方法是经胸骨劈开入路行胸腺扩大切除术,但该方法存在创伤大、术中失血多、术后疼痛明显、患者恢复慢、并发症发生率高等问题[9-10]。随着微创技术的不断发展,胸腔镜手术因创伤小、术后疼痛轻、住院时间短及患者恢复快等优势,逐渐取代传统开胸手术成为了治疗胸腺瘤的主要手术方式[8,11-12]。
胸腔镜胸腺扩大切除术的手术入路按照切口部位可分为经侧胸入路、经剑突下入路和经颈胸入路等[13-15]。经侧胸入路通常于右/左腋前线第6肋间处作观察孔,于右/左腋前线第4肋间和胸骨旁第5肋间作操作孔,单侧肺通气,将带包膜的胸腺和周围纵隔脂肪组织完全切除;而经剑突下入路通常在剑突下2 cm处作横切口为观察孔,在两侧肋弓手指可触及的末端作操作孔,将胸腺及前纵隔胸腺旁脂肪组织全部切除[16-17]。由于胸腺处于人体前上纵隔,经单侧胸入路进入胸腔,颈部和对侧手术视野受限,对显露胸腺上极和对侧胸腺的操作具有很大限制,而经剑突下入路可以提供整个前纵隔视野,还能够进入双侧胸腔内进行操作,特别是胸腔灌注气体后,纵隔空间变大,手术视野更广,可以实现胸腺瘤组织的扩大切除[4,18]。经侧胸入路切口邻近肋间神经,容易造成神经损伤,导致患者术后出现神经麻痹或神经痛等并发症;而经剑突下入路则可以避免该情况[19-20]。经侧胸入路术者在完成一侧手术后,需要调整操作体位进行另一侧操作,而经剑突下入路则不需要频繁更换手术体位,简化了手术流程,客观上可以缩短手术时间[12]。经侧胸入路患者麻醉需进行双腔插管,根据手术进程,需要麻醉医师调整患者气供,以保证术侧肺处于萎陷状态,对麻醉要求高,术后患者不良反应发生率高;而经剑突下入路只需单腔插管,据以往的报道显示,与经侧胸入路相比,经剑突下入路患者术后呼吸机插管时间明显较短,肺部并发症发生率明显较低[21-22]。
Li等[23]对比经侧胸入路和经剑突下入路对临床疗效的影响发现,经剑突下入路能够缩短手术时间和住院时间,减少出血量,降低术后并发症发生率。Xu等[24]针对伴有重症肌无力的胸腺瘤患者的研究显示,与经侧胸入路相比,经剑突下入路可以缩短手术时间,减少出血量,并减轻术后疼痛。黄鑫等[25]通过在剑突下作单孔对早期胸腺瘤患者实施手术,获得了良好的手术效果,该术式减少了手术切口的数量,但胸腔镜及操作器械均由同1个孔进入胸腔,器械活动范围减少,对于暴露胸腺上极具有一定的限制,且会增加手术风险,因此要求术者必须具备极丰富的手术经验。
本研究中,经侧胸入路和经剑突下入路在术中出血量、术后并发症方面无明显差异;这与之前的相关研究不同,笔者认为,大多数胸外科医师习惯于采用经侧胸入路实施胸腺扩大切除术,突然改变手术路径后需要经过一个适应和逐步提高手术技能的过程,因此造成了不同研究之间患者术中出血量和术后并发症发生率不同。但本研究中,相比经侧胸入路,经剑突下入路在缩短手术时间和引流时间、减轻术后疼痛、减少术后引流量方面具有明显优势。因此,胸外科医生面对新的手术入路,应当经过一定时间的学习、训练,达到熟练掌握的程度,并且应制订应对意外情况的详细处理预案,以充分发挥经剑突下入路的手术优势。
综上所述,手术切除仍是目前治疗胸腺瘤的主要手段,且手术方式不断向着微创发展。本研究认为,对于行胸腺扩大切除术治疗胸腺瘤的患者,胸腔镜辅助下经剑突下入路和经侧胸入路均可获得良好的临床效果;但是与经侧胸入路相比,经剑突下入路手术时间和术后引流时间更短,引流量更少,术后疼痛更轻。本研究同样存在一些不足之处:首先,本研究是一个单中心回顾性研究,病例数偏少,研究存在选择偏倚;其次,经剑突下入路在研究者工作单位开展时间相对较短,对于该项技术的掌握仍不够成熟,需进一步学习、培训,加大对这一技术的研究。