正常白蛋白尿糖尿病肾病相关临床资料分析
2021-03-19翟迎九付斌姚强张菁杨燕萍姚蔚慕开达
翟迎九 付斌 姚强 张菁 杨燕萍 姚蔚 慕开达
众所周知,糖尿病肾脏疾病一般经历正常白蛋白尿、微量白蛋白尿、大量白蛋白尿这样的阶段,随着对糖尿病研究的深入,人们越来越多的发现尿白蛋白阴性而肾功能下降的情况存在,并称之为正常白蛋白尿糖尿病肾脏疾病(NADKD)。目前,关于NADKD 的发病机制尚不清楚、预后情况存在争议。本研究通过分析临床收集的数据,探讨与NADKD 发生相关的危险因素。
1 资料与方法
1.1 一般资料 选择2019 年1 月至2020 年1 月上海健康医学院附属周浦医院内分泌科住院的586 例2 型糖尿病患者,年龄≥18 岁且<80 岁,排除其它疾病引起的肾脏病变、合并恶性肿瘤、肝功能不全及泌尿系统感染等疾病者。根据eGFR、U-mALB 检测结果分为三组:单纯糖尿病组[U-mALB<17 mg/L、eGFR>60 ml/(min/1.73 m2)]、微量白蛋白尿糖尿病肾病组(200 mg/L>U-mALB ≥17 mg/L)、正常白蛋白尿糖尿病肾病(NADKD) 组[eGFR ≤60 ml/(min·1.73 m2)、U-mALB<17 mg/L]。所有观察对象均对本研究知情同意并签署知情同意书,本研究经本院伦理委员会同意后实施。NADKD 诊断标准:(1)符合世界卫生组织(WHO)或ADA 糖尿病最新诊断标准;(2)估算肾小球滤过率[eGFR ≤60 ml/(min·1.73 m2)];(3)尿蛋白阴性:尿微量白蛋白排泄率≤20 μg/min 或随机尿微量白蛋白<17 mg/L,或24 h 尿微量蛋白定量<30 mg。
1.2 方法 所有观察对象均禁食、禁水12 h 后,于次日清晨空腹留取静脉血检测生化指标,同时留取晨尿检测随机尿白蛋白(免疫比浊法),尿CysC 和α1-酸性糖蛋白(AAG)的检测采用酶联免疫吸附法(ABCELISA)。肾小球率过滤(eGFR)计算公式(CKD-EPI)[1]:eGFR=a×(Scr/b)c×(0.993)年龄。
1.3 统计学方法 采用SPSS 17.0 统计软件。计量资料以(±s)表示,组间比较采用t检验;计数资料以n或%表示,组间比较采用χ2检验;非条件Logistic 多因素回归分析评估风险因素。以P<0.05 为差异有统计学意义。
2 结果
2.1 三组糖尿病患者一般临床资料 见表1。
表1 三组糖尿病患者一般临床资料(±s)
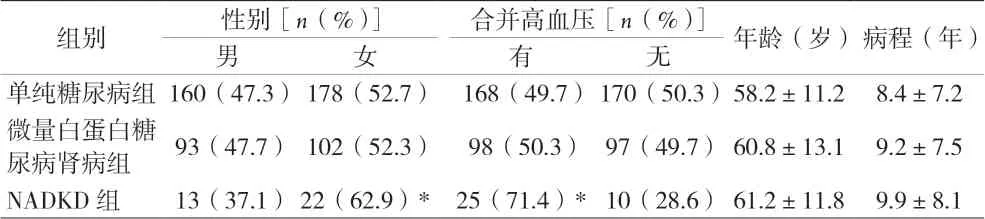
表1 三组糖尿病患者一般临床资料(±s)
注:与其它两组比较,*P<0.05
组别 性别[n(%)] 合并高血压[n(%)] 年龄(岁)病程(年)男女有无单纯糖尿病组160(47.3)178(52.7) 168(49.7)170(50.3)58.2±11.2 8.4±7.2微量白蛋白糖尿病肾病组 93(47.7) 102(52.3) 98(50.3) 97(49.7) 60.8±13.1 9.2±7.5 NADKD 组 13(37.1)22(62.9)* 25(71.4)* 10(28.6) 61.2±11.8 9.9±8.1
2.2 三组间生化指标比较 见表2。
表2 三组糖尿病患者生化指标的比较(±s)
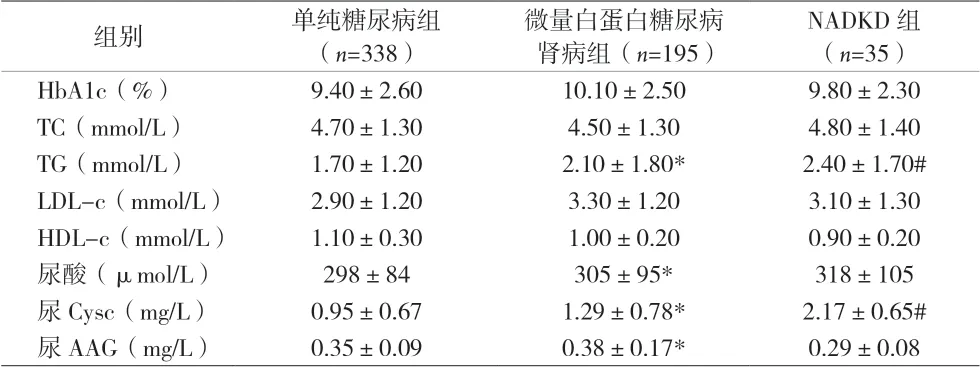
表2 三组糖尿病患者生化指标的比较(±s)
注:与单纯糖尿病组比较,*P<0.05;与其它两组比较,#P<0.05
NADKD 组(n=35)HbA1c(%) 9.40±2.60 10.10±2.50 9.80±2.30 TC(mmol/L) 4.70±1.30 4.50±1.30 4.80±1.40 TG(mmol/L) 1.70±1.20 2.10±1.80* 2.40±1.70#LDL-c(mmol/L) 2.90±1.20 3.30±1.20 3.10±1.30 HDL-c(mmol/L) 1.10±0.30 1.00±0.20 0.90±0.20尿酸(μmol/L) 298±84 305±95* 318±105尿Cysc(mg/L) 0.95±0.67 1.29±0.78* 2.17±0.65#尿AAG(mg/L) 0.35±0.09 0.38±0.17* 0.29±0.08组别 单纯糖尿病组(n=338)微量白蛋白糖尿病肾病组(n=195)
2.3 NADKD 的危险因素分析 非条件Logistic 多因素回归分析以NADKD 的发生为因变量,以年龄、性别、合并高血压、糖尿病病程、糖化血红蛋白、胆固醇、甘油三酯、低密度脂蛋白、高密度脂蛋白、尿酸、尿CysC、尿AAG 为自变量,结果显示性别、合并高血压、尿CysC 是发生NADKD 的危险因素。
3 讨论
报道NADKD 的发病率并不低,在2 型糖尿病患者中的发病率为7%~15%[2-4],较多的研究[5]发现2 型糖尿病患者年龄、病程、血压、肥胖、血脂、尿酸等都是糖尿病肾病的危险因素。而对NADKD 发病机制、相关危险因素及疾病转归存在一定争议。从既往发表文献来看[6-7],患者的性别、糖尿病病程、血脂、脉压差等是NADKD 患者肾功能下降的危险因素。
本研究观察到NADKD 患病率为6%,在NADKD组中女性患者明显高于单纯糖尿病组及微量白蛋白尿糖尿病肾病组,非条件Logistic 多因素回归分析显示性别是发生NADKD 的危险因素,提示NADKD 的发生与性别相关。糖尿病可能导致患者体内性激素水平紊乱,影响肾脏组织内雌激素受体的分布,从而失去雌激素对肾脏的保护作用。因此,对女性糖尿病患者要更加注意,即使尿白蛋白正常,也要定期检测肾功能,计算eGFR,尽早发现肾小球滤过率的下降。
经典理论认为糖尿病肾病与糖尿病微血管病变密切相关,而NADKD 的发病可能与大血管的病变关系更加密切,有研究[8]报道2 型糖尿病患者eGFR 降低,与颈动脉内膜内侧厚度、颈动脉硬度、动脉内阻力指数的增加有关。本组病例观察到NADKD 组合并高血压的比例明显增高,同时,合并高血压也是NADKD 的危险因素,提示NADKD 的发病可能与大血管的动脉硬化相关。
有报道[9]NADKD 的发病与肾小管间质损伤有关;且尿液Cys C 作为肾脏损伤的标志物之一,在不同类型肾脏疾病中具有诊断价值[10]。本资料观察到NADKD组的尿胱抑素C 水平显著高于单纯糖尿病组及微量白蛋白尿组,Logistic 多因素回归分析显示尿胱抑素C 是发生NADKD 的危险因素,提示肾小管损伤与NADKD的发生有关,因此,尿CysC 作为NADKD 发生的预测指标有待更多研究证实。
本研究非条件Logistic 多因素回归分析结论中,年龄、糖尿病病程、尿酸、血脂异常、尿α1-酸性糖蛋白等因素未能进入回归方程,但并不能说明,这些因素与NADKD 的发病无关,可能与本组观察患者年龄偏大、样本量偏小有关,因此,本研究的结论需要更大样本、更严谨设计的研究证实。
