孕妇收缩压变化轨迹与新生儿胎龄体重的关联性研究*
2021-03-16郭倩岚李红美
胡 浩 冯 佩 喻 茜 朱 蔚 郭倩岚 李红美△
【提 要】 目的 探讨妊娠期女性收缩压轨迹的变化模式与新生儿胎龄体重的关系。方法 采用回顾性队列研究,收集江苏省昆山地区2013-2017年进行产检建卡(孕8~14周)并单胎分娩的63724名孕妇及其新生儿的资料,主要包括孕妇一般人口学特征、疾病史、妊娠期血压监测记录、分娩信息,新生儿出生性别、体重等。通过 SAS 软件Proc Traj程序将孕妇妊娠期收缩压变化轨迹模式分为四类,即低-稳定轨迹型、正常-稳定轨迹型、高-正常轨迹型、正常-高轨迹型,并根据分娩周数、性别及出生体重将新生儿出生体重分为小于胎龄儿(smaller for gestional age,SGA)、适于胎龄儿(appropriate for gestional age,AGA)及大于胎龄儿(larger for gestional age,LGA)。采用无序多分类logistic回归模型分析孕妇不同的血压轨迹变化模式与SGA及LGA的关联性。结果 低-稳定型、正常-稳定型、高-正常型、正常-高型中SGA发生率分别为8.39%、8.37%、11.79%、16.12%,四组间的差异具有统计学意义;而四种不同血压轨迹组LGA发生率分别为10.09%、11.63%、13.10%、11.81%,四组间差异亦有统计学意义。调整混杂因素后,在多因素logistic回归分析中,与低—稳定型相比,正常-稳定型,高-正常型,正常-高型发生SGA的风险增加,其OR值(95%CI)分别为1.19(1.13~1.25)、1.52(1.02~2.32)、2.21(1.80~2.51),而不同的血压轨迹模式与LGA的关联性未发现有统计学意义。结论 无论是妊娠早期高SBP还是妊娠期SBP过度升高均增加SGA发生的风险。
妊娠高血压疾病(hypertensive disorder complicating pregnancy,HDCP),特别是先兆子痫,仍然是造成孕产妇和婴儿死亡的主要原因[1-2],占妊娠并发症的8%~10%。HDCP不仅增加产妇后续生活中心脑血管疾病发病或死亡的风险[3],还会导致不良分娩结局[4-5],包括小于胎龄儿(small for gestational age,SGA)、大于胎龄儿(large for gestational age,LGA)、早产等,而这些不良分娩结局会给儿童及其成年带来影响。有研究表明,SGA和LGA增加了儿童期和成年期患心脏病及代谢疾病的风险[6-7]。目前,大部分研究都只是针对单次测量的孕妇血压值与胎儿出生结局关系进行分析,而妊娠期孕妇血压是一个动态变化的过程,单次测量不足以准确阐明孕期的血压对胎儿出生胎龄体重的影响。因此,本研究采用SAS软件中PROC TRAJ程序对观察对象妊娠期收缩压(SBP)的轨迹建立模型并进行分组,分析不同SBP变化轨迹对胎儿出生胎龄体重的影响。我们采用SBP的原因是在大多数疾病的风险因素预测中 SBP优于DBP[8]。
对象与方法
1.研究对象
研究对象为2013年1月至2017年12月在昆山进行产检建卡(孕8~14周)并分娩的女性。在此期间共登记了106130名孕妇及其新生儿。排除首次建卡日期超过孕14周者(30644名);多胎妊娠(1129名);妊娠结局为死胎、死产及出生缺陷者(139名);异常血压记录及健康体检记录不完整者(10494名),本研究最终纳入63724名孕妇及其新生儿被纳入本次分析。此次调查经昆山市妇幼保健所伦理委员会审批通过。
2.研究方法
收集孕妇建卡时一般人口学信息,包括孕妇年龄、文化程度、产次、疾病史等,测量身高、体重,并收集妊娠各阶段的血压值。妊娠结局主要包括新生儿性别、体重等。根据2017年WHO制定的标准[9],按照不同分娩孕周,将出生体重低于同性别、同胎龄平均体重的第10百分位数的新生儿诊断为小于胎龄儿(SGA),处于第10百分位至第90百分位之间的新生儿称为适于胎龄体重儿(appropriate for gestational age,AGA),大于第90百分位新生儿为大于胎龄儿(LGA)。
根据孕妇首次建卡的身高和体重计算体质指数(BMI),并根据BMI分成四组[10]:BMI<18.5kg/m2为消瘦;18.5kg/m2≤BMI<24.0kg/m2为正常;24.0kg/m2≤BMI<28kg/m2为超重;BMI≥28.0kg/m2为肥胖。根据美国医学研究所(IOM)孕期增重指南2009对孕期增重进行分类[11],孕前体重不足,正常体重,超重和肥胖的女性的推荐增重量分别定义为12.5~18.0kg,11.5~16.0kg和7.0~11.5kg。选择电子血压计进行血压测量,测量时应排除周围干扰,被测对象至少静息休息5分钟,上臂与心脏平齐。测量两次并记录SBP和DBP,测量时间间隔至少为1分钟,取平均值。若读数相差超过10mmhg,应排除干扰,稍事休息后重复测量至符合要求。利用妊娠期间四次SBP测量值,即首次建卡SBP(8~14周)、20周到入院前的最高SBP、入院SBP、产后2小时SBP,采用SAS 软件中 Proc Traj[12]程序拟合SBP的变化轨迹模型,采用CNORM模式并根据贝叶斯信息准则(Bayesian information criterion,BIC)对SBP的变化轨迹进行分组。
3.统计学分析
采用SAS 9.4软件进行统计分析。本研究中计量资料均不服从正态分布,采用中位数(四分位数间距)进行描述,并使用非参数检验(Kruskal-Wallis检验)比较组间差异;计数资料采用率或构成比进行描述,组间比较采用χ2检验、校正的χ2检验或者确切概率法。采用无序多分类logistic回归模型分析SGA和LGA与不同SBP轨迹分组之间的关联。所有统计学检验均为双侧,差异在P<0.05时被认为具有统计学意义。
结 果
1.研究对象收缩压轨迹情况
所有孕妇收缩压的变化轨迹被分成四种类型(见图1),即低-稳定型(n=31853,50.0%),SBP均值由104.08mmHg上升至119.81mmHg,之后平缓降至115.14mmHg;正常-稳定型(n=30507,47.9%):由117.75mmHg上升至129.17mmHg,逐步降至116.71mmHg;高-正常型(n=229,0.36%):由137.79升高至156.93mmHg,逐步降至120.52mmHg;正常-高型(n=1135,1.8%):由118.89mmHg逐渐升高至144.37mmHg,再降至134.09mmHg。
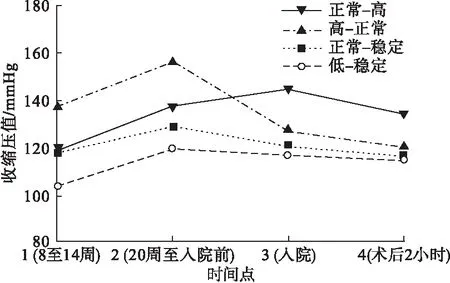
图1 血压轨迹分组情况
2.不同轨迹分组的人口学特征及统计描述一般特征
不同SBP轨迹间的人口统计学及临床特征比较如表1所示。SBP变化轨迹高-正常型的孕妇中位年龄为29岁,高于其他三种类型者的平均年龄。正常-高型中拥有大专及以上学历的比例低于低-稳定型和正常-稳定型,而高-正常型及正常-高型孕前BMI及不同阶段的SBP及DBP水平、拥有高血压史、高血压家族史的比例也高于低-稳定型和正常-稳定型,但是高-正常型及正常-高型新生儿出生体重平均水平低于低-稳定型和正常-稳定型,早产的比例高于低-稳定型和正常-稳定型。

表1 血压轨迹分组的一般情况
3.不同血压轨迹的新生儿出生结局情况
在63724名妊娠女性中,共有5435名孕妇娩出的新生儿为SGA,发生率为8.53%;6925名孕妇分娩的新生儿为LGA,发生率为10.88%(χ2=132.91,P<0.001)。收缩压四种不同轨迹即低-稳定型、正常-稳定型、高-正常型、正常-高型中SGA发生率分别为8.39%、8.37%、11.79%、16.12%,差异具有统计学意义(χ2=93.66,P<0.001),且正常-高型的SGA发生率高于低-稳定型及正常-稳定型(χ2=88.84,P<0.001),其它各亚组间的差异未发现有统计学意义;四种不同血压轨迹组LGA发生率分别为10.09%、11.63%、13.10%、11.81%,四组间差异有统计学意义(χ2=40.39,P<0.001);正常-高型LGA发生率与低-稳定型相比,差异有统计学意义(χ2=8.75,P=0.003),其它各亚组间的差异未发现有统计学意义。见图2。
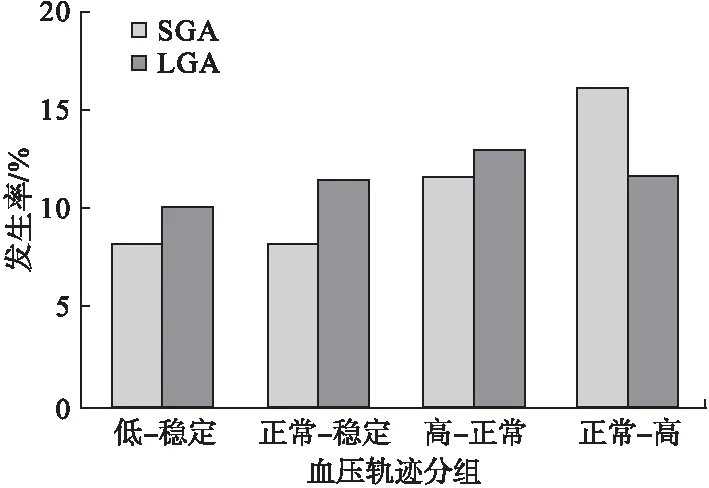
图2 血压轨迹分组的新生儿胎龄体重
4.收缩压轨迹变化及其它因素与新生儿出生体重的关联性
以新生儿的胎龄体重为因变量,其中AGA组为对照组,采用无序多分类logistic回归分析不同的收缩压轨迹变化及其他因素与SGA及LGA的关联性,结果见表2。单因素logistic回归分析结果显示,与低-稳定型相比,正常-稳定型与SGA的关联性未发现统计学意义,而高-正常型、正常-高型发生SGA的危险性较高,其OR(95%CI)分别是1.53(1.01~2.29)、2.17(1.84~2.56);年龄、产次、孕期增重、妊娠期DBP变化、高血压史和SGA的发生风险均有统计学关联(P<0.05),文化程度、高血压家族史和糖尿病史和SGA风险未发现统计学关联。与低-稳定型相比,正常-稳定型、正常-高型发生LGA的危险性增加,对应的OR(95%CI)分别为1.17(1.12~1.24)、1.32(1.10~1.59),尽管高-正常型发生LGA的OR值高达1.41,但是无统计学意义;年龄、文化程度、产次、孕期增重、高血压史、高血压家族史和糖尿病史和LGA风险均有统计学关联(P均<0.05)。
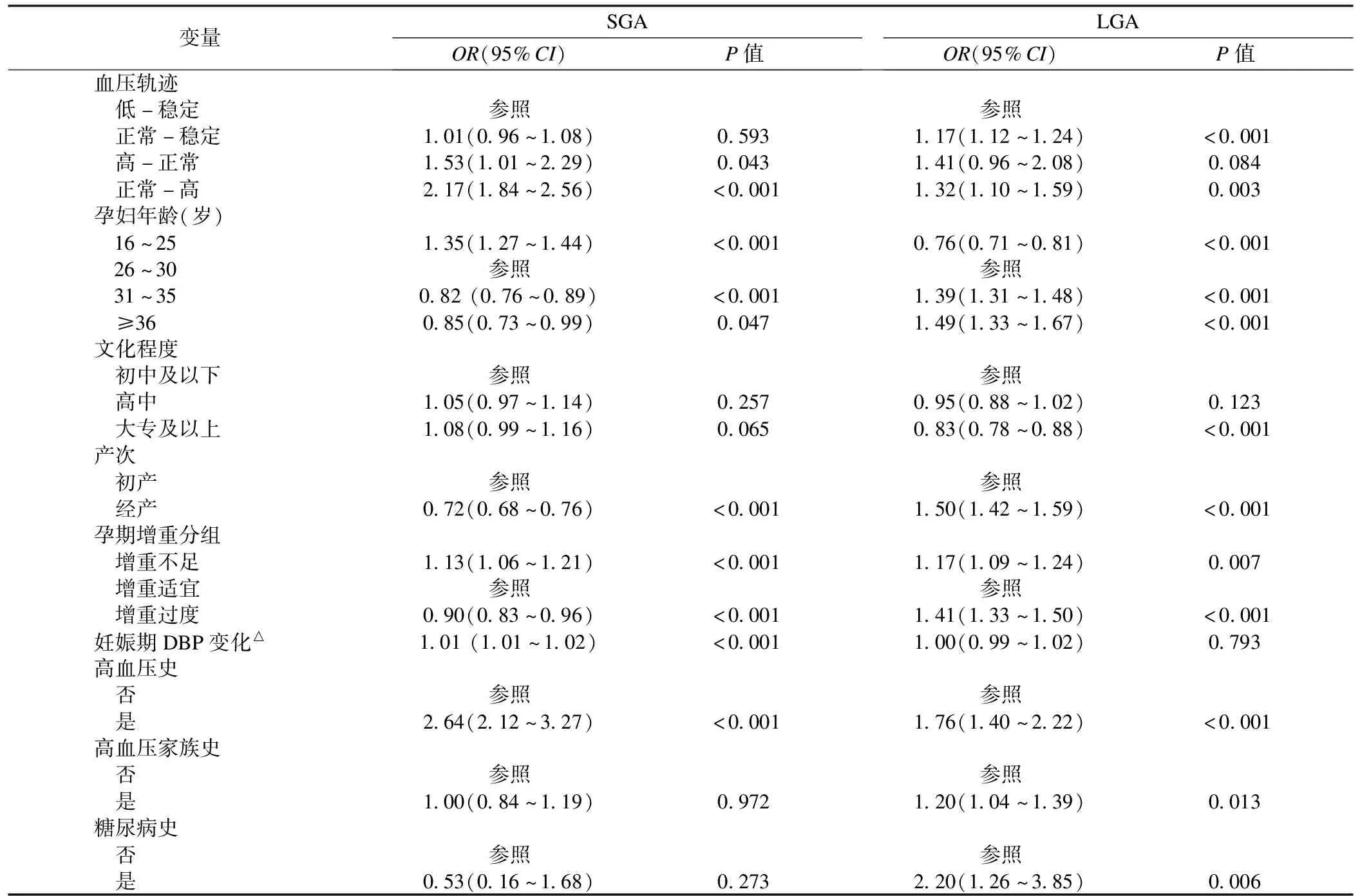
表2 血压轨迹及其他因素与SGA和LGA关系单因素 logistic回归分析结果
多因素logistic回归分析中以母亲的年龄、文化程度、产次、孕期增重分组、妊娠期DBP变化、高血压史、高血压家族史、糖尿病史等为协变量,分析不同收缩压轨迹变化与SGA及LGA的关系,结果见表3。与低-稳定型相比,正常-稳定型、高-正常型、正常-高型均是发生SGA的危险组别,对应的OR(95%CI)分别为1.19(1.13~1.25)、1.52(1.02~2.32)、2.21(1.80~2.51)。同时,孕妇年龄≤25岁、孕期增重不足、有高血压史者发生SGA的危险性增高,而经产、孕期增重过度者发生SGA的危险降低。在调整协变量后,与低-稳定型相比,正常-稳定型、高-正常型、正常-高型与LGA的关联性均无统计学意义,孕妇年龄≥31岁、经产、孕期增重过度、有高血压史和有糖尿病史发生LGA的危险增高;孕妇年龄≤25岁、孕期增重不足发生LGA的危险降低。
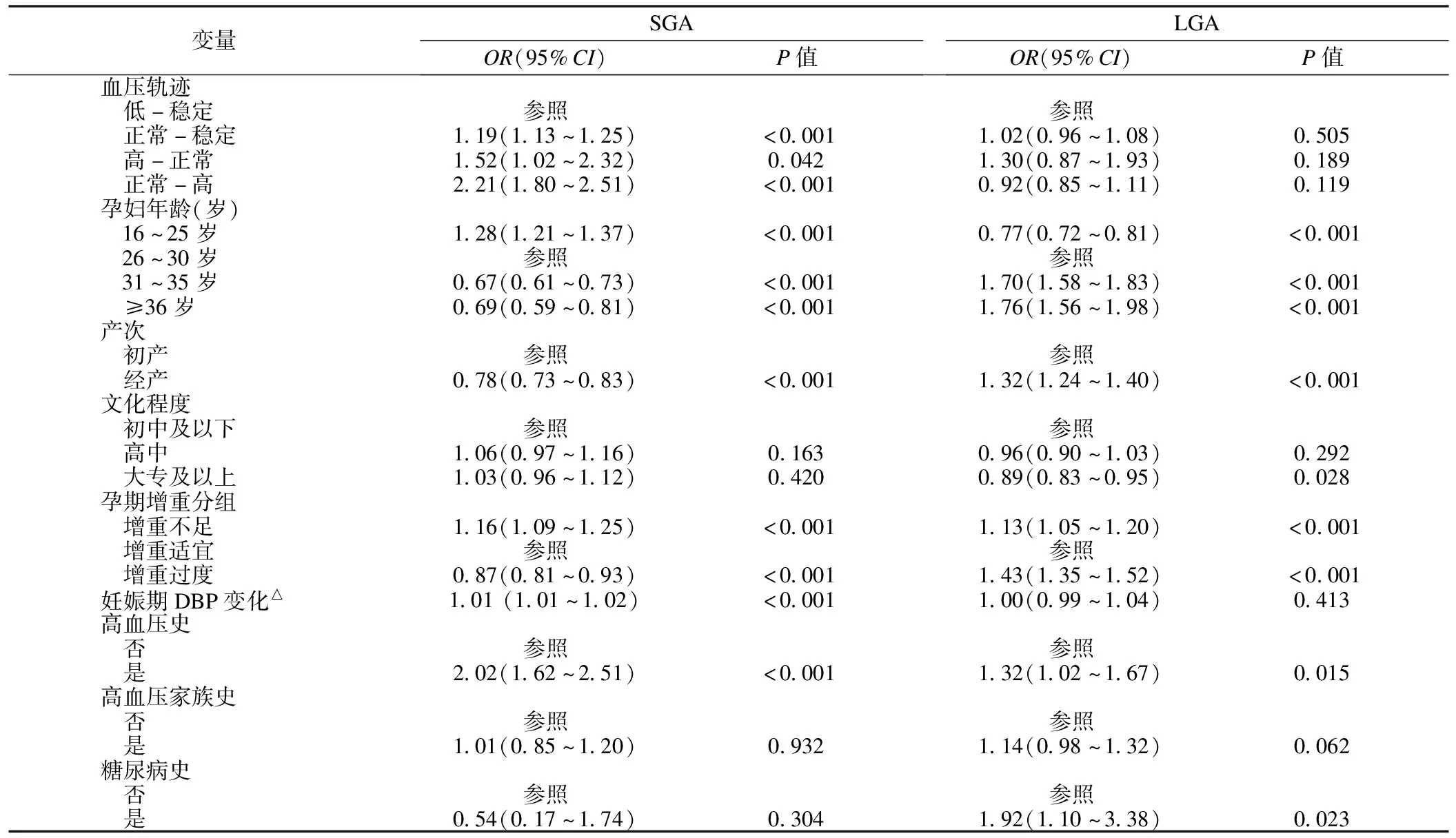
表3 血压轨迹组与SGA及LGA的多因素 logistic回归分析结果
讨 论
本研究采用logistic回归模型探讨了不同妊娠期SBP变化轨迹和胎龄出生体重的关系。单因素及多因素logistic分析结果均发现SBP变化轨迹高-正常型及正常-高型的SGA发生风险均高于低-稳定型,而调整了混杂因素后多因素logistic回归显示SBP变化轨迹模式和LGA发生风险并无关联。因此,该结果提示妊娠女性早期高SBP水平及妊娠后期出现血压过度上升均增加其新生儿发生SGA的风险。
国内一项队列研究显示[13],妊娠10周前后的高SBP水平增加了SGA发生的风险(RR=1.32,95%CI:1.11~1.56)。但日本一项病例对照研究表明[14],妊娠早期血压变化与SGA无关(OR=1.00,95%CI:0.94~1.06)。本研究中,高-正常型的SBP在入院时明显下降,而多因素回归分析结果显示这一组依然增加SGA的发生风险。有研究发现,整个妊娠期血压的改善可降低先兆子痫发病率而不会增加SGA发生频率[15]。另有研究表明[16],在妊娠早期治疗高血压疾病可能会导致胎儿生长受限的风险增加,从而导致SGA的发生。
本研究中,妊娠期SBP过度上升也是SGA的危险因素。正常-高型轨迹显示,整个妊娠期SBP水平逐步上升,在妊娠中晚期出现高血压前期状态(入院前最高SBP为137mmHg,入院SBP即最高点达144mmHg)。有文献显示,妊娠中期到晚期的血压变化与SGA[17]风险增加有关。朱贝贝[18]等发现在妊娠晚期,与正常血压组相比,高SBP组可增加其发生SGA的风险。正常-高组分娩后24小时内出现高收缩压(134mmHg),这可能是产时疼痛引起的[19]。
本研究还发现,孕妇年龄、产次、孕期体重增长与胎龄出生体重异常有关联。有研究表明,高龄孕产妇中随着年龄增加,LGA风险增加[20]。有研究报道,新生儿出生胎龄体重与孕期体重增长有关[21]。一项回顾队列研究显示,经产女性的LGA风险远高于初产女性[22]。
综上,关于妊娠期血压变化和新生儿胎龄体重的关系仍存在争议,而大多数研究使用单一测量值来反映妊娠血压与母体或胎儿不良结局之间的关系。然而,单次测量不足以揭示血压变化与不良结局之间的关系。本研究是首次使用SBP变化轨迹分析血压与新生儿出生体重的关系。到目前为止,很少有采用本方法研究妊娠期血压变化与围产期不良结局之间的关系。本研究也存在一定的局限性。首先,本研究没有明确孕中晚期阶段,所以不能分析孕中后期每一阶段血压变化与新生儿胎龄出生体重的关系。其次,观察对象为昆山地区,此结果尚有待于在其他地区人群中验证。本研究中有部分高血压病人在妊娠期通过药物进行血压的干预,而这部分人群在分析中并未被剔除。主要考虑到如果剔除服药人群,我们将无法观察到这部分人群中孕期血压的变化对妊娠结局的影响。
总之,本研究发现无论妊娠早期出现高SBP水平还是妊娠期SBP水平持续上升,都是孕妇娩出SGA的一个危险因素。这提示需要关注妊娠期整个血压变化趋势,尤其关注孕早期SBP较高和妊娠期未达到高血压状态但SBP上升的人群。我们的研究只选择了1个不良结果,其他结果是否相同尚不清楚,二者之间因果关系的确定还需要进一步研究。
