疤痕子宫再次妊娠二次剖宫产与非疤痕子宫剖宫产结局对比
2021-03-16周玉芬安福县中医院江西安福343200
周玉芬(安福县中医院,江西 安福 343200)
疤痕子宫是由于产妇以往采用过手术治疗,子宫内部留有疤痕的状况。近年来,随着国内三胎政策落实下来,不断增多的疤痕子宫产妇开始生育二胎、三胎。为确保母婴生命安全,一般会选择剖宫产终止妊娠。但采用这种方法产妇出现近期并发症(如:产后感染、静脉血栓等)、远期并发症多(如:月经不规律、子宫内膜异位等),特别是对疤痕子宫再次妊娠产妇,具有较高的手术风险。因此,必须全面掌握手术风险情况,根据产妇具体情况谨慎选择是否开展剖宫产,从而保证母婴安全。本次研究挑选80例剖宫产产妇为依据,探究疤痕子宫再次妊娠二次剖宫产和非疤痕子宫剖宫产的效果。报道如下。
1 资料与方法
1.1 一般资料 选取2020年4月~2021年5月在我院进行治疗的80例剖宫产产妇。对照组年龄21~42(29.43±3.62)岁;孕周36~40(38.67±1.16)周;体重51~79(61.43±3.15)kg。研究组年龄20~43(30.06±3.69)岁;孕周38~41(38.84±1.23)周;体重50~80(62.19±3.21)kg。两组一般资料比较,无显著差异(P>0.05),具有可比性。入选标准:80例产妇均知情本次研究,并签署相应的知情同意书;所有产妇均给予剖宫产分娩方法;入选者均有相应的剖宫产指征。排除标准:排除资料不完整者;排除存在凝血功能障碍者;排除有精神病或意识障碍者;排除存在盆腔或腹腔手术史产妇。
1.2 方法 80例产妇均给予腰硬联合麻醉,待胎儿娩出后,在手术台上为产妇注射适量的缩宫素(20U),防止出现产后出血。下手术台后采用20U缩宫素静滴给药。对照组二次剖宫产步骤:待产妇麻醉药物起效后,剔除原下腹部横切口或纵切口手术疤痕,逐层开腹,切开腹膜进入腹腔时如遇粘连要清楚识别解剖结构,钝锐性分离腹膜与子宫、膀胱及肠管等的粘连,结扎止血。充分暴露出子宫下段。于膀胱子宫返折腹膜下方横形切开子宫浆肌层长约1~2cm,因疤痕子宫肌层薄弱,切开过程中切忌损伤胎儿。破膜吸净羊水,向子宫角两侧钝性延长子宫切口,顺利娩出胎儿胎盘。检查胎盘胎膜无残留,清擦宫腔后依肌层厚薄分层或全层缝合子宫切口。清洗腹腔,逐层关腹。研究组剖宫产操作如下:待麻醉成功后,取下腹部横切口或纵切口,逐层切开腹壁各层进入腹腔,充分暴露子宫下段,于膀胱子宫返折腹膜下方1~2cm处作一长约2~3cm横切口,吸净羊水,再钝性撕开子宫浆肌层,娩出胎儿、胎盘,清理宫腔后连续缝合子宫肌层,再连续褥式缝合子宫浆肌层。清理腹腔,查无出血后逐层关腹。术后使用抗生素治疗。
1.3 临床观察指标 记录并比较两组手术相关指标状况,如:术中出血量等。比较两组子宫破裂等并发症发生率。
1.4 统计学处理 数据采用SPSS 17.0统计学软件进行处理。计量资料采用±s表示,行t检验;计数资料采用例(百分率)表示,行χ2检验。P<0.05示差异有统计学意义。
2 结果
2.1 两组并发症情况比较 研究组并发症发生率为7.5%,对照组为27.5%,差异有统计学意义(P<0.05),见表1。
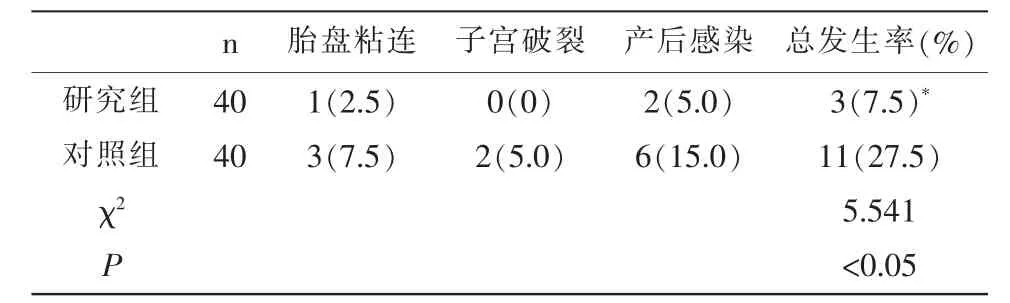
表1 两组并发症情况比较[n(%)]
2.2 两组手术各项指标情况比较 研究组术中出血量、手术时间、产后恶露时间明显少于对照组,差异存在统计学意义(P<0.05)。见表2。
表2 两组手术相关情况比较(±s)
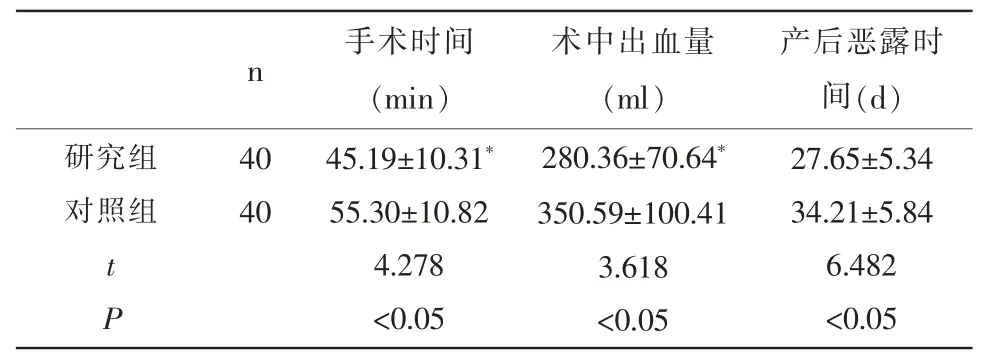
表2 两组手术相关情况比较(±s)
注:与对照组相比,*:P<0.05
?
3 讨论
分娩是每一位晚孕女性必经的过程,分娩疼痛是生产过程中中的正常现象。如果疼痛严重,会影响子宫收缩节律及宫口扩张,甚至会出现子宫破裂,危及母胎生命安全[1]。剖宫产则能有效缓解产妇的分娩疼痛情况,也可以有效排除一系列危险因素,促使产妇在短期内顺利完成分娩,受到多数产妇的青睐。近年来,随着剖宫产技术、麻醉技术不断完善,剖宫产分娩率也随之提升。在上述背景下,使得疤痕子宫产妇人数明显增加,对疤痕子宫再次妊娠产妇选取何种分娩方法,对于确保母婴安全、降低不良妊娠结局具有重要的意义。疤痕子宫产妇具有较高的危险性,这类产妇极易发生产后出血、子宫破裂情况。临床部分疤痕子宫产妇对阴道试产出现一些抵触情绪,进而选用剖宫产分娩,降低难产发生几率。但对于再次妊娠的产妇来说,二次剖宫产会导致产后出血、粘连等不良事件发生率提升[2,3]。有学者研究指出,疤痕子宫产妇血供情况不佳、组织结构比较僵硬,基于此,给予剖宫产手术会导致产妇出血量增多,加大手术风险[4]。剖宫产作为临床常用的辅助生产手段,这种方法有利于降低难产等因素引起产妇或者胎儿发生死亡的风险,保障母婴的健康。因此,有许多妊娠产妇会选择剖宫产分娩。必须注意,疤痕子宫形成因素来自多个方面,除采用剖宫产手术外,通过子宫肌瘤剔除术进行治疗者也属于疤痕子宫。
近几年,国内剖宫产手术使用率明显增加,疤痕子宫发生率也有所提高。加之,我国三胎政策开放,疤痕子宫再次妊娠产妇利用二次剖宫产完成分娩,具有较高的分娩风险,且容易出现一些并发症,临床应给予重视和关注。疤痕子宫并不是接受剖宫产手术分娩的指征,但由于部分疤痕子宫再次妊娠者均会担心若使用自然分娩方法,会引起子宫破裂。因此,丧失自然分娩的信心。部分再次妊娠产妇受到安全性、分娩疼痛等方面的影响,拒绝使用阴道分娩方法。但这类产妇采用二次剖宫产手术分娩,会有一些常见的并发症,包含前置胎盘、子宫破裂等,如果产妇出现上述并发症,会对母婴的生命安全产生威胁[5]。对于疤痕子宫再次妊娠产妇二次接受剖宫产手术者,要注意分析产妇出现并发症等风险,根据产妇的实际情况,在保证母婴安全的基础上明确二次剖宫产手术是否是最佳的分娩方法,对具有自然分娩条件产妇,需要引导产妇挑选自然分娩,进而降低分娩风险及不良妊娠结局发生率[6,7]。李青研究指出,与非疤痕子宫产妇比较,疤痕子宫再次妊娠者使用剖宫产作为分娩方式,产妇术中及产后出血量较多,产后恶露持续时间长,说明这类产妇剖宫产分娩风险更大,临床要注意选择最佳的分娩方法[8]。本次研究结果表明,研究组术中出血量、手术时间有显著的差异,且研究组不良结局发生率比对照组低,组间数据对比差异显著(P<0.05)。由此可知,利用二次剖宫产对疤痕子宫再次妊娠者进行分娩,会在一定程度上增加不良妊娠结局发生率,且手术时间长、术中出血量大,基于此,临床医生要注意依据剖宫产临床医学指征,为产妇挑选合适的方式分娩,保证母婴的安全。
总之,疤痕子宫再次妊娠产妇接受二次剖宫产,展现出并发症多、出血量大等特点,因此,临床接收的这类产妇,要严格根据各项要求采用合适的方法进行分娩,对于确保母婴健康、改善产妇妊娠结局具有重要的意义。
