慢性阻塞性肺疾病临床康复循证实践指南
2021-01-27中国康复医学会循证康复医学工作委员会中国康复研究中心中国康复科学所康复信息研究所兰州大学循证医学中心甘肃省康复中心医院陕西省康复医院
中国康复医学会循证康复医学工作委员会,中国康复研究中心/中国康复科学所康复信息研究所,兰州大学循证医学中心,甘肃省康复中心医院,陕西省康复医院
1 背景
慢性阻塞性肺疾病简称“慢阻肺”,呼吸系统与气流受限等症状除在有害颗粒或气体中明显暴露引发的肺泡异常外,还多与由此产生的气道问题存在关联,该类疾病具有可预防性、多见性[1]。慢阻肺由于其高患病率、致残率和死亡率而成为全球公共卫生的重大挑战。由于进行性发展的不可逆气流受限,致使肺功能不断受损,既降低了患者的劳动能力,也影响了他们的生活质量。2015年,各国慢阻肺成年患者总数达1.75 亿,因此丧失生命的患者共320 万人[2]。据估测,慢阻肺在2020年的死亡率位列世界前三,疾病负担位列世界前五[3]。中国肺健康横断面调查显示,全国约有9900 万慢阻肺患者[4]。2013 年我国因慢阻肺死亡人数约91 万,单病种中排名第3 位,在国内所有死亡人数中占比11%[5];在全球因慢阻肺丧失生命的患者中,中国占1/3。
慢阻肺主要累及肺脏,随着病情的演变、进展也累及其他脏器,不仅影响患者心、肺等功能,也显著降低患者社会参与能力和运动能力,严重影响患者生活质量。循证医学的证据表明,慢阻肺的康复治疗可改善患者肺功能,降低再住院率和死亡率,显著改善致残率,满足患者日常生活活动需求,减少焦虑,达到提升生活质量和节约医疗资源的目的。国际康复医学会将肺康复作为慢阻肺治疗的重要内容。慢阻肺的康复是基于世界卫生组织(World Health Organization,WHO)功能、残疾和健康模式的一系列康复策略,是根据健康状况的评估,实现最佳个人能力、建立和强化个人资源、提供积极环境、发展个人活动表现以及改善个人健康相关生活质量等的一系列方法,使慢阻肺患者实现或保持最佳功能状态[6-7]。
本指南应用基于循证的临床实践指南制定方法,在参考国内外慢阻肺诊断、治疗与康复指南的基础上,以《国际功能、残疾和健康分类》(International Classification of Functioning,Disability and Health,ICF)为理论架构,全面探索循证证据,并结合中国临床实践证据,总结中国慢阻肺康复循证实践指南,关注功能评估、康复干预以及健康促进相关问题。
2 方法
指南以《世界卫生组织指南制定手册》为依据[8],参考美国医学科学院(Institute of Medicine,IOM)提出的临床实践指南的定义[9]、中华医学会发布的《制定/修订<临床诊疗指南>的基本方法及程序》[10],以及世界卫生组织颁布的《国际疾病分类》(第11 版)[11],同时参考ICF[12]有关现代康复的理论内容和具体方法[13],应用《ICF 核心分类组合临床实践手册》[14]中慢阻肺的核心分类组合,对慢阻肺相关问题进行系统评价和研究,参考指南研究与评价工具(Appraisal of Guidelines for Research and Evaluation,AGREE Ⅱ)[15]、国际实践指南报告标准(Reporting Items for Practice Guidelines in Healthcare,RIGHT)[16],形成指南的相关推荐。具体技术路线见图1。
2.1 指南发起和支持单位
中国康复医学会循证康复医学工作委员会和康复治疗专业委员会是指南的主要发起者;除甘肃省康复医学会和甘肃省康复中心医院外,参与此次任务的还包括甘肃省残疾人康复学会和兰州大学循证医学中心。世界卫生组织指南实施与知识转化合作中心对本指南予以大力帮助,GRADE 中国中心和世界卫生组织国际分类家族合作中心也给予了方法学支持。本指南已在国际实践指南注册平台(http://www.guidelinesregistry.cn/)注册,注册号IPGRP-2019CN026。
2.2 指南使用者与目标人群
指南使用者为使用中文的临床康复医师、康复治疗师、呼吸治疗师、护理人员、社区康复、健康教育等专业人员,目标人群为慢阻肺患者。
2.3 指南制定工作相关组织架构
指南制定工作相关组织主要包括五个部分:首席专家、首席方法学家、指南专家委员会、指南外审专家组和指南工作小组。人员构成主要包括临床医学,康复医学,康复治疗学,药学,护理学,循证医学,ICD-11、ICF 以及相关评估工具等领域的专家。在指南制定过程中,患者代表直接参与一些环节,法律顾问也按要求参与其中。
2.4 利益关系与冲突声明
指南制定过程严格遵循WHO 指南制定利益冲突条例和指南伦理道德标准,参与本指南制定的全体成员,以及其他受邀参加指南制定会议的专家和顾问均填写利益声明表,经评价其利益声明,均不存在与本指南直接相关的利益冲突。
2.5 慢阻肺康复治疗循证实践指南相关问题的遴选和确定
指南工作小组根据循证医学研究的要求和方法,系统检索慢阻肺康复相关文献,包括已发表的指南、系统评价和原始研究,初步拟定48个临床问题。通过三轮对指南相关专家(院内、省内、国内)进行改良德尔菲法咨询,深入讨论,本指南研究的临床康复问题总结于表1。
2.6 证据的检索
系统检索英文文献数据库4 种:PubMed、Cochrane Library、Embase 和Web of Science;系统检索中文文献数据库5 种:万方数据、中国知网(CNKI)、中国生物医学文献数据库(CBM)、维普和医脉通;系统检索的国外临床指南网站包括:美国国立指南库(National Guideline Clearing-house,NGC)、苏格兰校际指南网(Scottish Intercollegiate Guidelines Network,SIGN)、WHO、指南国际网络(Guidelines International Network,GIN)、英国国家卫生与保健研究所(National Institute for Health and Care Excellence,NICE)、物理治疗证据数据库(Physiotherapy Evidence Database,PEDro)等;此外,还将Google学术列入检索。检索时间为2018 年12 月31 日之前,语言限定为英文或中文。对纳入的文献进一步追溯其参考文献。
2.7 筛选、提取证据
本指南针对上述17个临床康复问题,参考相关指南6 篇,制作或更新系统评价12 篇,包括9 篇Cochrane 系统评价,必要时纳入其他相关临床试验、队列研究、病例对照研究、现况调查研究、病例系列和病例报告,为17个临床康复问题形成推荐意见提供有效证据。指南工作小组与方法学专家、康复专家拟定纳入/排除标准后,对指南工作小组进行全员培训,学习ICF 和国际物理与康复医学会的康复文件。指南工作小组根据专家组的意见,汇总由专家筛选的相关证据,并将证据提供给指南专家委员会。文献检索和信息提取工作由两人独立负责,如有歧义,可以讨论或咨询第三方,以得到合理解决。
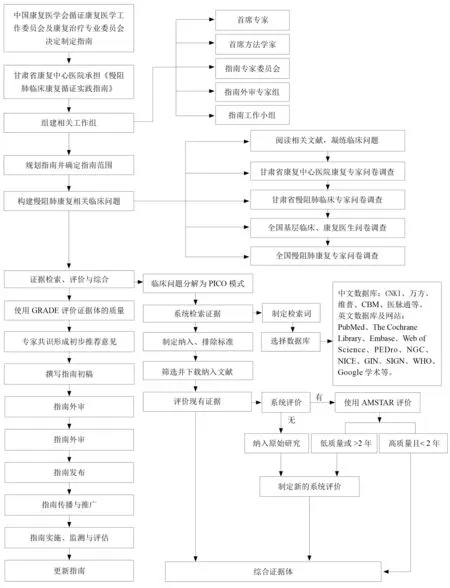
图1 指南制定的技术路线
2.8 证据质量评价与分级
采用系统评价方法学质量评价工具(A Measurement Tool to Assess Systematic Reviews,AMSTAR)量表[17]对系统评价/Meta 分析的方法学质量进行评价;对纳入的指南采用AGREE Ⅱ[18]进行方法学质量评价:检索不限时间,若证据方法学质量高、切合本指南,则对其进行更新,作为本次指南制定的证据;否则将由指南工作小组更新或制定系统评价或使用其他证据。更新和制定系统评价时检索相同数据库。更新或进行系统评价时,借助Cochrane 风险偏倚评估工具[19]完成随机对照试验(randomized controlled trial,RCT)偏倚风险的评估工作。

表1 慢性阻塞性肺疾病临床康复循证实践指南临床问题
采用推荐意见分级的评估、制定及评价(Grading of Recommendations Assessment,Development and Evaluation,GRADE)[20]方法对证据体和推荐意见进行分级。根据GRADE,证据质量分为4 级,依次为高(A)、中(B)、低(C)、非常低(D)。推荐意见分为强(1)和弱(2)。
2.9 患者偏好与价值观
指南工作小组对可能存在不同患者价值观的临床问题制定调查问卷,分别从省内、外两个方面获取问卷80份。指南工作小组将分析整理的调查结果作为制定推荐意见的考虑内容。
2.10 指南推荐意见的形成
指南工作小组结合国内外现有证据,同时考虑国内患者价值观和个人偏好、干预成本和利弊平衡,在面对面专家共识会上对17条推荐意见达成共识。
2.11 外部评审
指南推荐意见达成共识后,撰写指南初稿,交指南外审组进行评审。外审人员由慢阻肺康复和临床专家、指南制定方法学家组成。
2.12 资金来源及作用
除甘肃省康复中心医院科研基金和甘肃省残疾人康复学会科研专项基金外,为本指南制定项目提供资金保障的还有甘肃省康复医学会科研专项基金等,承担本指南制定所需的科研费、材料费和项目组织实施等费用。
2.13 指南传播
指南正式发布后,将借助下列渠道开展宣传工作:(1)通过多媒体推广应用;(2)通过相关学术会议进行推广;(3)为从事慢阻肺相关康复的人员进行指南相关内容培训。
3 结果
本指南所指的慢阻肺,ICD-11 编码为J44.9。基于第1 秒用力呼气容积(forced expiratory volume in the first second,FEV1)占用力肺活量(forced vital capacity,FVC) 的比值(FEV1/FVC)、占预计值的百分比(FEV1%)等指标,能进一步将患者细分为两个阶段:①稳定期,该阶段的主要表现为咳嗽、胸闷气短等,病情不很严重;②急性加重期,病情未得到缓解,有不断恶化趋势,患者表现为呼吸困难、咳喘、痰量提升呈脓性,还有可能出现高热等[1]。
基于ICF 核心分类组合,慢阻肺患者可以从身体功能、活动和参与以及生活质量、环境因素和个人因素(健康行为方式)四个方面进行评估。本指南按照循证研究的要求和方法,最终形成17条推荐意见。推荐意见包括功能评定、康复干预和健康促进三大类。
3.1 功能评定工具与方法
3.1.1 身体功能
身体功能评估主要涉及呼吸功能(b440)。在中文环境下推荐使用的工具和方法(有些工具是国际通用的,但有中文标准化版本)如下。
推荐意见1:建议采用第1 秒用力呼气容积(FEV1)占预计值百分比、呼吸肌肌力、改良英国医学研究学会呼吸困难量表(modified Medical Research Council Dyspnea Scale,mMRC)评估呼吸功能(b440)(2D)。
【说明】根据慢阻肺ICF 核心分类组合,涉及的身体功能中首要是呼吸功能(b440)[14],2017 版慢性阻塞性肺疾病全球倡议(Global Initiative for Chronic Obstructive Lung Disease,GOLD)也更新了肺功能检查在慢阻肺管理中重要作用的相关内容,慢阻肺主要根据FEV1/FVC 判定,FEV1/FVC < 0.7 可以确诊;根据FEV1%进行气流受限严重程度分级[21],分级标准见表2。可以利用呼吸肌肌力和呼吸肌耐力分析呼吸肌功能[22]。目前用于评价呼吸困难的临床方法主要依靠日常活动诱发气促的评价,mMRC是一种广泛使用的衡量与体力活动有关的呼吸困难和严重程度的工具[23-25]。

表2 慢阻肺患者气流受限严重程度的肺功能分级
推荐意见2:可以借助焦虑自评量表(Self-rating Anxiety Scale,SAS)、抑郁自评量表(Self-rating Depression Scale,SDS)等工具,获得患者焦虑、抑郁等方面的信息(1C)。
【说明】对于存在心理障碍的患者,SAS 和SDS在临床上易于操作且应用广泛,量表中各个条目详细,患者依从性较好,能够准确评估患者的心理状况。
推荐意见3:睡眠质量可以通过匹兹堡睡眠质量指数(Pittsburgh Sleep Quality Index,PSQI)判断(1C)。
【说明】存在多种评估睡眠的量表。对存在长期失眠、睡眠障碍的患者可通过PSQI[26]评定,伴精神障碍的患者同样适用,使用广泛[27];柏林量表[28]主要用于睡眠呼吸暂停的筛查;清晨型夜晚型量表[29]侧重在两个时间节点:“清晨型”和“夜晚型”;慕尼黑时间型量表[30]主要用于评估受试者的昼夜时间节律型等。
3.1.2 活动和参与评估以及生活质量评估
推荐基于ICF 和世界卫生组织残疾评定量表(World Health Organization Disability Assessment Schedule,WHODAS 2.0)的评价工具评估慢阻肺患者的活动和参与状况以及日常生活能力,具体如下。
推荐意见4:推荐采用6 分钟步行测试(Six-Minutes Walk Test,6MWT)评估运动能力(d455)(1C)。
【说明】现阶段临床上有很多种方法评定患者运动水平,如心肺运动试验、6MWT 等。若需要分析患者的耐力、敏感性,建议采用心肺运动试验,但该检验需要较高技术及相关设备才能实现,主要用于较大的医疗机构和康复机构,不具有普适性。6MWT 和递增型穿梭步行试验(Incremental Shuttle Walk Test,ISWT)临床使用较广泛,而6MWT 设计简单、易于实施、结果准确,可以充分反映患者的耐力。
推荐意见5:推荐采用伦敦胸科日常生活活动能力量表(London Chest Activity of Daily Living Scale,LCADL)和曼彻斯特呼吸日常生活能力问卷(Manchester Respiratory Activities of Daily Living Questionnaire,MRADL)评估日常生活活动能力(activities of daily living,ADL)(1C)。
【说明】ADL 的评定方法很多,如Barthel 指数、日常生活能力·呼吸困难感觉评价表、诺丁汉扩展ADL 量表、LCADL 和MRADL 等。LCADL 和MRADL 是专为慢阻肺患者设计的ADL 量表,可用于评价肺康复的疗效,设计简单、易于回答,其中MRADL更适用于老年慢阻肺患者。
推荐意见6:建议采用WHODAS 2.0 (中文版)进行慢阻肺患者的综合能力评估,患者的生活质量(d230)可借助慢性阻塞性肺疾病评估测试(COPD Assessment Test,CAT)评估(2D)。
【说明】健康相关生活质量(health-related quality of life,HRQOL)常用健康调查简表(Short Form of MOS Health Survey Item,SF-36)、慢性呼吸疾病问卷(Chronic Respiratory Disease Questionnaire,CRQ)、圣乔治呼吸问卷(St.George's Respiratory Questionnaire,SGRQ)、CAT 等进行评估。CRQ、SGRQ 和SF-36 过于复杂,临床不常用。CAT 敏感性高,简单、真实,更适于临床评估慢阻肺患者的症状、活动能力、心理、睡眠和社会影响等方面[1]。
3.1.3 环境因素和个人因素(健康行为方式)
推荐意见7:对于有吸烟史的慢阻肺患者,患者的吸烟情况可以通过尼古丁依赖检测量表(Fagerstorm Test for Nicotine Dependence,FTND)评估(2D)。
【说明】FTND是目前国际上使用最为广泛的尼古丁依赖严重程度量表,信效度较高,用于普通人群中吸烟者和多种精神障碍患者中吸烟者的尼古丁依赖程度评估。2012 年中华医学会呼吸病学分会提出采用FTND、吸烟强度指数(Heaviness of Smoking Index,HSI)评估烟草依赖程度,HSI 评估内容仅为两项,且被包含于FTND,因此使用FTND 评估慢阻肺患者的吸烟状况较为全面可靠。
推荐意见8:推荐采用微型营养评估(Mini Nutritional Assessment,MNA)评估营养状况(1D)。
【说明】 常用的工具营养风险筛查(Nutritional Risk Screening,NRS 2002)仅用于筛查;主观整体评估(Subjective Global Assessment,SGA)是临床营养状况评估工具,可发现营养不良,并对营养不良进行分类;MNA 是一种用于慢阻肺患者营养评估的简单实用工具[31]。
3.2 康复干预类
推荐意见9:对于因痰液黏稠阻塞呼吸道造成呼吸困难的慢阻肺患者,推荐由康复治疗师行气道廓清技术,一定程度上可使患者呼吸顺畅,对呼吸功能有显著改善效果(1C)。
【说明】指南工作小组更新了Osadnik 等[32]的Cochrane 系统评价(AMSTAR 评分10.5,n=28),结果显示,对稳定期和急性加重期慢阻肺患者行气道廓清技术,可缓解呼吸困难症状(MD=-1.30,95%CI-2.14~-0.46,P< 0.05),提升运动能力(MD=12.93,95%CI 5.98~19.89,I2=59%,P <0.001),改善生活质量(MD=-6.10,95%CI -8.95~-3.27,P< 0.05)。Langer 等[33]的指南建议将气道廓清技术应用于用力呼气无效并局部黏液滞留的慢阻肺患者。
具体干预说明:
1 如果患者在稳定期
1.1 对其采用体位引流以及雾化吸入。
1.2 进行加强呼吸能力方面的练习:通过腹式呼吸或呼吸操增强呼吸功能。
1.3 进行有效咳嗽练习。
2 如果患者在急性加重期
2.1 进行高频胸壁振荡:震动频率10~15 Hz,强度2~4,每次15 min,每天3次。
2.2 体位摆放,通过雾化吸入稀释痰液,确定排痰部位,叩打和拍击,由胸至背轻轻拍击,使痰液松动排出。
患者偏好:指南工作小组对80例患者进行气道廓清方案调查,97.5%患者愿意接受该方案,2.5%患者不愿意接受该方案。
推荐意见10:若是患者运动疗法期间发生低氧血症,推荐补充氧气以增加运动时间,减轻呼吸困难症状(1B)。
【说明】指南工作小组更新了Nonoyama 等[35]的系统评价,结果显示,与安慰剂组相比,运动中提供氧气能使患者运动时间延长(MD=2.68,95%CI 0.07~5.28,P=0.044),对呼吸更加有利(MD=-1.22,95%CI-2.39~-0.06,P=0.040),两组生活质量基本相同。Ries 等[7]的指南建议,对于低氧血症的患者(排除运动所致),高强度运动中补充氧气可以提高患者的运动能力。
具体干预说明:
慢阻肺患者的运动强度如为达到65%~75%靶心率时的运动速度和/或坡度,每次0.5 h,每周3次,共2个月。在训练同时,经鼻导管吸入氧气。
患者偏好:指南工作小组对80例患者进行了运动训练中补充氧气方案的调查,95%患者愿意接受该方案,5%患者不愿意接受该方案。
推荐意见11:相关健康状况下的运动康复。
对稳定期慢阻肺患者,推荐进行中等强度耐力训练,行地面行走锻炼以改善患者肺功能、呼吸困难和运动能力;行功率自行车训练以改善患者的运动能力(1C)。推荐进行抗阻训练,每周两至三次,改善患者呼吸困难、骨骼肌力量和肺功能;推荐联合耐力训练以更大程度改善慢阻肺患者的骨骼肌力量和生活质量(1B)。
对其他功能障碍并发呼吸功能障碍的慢阻肺患者,如高位截瘫导致运动功能障碍并伴有呼吸功能障碍者,为了避免出现肌肉萎缩,建议采用神经肌肉电刺激;如慢阻肺患者处于重症监护室中或卧床时间较长,推荐进行常规运动训练联合神经肌肉电刺激以增强患者的运动能力(1C)。
【说明】指南工作小组根据5 项相关RCT[36-40]制作了新的系统评价,结果显示,地面行走锻炼可改善稳定期慢阻肺患者的肺功能(FEV1:MD=0.46,95%CI 0.25~0.68,P< 0.001。FEV1/FVC:MD=4.96,95%CI 2.50~7.41,P< 0.001)、呼吸困难(MD=-0.61,95%CI-1.10~-0.13,P=0.01)和运动能力(MD=67.10,95%CI 28.49~150.71,P <0.001);功率自行车锻炼能改善患者的运动能力(MD=70.30,95%CI 5.99~134.61,P=0.03),在改善肺功能方面无显著性差异。Gloeckl等[41]的指南强调,步行训练在改善慢阻肺患者运动能力和生活质量方面非常有效,且步行训练比功率自行车训练更能显著改善患者的运动能力。
指南工作小组更新了Liao 等[42]的Meta 分析(AMSTAR 评分8,n=750),结果显示,抗阻训练帮助患者改善呼吸状态(MD=0.59,95%CI 0.26~0.93,P<0.001),具体体现在对骨骼肌肌力和肺功能的改善上,(其中膝关节伸展力:MD=7.78,95%CI 5.18~10.38,P< 0.001。腿部压力:MD=16.67,95%CI 2.87~30.47,P=0.02。肺功能,FEV1:MD=6.88,95%CI 0.41~13.35,P=0.04);联合耐力训练通过增加骨骼肌肌力特别是胸肌肌力,提升患者生活质量(MD=-6.20,95%CI -10.28~-2.13,P=0.003)。Langer 等[33]的指南建议对慢阻肺患者进行(下肢)抗阻训练,每周2~3次。
指南工作小组更新了Hill 等[43]的Cochrane 系统评价(AMSTAR 评分10.5,n=267),结果显示,对成人慢阻肺患者,建议进行神经肌肉电刺激以增强患者的外周肌力(SMD=0.34,95%CI 0.02~0.65,P=0.037)、耐力(SMD=1.36,95%CI 0.59~2.12,P <0.001),提高运动能力(MD=39.26,95%CI 16.31~62.22,P <0.001),减轻运动后腿部疲劳(MD=-1.12,95%CI-1.81~-0.43,P=0.0015)。慢阻肺患者需长期在重症监护室或卧床治疗,建议联合神经肌肉电刺激以增强患者的运动能力(MD=25.87,95%CI 1.06~50.69,P=0.041)。Langer 等[33]的指南指出,对于不能进行运动训练的慢阻肺患者,建议进行神经肌肉电刺激。Bolton 等[44]的指南建议,对于无法或不愿意参与肺康复的慢阻肺患者,进行神经肌肉电刺激。
具体干预说明:
1 地面行走锻炼:匀速行走,速度80~120 步/min,每次至少45 min,使心率达到靶心率范围,并且持续10 min以上[36]。
2 功率自行车训练:需进行下肢功率踏车训练,每次40 min,每周80 min。根据患者心肺运动试验结果,找出最大运动负荷(WRmax),并以70% WRmax作为下肢踏车训练起始强度(P0),以10% WRmax 的梯度增加负荷,直至不能耐受;在康复过程中监测脉氧饱和度、血压和心率,注意运动训练安全[39]。
3 抗阻训练:患者依次完成5 个动作的抗阻训练,包括坐位扩胸、坐位前推、坐位上举、屈膝、伸膝,每个动作重复6~8次,每次至少持续3 s,循环4次[45]。
4 耐力训练:运动形式为功率自行车训练,每次40 min;运动强度根据症状限制的递增功率运动试验测定的最大运动功率确定,训练过程中密切观察患者一般状态[45]。
5 神经肌肉电刺激:慢阻肺患者电刺激频率通常为15~75 Hz,脉 宽300~400 μs,脉 冲 电 流10~100 mA,强度逐渐增加,直至看到强烈的肌肉收缩或达到最大耐受强度;每次30 min,每天60 min,每周5 d,共30 d。
患者偏好:指南工作小组对80例患者进行了耐力训练调查,90%患者愿意进行地面行走锻炼,其中表示认同功率自行车训练的患者占3.8%,6.3%患者愿意将以上两种训练方式相结合。指南工作小组对80例患者进行了肌力训练方案调查,90%患者愿意接受该训练方式,10%患者不愿意。指南工作小组对80例患者进行了神经肌肉电刺激方案调查,70%患者愿意接受该方案,30%患者不愿意。
推荐意见12:慢阻肺患者存在严重呼吸困难,建议由康复治疗师制定个体化呼吸训练方案,减缓患者呼吸障碍,提高生活和运动质量(1C)。中度至重度慢阻肺患者,需做好日常自我管理,减少耗氧性活动(2C)。
【说明】指南工作小组更新了Holland 等[46]的Cochrane 系统评价(AMSTAR 评分10.5,n=1233),结果显示,缩唇呼吸可改善慢阻肺患者的呼吸困难(MD=-1.00,95%CI -1.73~-0.27,P< 0.05)、运 动 能 力(MD=50.10,95%CI 37.21~62.99,P<0.05)和生活质量(MD=-0.27,95%CI -0.40~-0.14,P< 0.05);腹式呼吸可改善慢阻肺患者的运动能力(MD=34.67,95%CI 4.05~65.29,P<0.05)和生活质量(MD=-10.66,95%CI-16.34~-4.97,P< 0.05)。Gloeckl 等[41]的指南提出,呼吸训练可改善慢阻肺患者的运动能力,并有助于改善不能进行运动训练的慢阻肺患者的运动耐受性。Marcelo 等[47]的前后对照研究显示,能量节省管理对慢阻肺患者有良好效果,能有效降低患者能量消耗,减轻呼吸困难症状。
具体干预说明:
1 缩唇呼吸:尽量用鼻缓慢吸气,身心放松,然后缩小口唇将气体轻轻吹出;保持相同强度的缩唇呼吸训练,每次15~30 min,每天3次[48]。
2 腹式呼吸:患者半坐位或坐位,用鼻缓慢吸气,闭口唇,腹部在吸气过程中缓慢鼓起,抬起右手;呼气时模拟吹口哨的姿势,鼓腮缩唇吹气。呼吸频率7~8次/min,每次10 min,每天30~40 min[49]。
患者偏好:指南工作小组对80例患者进行呼吸训练方案调查,21.3%患者愿意进行缩唇呼吸,倾向腹式呼吸的占52.5%,选择缩唇呼吸与腹式呼吸结合的占26.2%。指南工作小组对80 例患者进行了能量节省方案调查,91.25%患者愿意接受该方案,8.75%患者不愿意。
推荐意见13:慢阻肺患者如果存在心理、睡眠障碍,建议心理干预,减少焦虑、抑郁症状,改善睡眠质量(1C)。
【说明】对伴有焦虑症状的慢阻肺患者,建议心理干预;对伴有严重焦虑、抑郁的患者,建议进行精神药物干预[50]。
患者偏好:指南工作小组对80例患者进行心理治疗方案调查,77.5%患者愿意接受该方案,22.5%患者不愿意。
3.3 健康促进类
推荐意见14:对于体质量不足或过度肥胖的慢阻肺患者,建议进行营养支持联合运动干预(1B)。
【说明】指南工作小组更新了Ferreira 等[51]的Cochrane 系统评价(AMSTAR 评分11,n=632),结果显示,对稳定期慢阻肺患者进行营养补充将改善患者的无脂肪质量/无脂肪质量指数(SMD=0.57,95%CI 0.04~1.09,P=0.035)、脂肪质量/脂肪质量指数(SMD=0.90,95%CI 0.46~1.33,P <0.001)、上臂肌围(MD=0.29,95%CI 0.02~0.57,P=0.037)和运动能力(MD=39.96,95%CI 22.66~57.26,P< 0.001),提升生活 质 量(MD=24.20,95%CI 10.62~37.78,P< 0.05)。Bolton 等[44]的指南建议向体质量指数/体质量降低或肥胖的患者提供特定的饮食支持。
具体干预说明:
个体化营养方案:利用Harris-Benedict 公式对患者休息状态时的消耗能量进行核算,根据患者的具体营养状况、病情程度、能量消耗状态,规划患者均衡饮食,确定碳水化合物、蛋白质、脂肪摄入量,制定相应食谱。
患者偏好:指南工作小组对80例患者进行营养治疗方案调查,86.25%患者愿意接受该方案,13.75%患者不愿意。
推荐意见15:对于稳定期慢阻肺患者,建议进行传统体育锻炼(五禽戏、太极拳、八段锦等);患者生活质量会因采取联合肺康复护理而得到提升(2C)。
【说明】指南工作小组更新了Gendron 等[52]Cochrane 系统评价(AMSTAR 评分11,n=762),结果显示,传统体育锻炼能锻炼患者的关节和肌肉,慢阻肺患者生活质量显著提升(SGRQ:MD=-5.83,95%CI-8.75~-2.92,P <0.001。CAT:MD=-6.58,95%CI-9.16~-4.00,P< 0.05),还可联合肺康复,以改善患者生活质量(SF-36生理健康:MD=5.42,95%CI 3.82~7.02,P< 0.05。SF-36 心理健康:MD=3.20,95%CI 1.45~4.95,P<0.05)。
患者偏好:指南工作小组对80例患者进行传统体育锻炼方案调查,17.5%患者愿意进行五禽戏锻炼,58.8%患者愿意进行太极拳锻炼,5%患者愿意进行八段锦锻炼,3.8%患者愿意将五禽戏与太极拳相结合,5%患者愿意将五禽戏与八段锦相结合,1.3%患者愿意将太极拳与八段锦相结合,8.8%患者愿意将以上三种方式相结合。
推荐意见16:针对吸烟时间较长的慢阻肺患者,采用行为干预或药物治疗(尼古丁替代疗法、安非他酮、伐尼克兰)均能够提升患者的持续戒烟率和时点戒烟率,两者联合效果更佳,可以改变患者尼古丁依赖行为,使患者的肺功能得到改善(1B)。
【说明】指南工作小组更新了van Eerd 等[53]的Cochrane 系统评价(AMSTAR 评分10.5,n=13123),结果显示,行为干预能提升患者的持续戒烟率(RR=25.38,95%CI 8.03~80.22,P< 0.001)和时点戒烟率(RR=9.33,95%CI 7.26~11.99,P< 0.001)。药物治疗(尼古丁替代疗法、安非他酮、伐尼克兰)能够提升患者的持续戒烟率(RR=2.53,95%CI 1.83~3.50,P<0.001)和时点戒烟率(RR=1.68,95%CI 1.32~2.15,P<0.001)。此外,药物治疗联合行为干预,将显著提升患者的持续戒烟率(RR=3.94,95%CI 3.26~4.76,P<0.001)和时点戒烟率(RR=2.53,95%CI 1.82~3.52,P<0.001)。GOLD 2019 指出,戒烟是最具有成本效益的措施,将显著降低慢阻肺患者疾病发展和恶化的风险[1]。
具体干预说明:
1 行为干预:包括个人咨询、团体咨询、电话咨询和/或自助、书面材料相结合[53]。
2 药物干预:药物疗法主要有尼古丁疫苗、尼古丁替代疗法等[53]。
3 综合干预(行为+药物):药物疗法和行为治疗的结合[1]。
患者偏好:指南工作小组对80例患者进行戒烟管理方案调查,75%患者愿意接受行为干预,7.5%患者愿意接受药物干预,7.5%患者愿意将以上两种方式相结合,其余不吸烟的患者未做选择。
推荐意见17:患有慢阻肺的患者,推荐进行以保持正常生活为核心的自我管理干预,自身生活质量会因此得到提升,减少呼吸系统疾病相关再入院率和住院时间(1B)。
【说明】指南工作小组更新了Lenferink等[54]的Cochrane 系统评价(AMSTAR 评分11,n=3854),结果显示,慢阻肺患者采取自我管理后,生活质量得到提高(MD=-2.69,95%CI -4.49~-0.90,P=0.0033),减少呼吸系统疾病相关入院风险(OR=0.69,95%CI 0.51~0.94,P=0.017)。GOLD 2017 指出,自我管理干预模式可改善慢阻肺患者的健康状况,降低住院率和急诊入院次数。Ries 等[7]的指南建议,教育是肺康复的一个组成部分,包括自我管理以及预防和防止疾病恶化的信息。
患者偏好:指南工作小组对80例患者进行自我管理方案调查,95%患者愿意接受该方案,5%患者不愿意接受该方案。
4 总结
本指南基于ICF[12]的生物-心理-社会康复理论与方法[13],以及《世界卫生组织指南制定手册》对流程及方法的明确规定,参考IOM 的临床实践指南定义[9]和中华医学会发布的《制定/修订<临床诊疗指南>的基本方法及程序》[10]以及世界卫生组织颁布的ICD-11[11],应用《ICF 核心分类组合临床实践手册》[14]中慢阻肺的核心分类组合,对慢阻肺相关问题,特别是中文环境下慢阻肺临床康复证据进行了系统评价和研究,参考AGREE Ⅱ[15]和RIGHT[16]对相关证据进行评价,最后形成包括慢阻肺功能3 大类17 条推荐意见。这些意见可供医疗机构中的康复科室、康复机构和社区卫生服务机构开展慢阻肺康复时参考应用。建议本指南的使用者应该接受相关培训,并遵循相关康复伦理要求,以患者为中心,尽可能恢复患者功能,提升其生活质量。
利益冲突声明:所有作者声明不存在利益冲突。
