新生儿无乳链球菌败血症36例临床分析
2020-12-30杨鸿
杨 鸿
(漳州正兴医院,福建 漳州 363000)
新生儿败血症也可称为脓毒症,常由细菌感染导致。我国现阶段大部分地区新生儿败血症的致病菌为葡萄球菌和大肠埃希菌。近年来无乳链球菌引起新生儿败血症的报道越来越多[1]。国外流行病学调查显示[2],无乳链球菌作为新生儿败血症的致病菌,占新生儿败血症总致病菌数的85%以上。无乳链球菌也被称为B族链球菌,是一种革兰阳性条件性致病菌,存在于孕妇的泌尿生殖道和下消化道,侵袭性感染新生儿,造成败血症、脑膜炎、肺炎等疾病,甚至导致新生儿死亡[3]。近年来,随着新生儿败血症发病率的不断上升,临床对无乳链球菌的研究也日益深入,对其的认识也逐渐加深,新生儿无乳链球菌败血症导致死亡病例数逐渐增高,引起了医学界的高度重视。深入研究、分析新生儿无乳链球菌败血症有着十分重要的现实价值[4]。为此,本研究纳入我院收治的36例新生儿无乳链球菌败血症患儿进行回顾性分析,旨在帮助临床对无乳链球菌感染进行有效地防治。报道如下。
1 资料与方法
1.1 一般资料 选取我院2018年6月至2020年5月收治的36例新生儿无乳链球菌败血症患儿进行回顾性分析,本课题患儿的血培养无乳链球菌均呈阳性。根据《实用新生儿学》(第5版)和《实用儿科学》(第8版)诊断标准[5]:具有新生儿无乳链球菌败血症高危因素、反应不佳、体温升高等表现,血培养无乳链球菌阳性。根据感染发病时间将患儿分为出生后<7 d的早发型(16例)和出生后≥7 d的晚发型(20例)。全部患儿中男20例(55.56%),女16例(44.44%);胎龄32~41周,平均胎龄(37.45±1.87)周;日龄0.2~24 d,平均日龄(13.25±2.13)d;体质量1.8~4.5 kg,平均体质量(3.18±0.24)kg;早产儿10例(27.78%),足月儿26例(72.22%)。
1.2 方法 采取回顾性的研究方法:①逐一查阅36例无乳链球菌败血症患儿的住院病史,其母亲的孕期检查和治疗资料。包括患儿性别、人院时的日龄、发病时间、胎龄、娩出方式、入院时刻、喂养情况等。②分析患儿入院后的临床症状或表现,主要包括发热、黄疸、呼吸急促、腹泻、抽搐、反应差等。③患儿入院后未使用抗感染药物之前,采集并检验其血培养标本、痰液标本、血气分析、血常规、C反应蛋白、降钙素原。采样前均按无菌原则,严格消毒。血培养阳性者均行腰椎穿刺术,送检脑脊液。④患儿入院24 h内检查胸腹联合片、头颅B超;确诊合并颅内感染的患儿行头颅CT或头颅磁共振增强扫描。⑤药物敏感试验:采用哥伦比亚血琼脂平板(郑州贝瑞特生物有限公司)进行培养,美国 Phoenix-100全自动微生物鉴定/药物敏感系统进行细菌菌株鉴定。经鉴定为无乳链球菌菌株分离,进行纸片扩散法药敏试验。⑥观察患儿并发症发生情况和预后转归情况。
1.3 统计学方法 本课题数据采用SPSS23.0统计学软件进行统计、分析处理。计数资料采用[n(%)]表示,行χ2检验。以P<0.05表示差异有统计学意义。
2 结果
2.1 早发型和晚发型患儿临床资料的分析 早发型患儿羊水早破率高于晚发型患儿,母乳喂养率低于晚发型患儿,差异有统计学意义(P<0.05);早发型与晚发型患儿顺产率、剖宫产率、人工喂养率、混合喂养率比较,差异无统计学意义(P>0.05)。见表1。
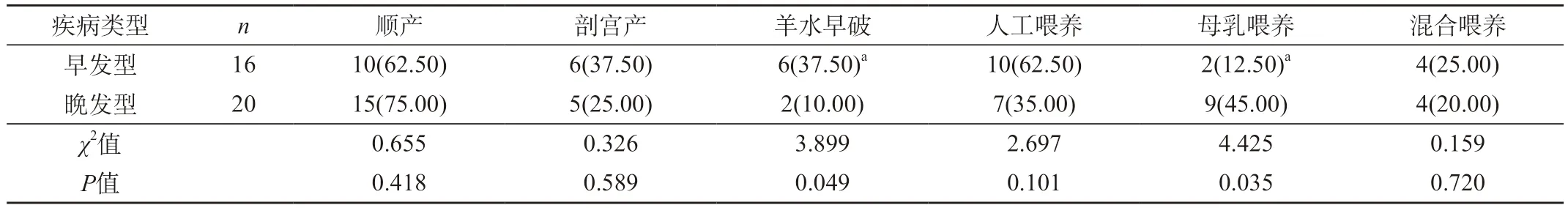
表1 早发型和晚发型患儿临床资料的分析[n(%)]
2.2 早发型和晚发型患儿临床表现的分析 新生儿无乳链球菌败血症患儿的主要临床表现有发热、黄疸、呼吸急促、腹泻、抽搐、反应差,其中早发型患儿抽搐发生率明显较晚发型低,差异有统计学意义(P<0.05)。见表2。
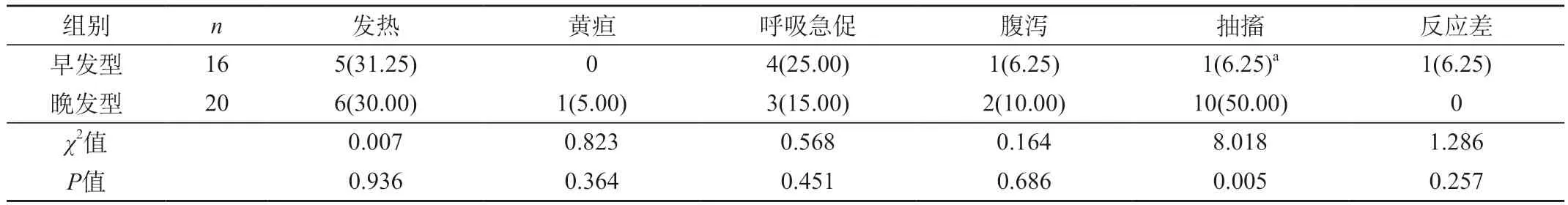
表2 早发型和晚发型患儿临床表现的分析[n(%)]
2.3 36例新生儿无乳链球菌败血症患儿实验室检查结果的分析 36例新生儿无乳链球菌败血症患儿中,实验室检验结果显示如下:①血常规中白细胞计数10例正常,9例升高,17例降低。②C反应蛋白:8例正常,28例偏高。③血小板计数正常2例,升高8例,降低26例。④血培养均显示阳性,脑脊液培养13例显示阳性。
2.4 36例新生儿无乳链球菌败血症患儿影像学特征的分析 经相关影像学检查,影像图特征显示:①胸部X线:12例肺部透过度下降,24例胸片可见有斑点状或片状浸润影。②腹部立位片显示均无明显异常。③头颅B超:提示脑实质回声弥漫性增强11例,侧脑室显示模糊8例,脑血流速度低17例。
2.5 早发型和晚发型患儿并发症发生情况的分析 早发型患儿部分发生并发症,并发化脓性脑膜炎6例,病理性黄疸4例;晚发型患儿部分发生并发症,合并化脓性脑膜炎12例,其中有5例并发感染性休克。
2.6 36例新生儿无乳链球菌败血症患儿预后转归情况的分析 36例新生儿无乳链球菌败血症患儿,药敏报告显示其对青霉素、头孢类抗生素、万古霉素的敏感性为100%,对克林霉素、红霉素耐药。依据药敏结果,选用敏感药物积极进行抗感染治疗。全部患儿住院时间为17~51 d,平均住院时间为(25.46±2.71)d,其中治愈出院27例,死亡9例,病死率为25.00%。死亡患儿的主要死亡原因表现为脑积水、脑脓肿等严重并发症,家属因此放弃治疗。
3 讨论
新生儿败血症是指不超过28日龄新生儿血循环中侵入病原体并迅速地繁殖、产生大量毒素,引起全身性症状,导致全身性炎性反应[6-7]。新生儿的免疫系统功能不完善,容易发生病原菌侵入感染。早期诊断难度大,易误诊,一旦感染进展迅速,常累及多个系统,病情凶险,极易威胁患儿的生命安全[8]。及时发现诊断新生儿败血症,合理选取抗生素治疗,对患儿预后改善至关重要。加强对新生儿败血症的临床分析,可为临床规范化防治新生儿败血症提供有效的参考和依据,提供高效诊治措施。
无乳链球菌是新生儿肺炎、脑膜炎、败血症的常见致病菌,其主要是定殖并寄居于产妇生殖道中,导致新生儿感染[9]。新生儿无乳链球菌败血症根据发病时间的不同可以分为早发型和晚发型。早发型一般发生在出生7 d内,而晚发型则一般发生于出生7 d~3个月内。本研究结果中,早发型和晚发型患儿在羊水早破率、母乳喂养率以及抽搐发生率方面存在明显统计学差异(P<0.05),说明了不同发病时间的新生儿无乳链球菌败血症患儿在上述临床症状或表现方面存在不同。有研究表明[10],无论是早发型还是晚发型新生儿无乳链球菌败血症患儿,均普遍存在血象变化,主要表现为白细胞计数、血小板计数、炎性细胞的改变或异常。本研究结果显示,血常规中白细胞计数、C反应蛋白、血小板计数既有升高,又有正常,还有降低,证实了这一临床观点。影像学检查是新生儿败血症的重要检查方法之一,其中胸部X线、腹部X线、头颅B超或CT等是常见检查方法[11]。本研究中,不同的影像学检查方法呈现出不同的结果,临床应综合应用各种影像学检查方法提升对新生儿败血症的诊断水平。研究表明[12],早发型新生儿无乳链球菌感染主要表现为败血症,而晚发型新生儿无乳链球菌感染主要表现为脑膜炎。本研究结果中,早发型患儿均存在并发症,晚发型患儿部分存在并发症,合并化脓性脑膜炎12例,其中有5例并发感染性休克,突出体现了早发型和晚发型不同的并发症发生情况。新生儿无乳链球菌败血症病死率较高,本研究中36例患儿有9例死亡,病死率为25.00%。抗生素治疗是新生儿无乳链球菌败血症患儿的重要治疗方法,及早给予透过血脑屏障的抗生素治疗,如青霉素钠、万古霉素等,对患儿而言,尤其是对合并脑膜炎的患儿而言,能够有效提升其生存率,降低其病死率。
综上所述,新生儿无乳链球菌败血症患儿不同发病时期其临床症状、表现可能存在一定的差异,加强对实验室检查,合理使用抗生素,是减少并发症和死亡现象的必然要求。
