儿童结核性脑膜炎远期预后的危险因素分析
2020-12-03田茂强刘书邑束晓梅
朱 会 田茂强 刘书邑 束晓梅
遵义医科大学附属医院儿内一科(贵州遵义 563003)
结核病是一个全球性公共卫生问题,2018 年全球估计有1 000 万结核病例,其中700 万为新发病例,<15 岁儿童占总病例数的11%[1]。因儿童中枢神经系统发育不成熟,血脑屏障功能不完善及免疫力低下,结核性脑膜炎(tuberculous meningitis,TBM)发病率、致残率及病死率均高于成人[2-4]。有关儿童TBM 预后,主要为近期预后研究,国内尚无针对远期预后的前瞻 性或回顾性研究,国外关于远期预后的研究也较少[5-6]。预后的影响因素众多,有关脑脊液(cerebrospinal fluid,CSF)中乳酸脱氢酶(lactic dehydrogenase,LDH)对TBM预后预测价值尚未见报道。实验室指标预测TBM预后可能更客观,且操作简便。本研究回顾性分析88 例TBM 患儿临床资料,评估远期预后的危险因素及CSF 中LDH 对远期预后的预测价值,为临床早期病情评估提供参考。
1 对象及方法
1.1 研究对象
以2013 年1 月至2019年10月于遵义医科大学附属医院儿内一科住院治疗的TBM 患儿为研究对象。纳入标准:①年龄1 个月~14 岁;②符合Marais 等[7]的TBM诊断标准;③排除临床资料不全、诊断不明确者。患儿好转出院后根据预后分为预后良好及预后不良两组。
1.2 方法
1.2.1 资料收集 通过查阅住院电子病历、门诊复诊收集TBM 患儿临床资料及随访结果。包括①一般资料:性别、年龄、卡介苗接种史、结核接触史、既往结核病史、临床分期等;②临床表现:发热、头痛、呕吐、惊厥、意识障碍、脑膜刺激征、颅神经损害、肢体瘫痪等;③实验室检查:人类免疫缺陷病毒,结核感染 T细胞检测(T-SPOT.TB),皮肤结核菌素试验(tuberculin skin test,TST),脑脊液(CSF)、痰及胃液等标本抗酸染色,CSF常规、生化、LDH及结核菌培养等;④头颅及颅外MRI/CT检查。一般资料以入院时情况作为基线资料进行比较,各项实验室检查以入院后首次检查结果为基线资料进行比较。
1.2.2 治疗和随访 所有患儿均接受标准抗痨治疗。强化阶段四联药物(异烟肼、利福平、吡嗪酰胺、链霉素)治疗2个月,并联合糖皮质激素4~8周;巩固阶段两联药物(异烟肼和利福平)治疗10~16个月。每3个月门诊复诊至少1次,疗程结束后6个月~2年复诊1 次(同时电话随访),确定治愈、遗留后遗症及死亡情况。
1.2.3 预后评估 参照Dhawan等[8]标准,正常(无神经系统后遗症)、轻度残疾及中度残疾为预后良好,严重残疾及死亡为预后不良。
1.3 统计学分析
采用SPSS 25.0 统计学软件进行数据分析。符合正态分布的计量资料以均数±标准差表示,两组间比较采用两独立样本t检验;非正态分布计量资料以中位数(四分位数间距)表示,组间比较采用Wilcoxon秩和检验。计数资料以例数(百分比)表示,组间比较采用χ2检验。采用受试者工作特征曲线(receiver operating characteristic,ROC)及曲线下面积(area under the curve,AUC)分析确定CSF LDH预测不良预后的界值、灵敏度及特异度;采用多元logistic回归分析远期预后不良的危险因素。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
共纳入88例患儿,男48例、女40例,男女比例为1.2:1;中位年龄7.5岁(3个月~14岁);出院后中位随访时间32(6~77)月。88例患儿中27例(30.7%)预后不良,包括12例重度残疾、15 例死亡(6例死于呼吸衰竭,3例死于脑疝,2例死于多次复发治疗无效,2例停药放弃治疗,1例死于多器官功能障碍、1例因误吸窒息死亡);61例(69.3%)预后良好,包括45例治愈、11例轻度残疾、5例中度残疾。见表1。
2.2 远期预后的危险因素
与预后良好组相比,预后不良组年龄较小、临床分期为Ⅲ期、肢体瘫痪、惊厥、脑积水的比例较高,LDH水平升高,差异均有统计学意义(P<0.05)。
ROC 曲线分析显示,AUC 为0.81(P<0.001,95%CI:0.71~0.88),LDH 水平为103 U/L 时,预测TBM预后不良的灵敏度为63.0%、特异度为91.8%,约登指数为0.548。见图1。
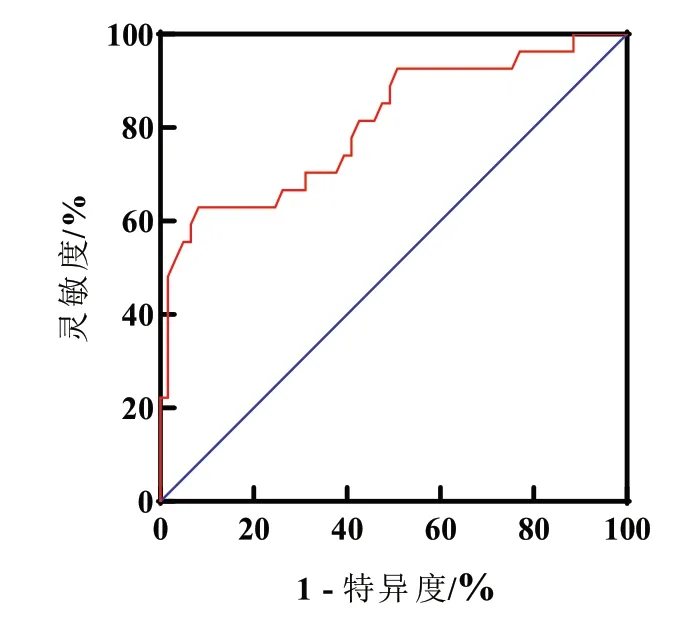
图1 LDH 预测TBM 患儿远期预后不良的ROC 曲线
多元logistic 回归分析发现,临床分期为Ⅲ期(OR=19.48,95%CI:3.49~108.68),LDH ≥103 U/ L(OR=16.27,95%CI:1.16~227.95)为TBM 远期预后不良的独立危险因素;年龄越大,远期预后越好(OR=0.78,95%CI:0.62~0.97)。见表2。

表1 88例儿童TBM远期预后单因素分析

表2 88例儿童TBM远期预后的多元logistic回归分析
3 讨论
中晚期儿童TBM 即使经抗结核治疗后残疾率及病死率仍很高[3-5],因此了解TBM预后相关危险因素,早期采取干预措施对改善预后极其重要。评估TBM预后的因素众多,既往关于实验室指标预测TBM 预后的研究,主要在于T-SPOT.TB 及CSF 蛋白水平、葡萄糖浓度、白细胞计数、中性粒细胞计数等方面。结果显示上述指标与TBM 预后无关[9-10]。因此挖掘预测TBM预后的实验室指标极其重要。
本研究显示,31.8%患儿遗留不同程度残疾,17.0%死亡,主要发生在Ⅱ及Ⅲ期患儿,与既往研究结果一致[3-5]。单因素分析结果显示,远期预后的危险 因素为年龄较小、临床Ⅲ期、肢体瘫痪、惊厥、脑积水。多因素分析显示,临床III期是远期预后不良的独 立危险因素,与文献报道关于近期预后研究结果一致[3-5,11]。本研究还发现,CSF 中LDH 水平显著升高是预后不良的危险因素,在预后不良组中LDH均值是预后良好组的4 倍以上。CSF 中LDH 对 TBM 预后的预测价值可能更为客观,且经济、操作简便。ROC 曲线分析显示,LDH 为103 U/L 时,预测远期不良预后的灵敏度为63.0%,特异度为91.8%;多因素logistic回归分析显示,LDH ≥103 U/L 为TBM 远期预后不良的独立危险因素。因此CSF中LDH≥103 U/L是预测TBM 预后不良有价值的实验室指标。联合CSF 中LDH、临床表现及影像学检查能发挥不同指标的优势,有助于早期评估患儿病情,为后续治疗提供依据。LDH是一种广泛分布于各种细胞和组织的酶,在细胞损伤后释放到外周血或CSF中。诸多CNS疾病(如脑梗死、缺氧缺血性脑病、颅内出血、TBM 及化脓性脑膜炎等)可伴LDH升高。CSF LDH对鉴别TBM、化脓性脑膜炎及病毒性脑炎有一定价值[12]。CSF 中LDH升高是颅内出血患者预后不良的可靠预测因子[12]。CSF 中LDH 升高是心脏骤停幸存者预后不良的危险因素[13]。本研究推测,CSF 中LDH 预测TBM 远期预后不良的机制可能与炎症反应相关,TBM患儿脑组织炎性水肿,颅内压增加造成脑实质受压,严重影响脑组织的血氧代谢和营养代谢,使CSF中LDH活性增高,不利于患儿预后恢复。相关研究认为CSF 中LDH 增高预测颅内出血患者预后不良因素的机制为炎症反应[12]。有报道CSF中LDH是一种炎症因子,其抑制剂(草氨酸钠和galloflavin)可以抗炎[14-15]。LDH作为一种炎症因子,唾液中LDH水平改变对筛查牙周炎有很大价值[15]。LDH抑制剂可以逆转炎症诱导的结肠癌、甲状腺癌等癌细胞的变化。目前LDH 抑制剂相关研究主要在肿瘤性疾病[14]。也许LDH 抑制剂还可以用于TBM等炎症性疾病的缓解,LDH及抑制剂的潜在作用有待进一步研究。
