高频超声对先天性肠旋转不良诊断的临床应用价值
2020-11-27詹桢桢翁宗杰刘敏
詹桢桢 翁宗杰 刘敏
先天性肠旋转不良是胚胎期中肠由脐腔还入腹腔时,肠管绕肠系膜上动脉旋转不良或反向旋转致使中肠位置异常、肠管系带卡压和肠扭转等一系列病变,是小儿上消化道梗阻的常见原因之一[1]。75%以上的患者多为新生儿,其死亡率高达10%~24%[2]。主要表现为胆汁性呕吐、阵发性腹痛及肠梗阻等,约2/3 患者可伴肠扭转致使肠系膜血管梗阻,发生肠管缺血坏死、肠穿孔和腹膜炎等,不及时诊断可危及患儿生命[3],故早诊断,早治疗尤为重要。本文通过回顾性分析本院2017 年1 月-2019 年12 月经手术证实的51 例先天性肠旋转不良患儿的临床资料,以及比较彩色多普勒超声与 X 线造影的诊断价值,以总结高频超声对先天性肠旋转不良诊断的临床应用价值,并加深对本病的认识。
1 资料与方法
1.1 一般资料
收集本院2017 年1 月—2019 年12 月经手术证实为肠旋转不良患儿51 例。男36 例,女15 例;新生儿40 例,平均日龄(9.7±7.9)d,占78.4%,1 ~12 个月8 例,1 ~13 岁3 例。反复呕吐46 例,伴腹胀、便血各3 例,伴黄疸2 例;3 例产前诊断提示十二指肠闭锁或狭窄;2 例年龄较大患儿以阵发性腹痛就诊。所有患者术前均行高频超声及X 线造影检查。
1.2 仪器与方法
选择GE Voluson S8 彩色多普勒超声,高频线阵探头9 ~12 MHz。患儿取仰卧位,先于剑突下横切扫查,在胰腺位置探测到肠系膜上动脉(superior mesenteric artery,SMA)和肠系膜上静脉(superior mesenteric vein,SMV)根部,自此向下缓慢移动探头,动态观察SMV 和SMA 的位置关系及走行,若存在“漩涡征”,探头上下移动时有明显的旋转感,测量包块大小及估计旋转度数,然后再扫查腹腔其余部分,观察有无肠管扩张、塌瘪及其他肠道畸形情况,腹腔是否有积液。哭闹患者给予水合氯醛镇静。
1.3 超声诊断标准
正常情况下SMV 位于SMA 的右侧,并列向右下腹延伸;肠旋转不良者SMV 位于SMA 左侧,当SMV 位于SMA 前方可诊断为疑似肠旋转不良;上腹部观察到旋转感的中等回声包块(SMV 围绕SMA 不同角度旋转),即为“漩涡征”,是肠旋转不良的典型超声表现,彩色多普勒可以观察到SMV 环绕SMA 的圈数及血管增粗情况。频谱多普勒有助于识别SMV 及SMA。二维超声检查还可以发现伴发的肠梗阻表现,如远端肠腔塌瘪、胃、十二指肠积液、扩张等。
1.4 X 线造影诊断标准
上消化道造影显示高位梗阻征象,胃部及十二指肠近端扩张,远端受压变窄,十二指肠空肠曲位置异常,空肠起始段向右下走行[4];结肠造影显示盲肠、阑尾、结肠位置异常,可以发现回盲部位于左侧腹、中上腹部以及右上腹部部位[5]。
1.5 统计学方法
采用SPSS 20.0 统计学处理分析,计数资料用(n,%)表示,采用配对四格表χ2检验,计量资料表示为(±s),采用t 检验,以P <0.05 表示差异有统计学意义。
2 结果
2.1 超声及X 线造影结果
51 例中,超声表现为上腹部 SMV 围绕SMA 旋转形成的“漩涡状”包块43 例(图1);腹腔中部至右下腹部漩涡状包块1 例,且提示SMA 及SMV 位置关系未见明显异常;提示SMV 位于SMA左侧(图2)4 例;超声诊断肠旋转不良检出率约94.1%。3 例未发现典型声像图改变而漏诊(其中2 例因肠气干扰显示不清,1例显示肠系膜血管位置正常)。X 线造影提示肠旋转不良41 例(检出率80.4%),仅提示高位肠梗阻4 例,仅提示回盲部位置偏高4例,1 例因合并多发肠闭锁,提示低位肠梗阻,细小结肠,1 例提示未见异常。
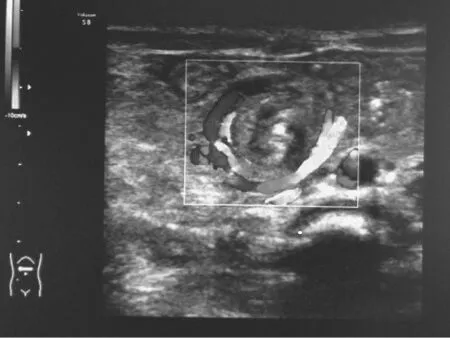
图1 超声表现:SMV 围绕SMA 旋转形成“漩涡征”
2.2 比较诊断准确率
超声对肠旋转不良诊断检出率优于X 线造影,两种方法的差异有统计学意义(χ2=4,P <0.05,表1)。
2.3 手术结果
51 例肠旋转不良中,旋转度数180°~1 080°,均为顺时针扭转,扭转180°4 例,270°4 例,360°21 例,540°9 例,720°10 例,900°1 例,1 080°2 例。超声诊断旋转角度准确率约52.9%。本组病例中发现旋转360°比例最高。合并其他先天性疾病,其中环状胰腺1 例,异位胰腺2 例,梅克尔憩室2 例,回肠重复畸形1 例,多发性肠闭锁1 例,乳糜腹1 例。术前超声仅发现1 例乳糜腹中的腹腔少量积液。

表1 先天性肠旋转不良彩超与X 线造影诊断结果对照(例)

图2 超声表现:SMV 位于SMA 左前方

图3 上消化道造影:肠旋转不良伴空肠近端不全梗阻,空肠位于右侧腹
3 讨论

图4 术中所见:小肠围绕SMA 顺时针旋转360°
胚胎第5 ~6 周时,中肠生长速度,腹腔容积相对较小,肠袢突入脐腔,形成生理性中肠疝,中肠在脐腔中继续生长并以SMA 为轴逆时针旋转90°,使肠袢由矢状位转为水平位,第10 周后腹腔生长迅速,中肠陆续缩回腹腔并继续作逆时针旋转180°,SMV 位于SMA 右侧,十二指肠绕过 SMA 后方至左侧,以十二指肠韧带由左上至右下附着于后腹壁,空回肠随后旋转至腹腔中部,盲肠下降至右下腹,升、降结肠由结肠系膜附着于后腹壁。此过程,任何阶段发生中断都有可能导致肠旋转不良,肠管位置异常,肠系膜附着不全,索带卡压肠管引起肠梗阻,这些病理变化及并发症即为患者就诊的根本原因[6]。本组病例中新生儿占78.4%,与既往报道一致[7]。本组病例均为儿童,但该病也见于成年人,甚至持续无症状,偶然体检发现。故当旋转度数小于180°无症状患者,可随访观察,随访发现部分患者旋转角度可因体位变化或肠蠕动自行变小。
先天性肠旋转不良除了观察“漩涡征”及肠系膜血管位置异常直接征象外,还需要注意以下间接征象:胃、十二指肠扩张,远端肠管塌瘪,肠壁有无增厚及血流情况,有无腹腔积液。尚有文献表明[8],十二指肠水平部位于SMA 后方,可排除肠旋转不良,如果在腹腔内探及十二指肠水平部则提示肠旋转不良。超声检出率高,但仍存在一定的局限性:腹腔气体干扰,上腹部结构显示不清而影响诊断,本组病例中2 例因此而漏诊;有文献报道[9],SMA 及SMV 位置关系正常也可出现肠旋转不良,本组病例中2 例SMA 及SMV 位置关系正常,其中1 例因腹腔探及漩涡状包块而诊断,另1 例无其他异常而漏诊;旋转角度较小,未合并中肠扭转易漏诊;检查医师对该病的认识、手法及经验均影响检查结果;高频超声对肠旋转不良检出率高,但旋转角度的准确率还有待提高。超声检查方面需要注意:SMA 及SMV 根部位置正常,向下扫查时见肠系膜SMV 属支围绕SMA 旋转后下行,同时未发现肠旋转,该情况属于肠系膜血管正常变异,不可诊断为肠旋转不良;因肠气干扰无法显示SMA 及SMV 位置关系,探头避开腹中线,向右侧移位,以肝作为透声窗易导致SMV 相对于SMA 向左或顺时针移动,造成假阳性[10],故探头应横置于腹中线,通过探头适当加压排开肠气改善图像质量;患儿腹壁薄,内脏表浅,使用高分辨率的高频探头获得清晰图像。
诊断肠旋转不良时还需要注意与以下几种引起消化道梗阻的疾病进行鉴别:肠套叠:肠套叠多位于右上腹部,肠套叠包块内未见旋转血流信号;环状胰腺:胰头形态失常,包绕或半包绕十二指肠降部,十二指肠降部肠壁增厚,回声减低,逆蠕动增加[11]。十二指肠闭锁或狭窄, 产前超声表现为“双泡征”,出生后表现为十二指肠扩张,并可能探及隔膜样回声突向肠腔,造成近端肠管扩张,远端肠管塌瘪。
肠旋转不良的传统方法为X 线造影,主要依据十二指肠空肠曲、回盲部位置异常诊断,但其无法直接显示SMA 及SMV 的位置关系,缺乏直接诊断证据,且当合并中肠扭转,造影剂无法抵达远端,无法显示肠管位置变化,限制其诊断的准确性[12],另外新生儿及婴幼儿使用造影剂时易误吸,造影剂加重肠梗阻、穿孔风险。
综上所述,高频超声依据典型声像图特征对先天性肠旋转不良检出率高,无放射性,无创、安全、实时可重复,重症患者可床旁检查,CDFI 还可显示肠壁血供情况,对治疗方案的选择及预后判断具有重要价值,应作为首选的影像学检查方法。对旋转角度较小不合并中肠扭转的患者,诊断能力有限,可结合X 线造影等其他检查协助诊断。
