早期空肠内营养在胰腺癌Whipple 术后病人中的应用
2020-11-19朱丽萍王雅婷
朱丽萍,杨 娟,封 琴,王 芳,宋 芬,王雅婷
(武汉市第一医院,湖北430022)
胰腺癌是一种高度恶性的消化系统肿瘤,5 年生存率仅6%[1]。目前,胰腺癌的发病率居第6 位,死亡率居第9 位[2]。到2030 年,胰腺癌将成为第二大高死亡率癌症[3]。Whipple 术是指手术切除包括胰腺、十二指肠部和壶腹部恶性肿瘤,目前该手术方式仍是治疗胰腺癌的主要方式[4]。胰腺癌病人具有较高的营养不良风险,研究显示,胰腺癌病人营养不良的发生率在各项肿瘤类别病人中最高,达100%[5]。早期肠内营养支持模式在改善肿瘤术后化疗病人营养状况方面具有一定的辅助治疗作用[6-7]。本研究以Whipple 术后的胰腺癌病人作为研究对象, 就早期空肠内营养支持在此类病人中的临床应用效果进行分析。现将结果报告如下。
1 资料与方法
1.1 一般资料 选取2019 年1 月—12 月在我院同一手术组、麻醉组和护理组行Whipple 术的94 例胰腺癌病人作为观察对象。纳入标准:年龄18~75 岁,体质指数(BMI)18.5~24.9 kg/m2;心肺功能、血常规及出凝血时间正常;病理确诊为胰腺癌并住院行Whipple术治疗的病人;自愿参加本研究并签署知情同意书。排除标准:肝肾功能不全、代谢性酸中毒等不适用于静脉营养的病人;远处淋巴结转移或其他脏器转移者;合并其他严重心、脑、肾等疾病者;近期行消化道手术者;具有肠内营养禁忌证者,如活动性消化道大出血、严重食管胃底静脉曲张、肠梗阻、腹腔间隙综合征、炎性肠病急性发作等。采用随机数字表法进行分组,将早期空肠内营养支持的47 例病人作为试验组,采用常规营养支持的47 例病人作为对照组。试验组:男28 例,女19 例;年龄49~71(63.43±5.11) 岁。对照组:男30 例,女17 例;年龄48~73(62.29±5.36) 岁,经统计学分析,两组病人性别、年龄比较差异无统计学意义(P>0.05)。对照组病人血清清蛋白(ALB)为(30.11±4.02)g/L、血红蛋白(Hb)为(88.21±4.45)g/L、总蛋白(TP)为(60.21±7.02)g/L;试 验 组 病 人ALB 为(30.24±4.12)g/L、Hb 为(88.75±4.22)g/L、TP 为(60.12±7.16)g/L,两组营养性指标比较差异无统计学意义(P>0.05)。
1.2 方法
1.2.1 营养支持方法
1.2.1.1 对照组营养支持 对照组病人术后采用常规营养支持,即术后依常规禁食,采用胃肠外营养的方式给予营养支持。临床应用的全静脉营养液主要包括10%葡萄糖溶液、氨基酸、10%~20%脂肪乳、其他药物(维生素、胰岛素)等,组成包括人体所需的糖类、脂肪乳、氨基酸、电解质、维生素、微量元素和水等基本营养要素。病人肛门排气、肠鸣音恢复且胃管引流量<500 mL/d 时,夹闭胃管24 h,同时嘱病人饮少量水,如无特殊不适则拔除胃管,病人由少量流质饮食逐渐过渡至半流饮食、普通饮食,过程中逐渐减少静脉营养支持量。
1.2.1.2 试验组营养支持 试验组病人Whipple 术中加做空肠造瘘术并留置造瘘管,术后24 h 开始通过空肠造瘘注入生理盐水,1 d 不超过500 mL,待病人适应后持续输入肠内营养液(成分及含量每日由营养科制定、配制)。胃管引流量<500 mL/d 时拔除胃管,经口进流食并逐渐过渡至普通饮食,过程中逐渐减少空肠内营养支持量。
试验期间,需每日评估病人全身情况,包括全身体检、有意义的检查指标(如粪便常规、血常规等)以早期发现可能出现的并发症。
1.2.2 观察指标与调查方法
1.2.2.1 一般资料 由研究者自行设计一般资料调查表,包括病人的社会人口学资料、疾病诊断与治疗相关资料,包括病人的性别、年龄、吸烟史、酗酒史、BMI、术前Ca199、糖尿病史、肿物大小、是否有淋巴结转移、是否有胰外浸润、手术时间。
1.2.2.2 营养状况 ①利用微型营养评定简表(MNA-SF)评价病人出院日的营养情况。90 年代初,Guigoz 等[8]首创了一种老年人营养评价的简易有效的方法,即简易、营养评价法(Mini Nutritional Assessment, MNA)。2001 年,Rubenstein 等[9]在MNA 基 础 上 又 提 出 更 简单、实用的MNA-SF,NMA-SF 为他评量表,由调查者在病人出院日评估病人进食情况、活动能力、体重变化、疾病和应激情况等方面。其中≥12 分为营养状况良好,8~11 分为可能存在营养不良风险,≤7 分为营养不良。②营养监测4 项:包括ALB、血清前白蛋白(PA)测定、血清转铁蛋白(TRF)测定、视黄醇结合蛋白(RbP)测定。
1.2.2.3 症状困扰水平 美国学者Cleeland 于2000 年首次形成并发展为Anderson症状调查量表(MDASI)[10],它的原始版本包括两部分,症状分量表和困扰分量表。症状分量表共有13 个条目,评估过去24 h 的身体、心理症状,困扰分量表有6 个条目评估症状分量表中的症状对自理活动、情绪、工作或家务劳动、与他人的人际关系、行走及享受日常生活的影响。每个条目都采用0 分(一点也没有)~10 分(能够想象的最严重程度)11 分制评分法,0~4 分为轻度,5~6 分为中度,7~10分为重度。本研究根据实际状况调整了部分症状条目,由病人在术后第3 天对照量表进行自评,勾选最符合自身情况的选项。
1.2.2.4 舒适状况 采用Kolcaba舒适状况量表(General Comfort Questionnaire,GCQ),包括生理、心理精神、社会文化和环境4 个维度,共28 项,本研究根据营养支持方式修订为30 个条目。本量表为自评量表,由病人对照量表勾选最符合自身情况的选项,条目采用Likert 4 级评分法,正向题1 分表示非常不同意,4 分表示非常同意。反向题1 分表示非常同意,4 分表示非常不同意。分数越高说明越舒适。病人术后第3天,应用GCQ 调查病人舒适度水平,得分低于60 分为低度舒适,总分60~90 分为中度舒适,总分>90 分为高度舒适[11]。
1.2.2.5 病人术后并发症发生率 计算公式为:术后并发症发生率=术后发生并发症的病人例数/本组病人总例数×100%。纳入统计的并发症有胰瘘、胆瘘、肠瘘、吻合口瘘、胸部并发症(包括肺部感染、胸腔积液)、胃排空延迟、出血、腹腔感染、切口感染等。并发症发生情况由医疗诊断资料或护理人员结合病人临床表现和实验室检查结果进行综合判断。
1.2.2.6 病人胃肠功能恢复时间 ①胃动力恢复标准:拔除胃管,并逐渐少量进水、流食、半流食后无腹痛、腹胀即为胃动力恢复的标志,时间以拔除胃管的时间计算。②肠动力恢复标准:以肛门恢复排气功能、肠鸣音恢复为肠动力恢复,时间以术后第1 次排气的时间计算。
1.2.2.7 社会经济学指标 统计病人手术日至病人出院时间、病人该次住院总费用。
1.2.3 统计学方法 采用SPSS 24.0 统计分析软件进行分析。计数资料采用频数、构成比进行统计描述,计量资料采用均数、标准差进行描述统计,使用t 检验比较两组住院时间及住院花费等,使用χ2检验或Fisher确切概率法比较两组并发症发生率。所有的统计检验均采用双侧检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 病人术后并发症发生率比较 试验组病人共报道术后并发症4 例(8.51%),其中胰瘘1 例,胃排空延迟2 例,吻合口瘘1 例;对照组病人共报道术后并发症6 例(12.77%),其中胃排空延迟和吻合口瘘各3 例。两组病人并发症发生率比较差异无统计学意义(P>0.05)。见表1。
2.2 病人胃肠功能恢复时间比较(见表2)
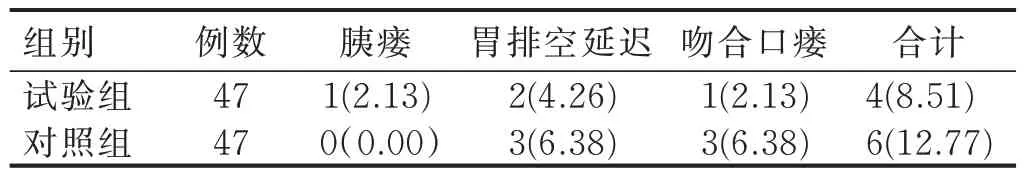
表1 两组病人并发症发生率比较 单位:例(%)
表2 两组病人胃肠功能恢复时间比较(-±s) 单位:h
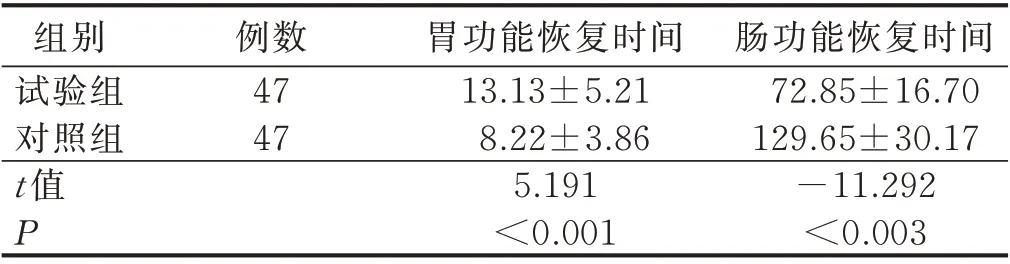
表2 两组病人胃肠功能恢复时间比较(-±s) 单位:h
例数47 47组别试验组对照组t 值P胃功能恢复时间13.13±5.21 8.22±3.86 5.191<0.001肠功能恢复时间72.85±16.70 129.65±30.17-11.292<0.003
2.3 两组病人营养状况比较(见表3)
表3 两组病人营养状况比较(±s)

表3 两组病人营养状况比较(±s)
组别试验组对照组t 值P例数47 47 BMI(kg/m2)21.3±3.1 20.7±2.9 0.969 0.335 MNA-SF(分)12.8±3.6 10.7±2.3 3.370 0.001 ALB(g/L)37.6±4.7 31.4±4.1 6.815<0.001 PA(g/L)366.0±30.4 225.4±59.7 14.383<0.001 TRF(g/L)3.1±0.7 2.2±0.6 6.692<0.001 RbP(mg/L)38.4±7.2 23.2±5.1 11.810<0.001
2.4 两组病人症状困扰水平与舒适度比较(见表4)
表4 病人症状困扰水平与舒适度水平比较(±s) 单位:分
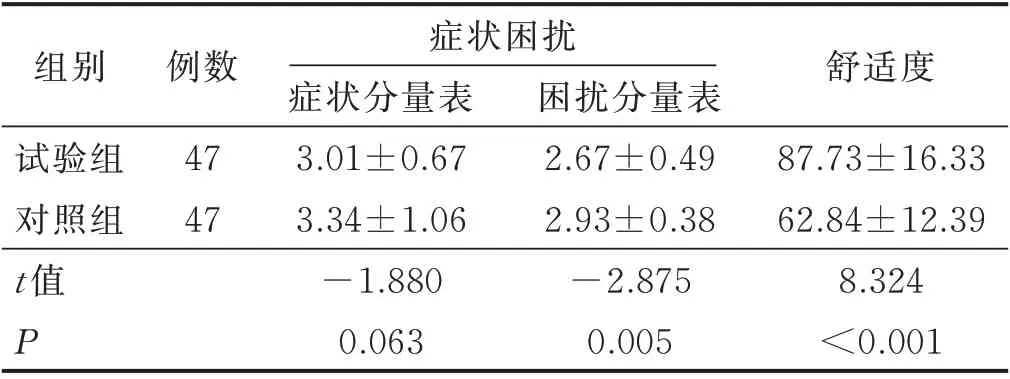
表4 病人症状困扰水平与舒适度水平比较(±s) 单位:分
例数47 47组别试验组对照组t 值P症状分量表3.01±0.67 3.34±1.06-1.880 0.063症状困扰困扰分量表2.67±0.49 2.93±0.38-2.875 0.005舒适度87.73±16.33 62.84±12.39 8.324<0.001
2.5 两组病人社会经济学指标比较(见表5)
表5 病人术后住院日与住院费用比较(±s)
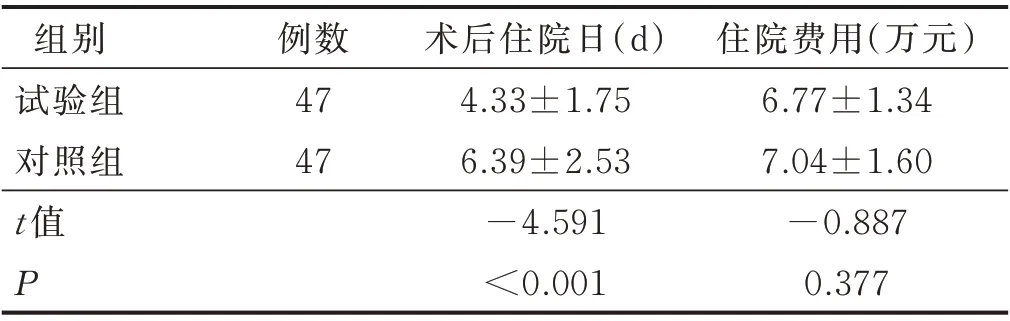
表5 病人术后住院日与住院费用比较(±s)
例数47 47组别试验组对照组t 值P术后住院日(d)4.33±1.75 6.39±2.53-4.591<0.001住院费用(万元)6.77±1.34 7.04±1.60-0.887 0.377
3 讨论
3.1 早期空肠内营养支持对术后并发症发生率的影响 Whipple 手术的手术部位解剖结构复杂,手术步骤多、难度大,决定了术后并发症发生率较高。其中,胆胰瘘、吻合口瘘、胃排空障碍的发生率均较高,可能与病人生化指标、十二指肠梗阻、感染等因素相关[12]。国内外现有的Whipple 术后营养支持方式最常见的仍是早期禁食结合胃肠外营养支持,很重要的原因之一是避免早期胃肠内营养支持造成胃肠道压力增高,导致瘘、感染等并发症发生风险增高。在本研究中,两组病人报道的并发症发生率分别为试验组4 例(8.51%)、对照组6 例(12.77%),两组比较差异无统计学意义(P>0.05),说明本研究中采用早期留置空肠造瘘对病人进行肠内营养支持并不会导致并发症发生率的升高,具有良好的安全性。
3.2 早期空肠内营养支持对胃肠功能的影响 本研究中两组病人胃肠功能恢复时间比较,采用早期空肠内营养支持的病人肠功能恢复时间比常规营养支持病人的恢复时间显著缩短,但胃功能恢复时间显著延长(P<0.01),与谢经武等[13]研究结论一致。比较术后长时间禁食结合全胃肠外营养,肠内营养的支持方式能够显著促进胃肠激素的分泌,促进术后病人胃肠动力的恢复[14]。本研究可能由于肠内营养支持方式主要为留置空肠造瘘,营养物质并未对胃内消化液分泌产生刺激,对肠功能的影响较为显著。
3.3 早期空肠内营养支持对病人症困扰及舒适度的影响 胰腺癌被称为“癌中之王”,说明其恶性程度高,预后差。研究表明,胰腺癌病人通常经历着中到高水平的症状困扰[15]。行Whipple 术治疗的胰腺癌病人手术创伤大,传统的术后营养支持方式使得病人经历饥饿、疲乏等不适症状,会加重病人不舒适程度,进一步影响病人的症状困扰。本研究通过比较两组病人的症状困扰水平及舒适度水平,证明为病人提供肠内营养支持,能够有效减轻病人消化道不适体验,提升病人的舒适度,同时病人的营养状况改善和舒适度提升,能够显著改善病人症状困扰。
3.4 早期空肠内营养支持对病人营养指标的影响
胰腺癌是一种消耗性疾病,对于行Whipple 术治疗的病人,复杂的手术方式为病人带来严重创伤,术后禁食也会进一步加重病人营养不良风险,短期内的营养消耗使得对病人的营养支持十分重要。研究表明,早期肠内营养和护理干预能够在短时间内改善胰腺癌病人营养状况[16]。本研究术后留置空肠造瘘实施肠内营养支持的病人,其MNA-SF 评分显著高于对照组(P<0.05),说明试验组病人术后整体营养状况均优于对照组。采集病人血液标本对病人的营养监测4 项指标进行检测发现,试验组病人的ALB、PA、TRF、RbP 均显著高于对照组(P<0.05),表明肠内营养能够更好地改善Whipple 术后胰腺癌病人的营养状况。两组病人手术前后BMI 比较差异不明显,可能是由于围术期时间跨度较短,病人体重值并无明显的变化。
3.5 早期空肠内营养支持对社会经济学指标的影响 本研究比较两组病人术后住院日,试验组病人术后住院日(4.33±1.75)d,较对照组[(6.39±2.53)d]明显缩短,差异有统计学意义(P<0.05),说明在不增加病人并发症发生率、保证安全的前提下,通过肠内营养支持,病人营养状况得到显著改善,使得围术期病人能够缩短术后康复时间,缩短术后住院时间,并在一定程度上降低胰腺癌病人的住院时间成本[17]。比较两组病人总住院费用差异无统计学意义(P>0.05),说明病人术后加做空肠造瘘,虽然手术费用高于对照组,但术后住院时间缩短,康复期费用有所降低,总体的治疗费用与对照组差异不大,并未增加病人的经济负担。
4 小结
为胰腺癌Whipple 术后病人提供早期肠内营养支持,能够在不增加病人并发症发生率、保证安全,同时不增加经济成本的前提下,改善病人营养状况,降低病人症状困扰水平,提升舒适度,缩短病人术后住院时间。
