新生儿败血症T淋巴细胞亚群、PCT、CRP、Lac及炎症因子的检测及其临床意义
2020-11-06郭景瑞高奶荣祝颖魏娜
郭景瑞,高奶荣,祝颖,魏娜
陕西中医药大学第二附属医院儿科,陕西 咸阳712000
新生儿败血症是指病原体进入到新生儿的血液中生长繁殖,释放毒素,并通过血液循环系统运输到全身,导致新生儿发生全身性的炎症,对新生儿健康具有严重威胁[1-2]。据相关统计表明,新生儿败血症发病率为0.5%~8%,已成为新生儿患病致死的重要原因之一[3]。临床上对于新生儿败血症的早检测、早诊断、早治疗尤为重要[4-5]。为及时发现新生儿败血症症状,为医生治疗提供有效指导,临床上需要一种高效及时的检测手段。本研究主要探讨新生儿败血症T淋巴细胞亚群、降钙素原(procalcitonin,PCT)、C 反应蛋白(C-reactive protein,CRP)、乳酸(lactic acid,Lac)及炎症因子[IL-6 (interleukin-6)、IL-8(interleukin-8)]的检测及其临床意义[6-7],现将结果报道如下:
1 资料与方法
1.1 一般资料 选取2017 年6 月至2019 年6 月陕西中医药大学第二附属医院收治的58例新生儿败血症患者作为研究组,所有患儿均符合新生儿败血症诊断标准[8],排除患有先天性疾病儿。选择同期在本院生产且身体健康的58例无感染的新生儿作为对照组。研究组中男性31 例,女性27 例;胎龄36.2~40.1 周,平均(38.2±2.1)周;出生天数5.2~10.1 d,平均(8.2±2.3)d。对照组中男性35 例,女性23 例;胎龄36.5~40.6 周,平均(38.5±2.0)周;出生天数5.1~10.2 d,平均(7.9±1.8)d。两组新生儿的一般资料比较差异均无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会批准,患者及家属均知情并签署同意书。
1.2 观察指标与检测方法 对照组和研究组新生儿进入研究时立即采集外周静脉血5 mL,研究组在治疗后恢复期间采集外周静脉血5 mL。采血完成后及时对标本标记,并以3 000 r/min离心10 min,分离血清后冷冻保持待测。(1)T 淋巴细胞亚群(CD3、CD4、CD8)表达水平:采用美国Beckman Coulter 公司生产的流式细胞仪及配套检测试剂通过流式细胞分析术测定;(2)PCT 水平:采用双抗夹心免疫化学发光法测定;(3)CRP水平:采用日本日立公司生产的全自动生化分析仪及配套试剂通过免疫比浊法测定;(4)Lac水平:采用美国实验仪器公司生产的血气分析仪及配套试剂通过电极法测定;(5)IL-6、IL-8水平:采用酶联免疫吸附法测定。
1.3 统计学方法 应用SPSS18.0 统计软件进行数据分析,计量资料以均数±标准差(±s)表示,两两均数比较采用t 检验,计数资料比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 研究组新生儿治疗前后T 淋巴细胞亚群水平与对照组比较 研究组新生儿治疗前的CD3、CD4水平明显低于对照组,差异均有统计学意义(P<0.05);治疗后研究组患者CD3、CD4 水平较治疗前增高,差异有统计学意义(P<0.05);治疗前后研究组CD8 差异无统计学意义(P>0.05);研究组患者治疗后的CD3、CD4、CD8 水平与对照组比较差异无统计学意义(P>0.05),见表1。
表1 研究组新生儿治疗前后T淋巴细胞亚群水平与对照组比较((±s,%)
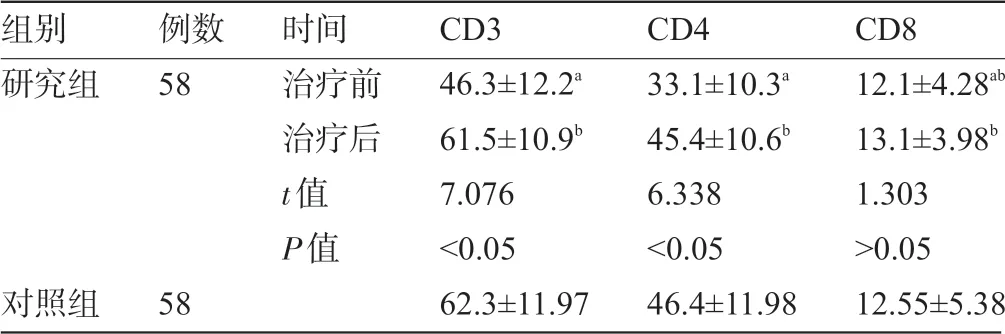
表1 研究组新生儿治疗前后T淋巴细胞亚群水平与对照组比较((±s,%)
注:与对照组比较,aP<0.05;与对照组比较,bP>0.05。
组别研究组对照组例数58 58时间治疗前治疗后t值P值CD3 46.3±12.2a 61.5±10.9b 7.076<0.05 62.3±11.97 CD4 33.1±10.3a 45.4±10.6b 6.338<0.05 46.4±11.98 CD8 12.1±4.28ab 13.1±3.98b 1.303>0.05 12.55±5.38
2.2 研究组新生儿治疗前后PCT、CRP、Lac水平与对照组比较 研究组新生儿治疗前的PCT、CRP、Lac水平明显高于对照组,差异有统计学意义(P<0.05);研究组患者治疗后PCT、CRP、Lac 水平均明显降低(P<0.05);研究组新生儿治疗后的PCT水平与对照组比较差异无统计学意义(P<0.05);研究组新生儿治疗后的CRP、Lac水平仍明显高于对照组,差异均有统计学意义(P<0.05);研究组新生儿治疗后的PCT、CRP、Lac 水平与治疗前比较差异均有统计学意义(P<0.05),见表2。
表2 研究组新生儿治疗前后PCT、CRP、Lac水平与对照组比较(±s)

表2 研究组新生儿治疗前后PCT、CRP、Lac水平与对照组比较(±s)
注:与对照组比较,aP<0.05;与对照组比较,bP>0.05。
组别研究组对照组例数58 58时间治疗前治疗后t值P值PCT(μg/L)24.3±3.2a 0.58±0.3b 56.207<0.05 0.5±0.1 CRP(mg/L)36.1±10.9a 10.4±3.6b 17.051<0.05 4.42±0.98 Lac(mmol/L)1.41±0.98a 0.88±0.98b 2.912<0.05 0.55±0.38
2.3 研究组新生儿治疗前后炎症因子与对照组比较 研究组新生儿治疗前的IL-6、IL-8水平明显高于对照组,差异均有统计学意义(P<0.05);研究组新生儿治疗后IL-6、IL-8 水平均明显降低,差异均有统计学意义(P<0.05);研究组新生儿治疗后的IL-6、IL-8水平仍明显高于对照组,差异有统计学意义(P<0.05);研究组新生儿治疗后的IL-6、IL-8水平与治疗前比较差异均有统计学意义(P<0.05),见表3。
表3 研究组新生儿治疗前后炎症因子与对照组比较(±s,ng/L)
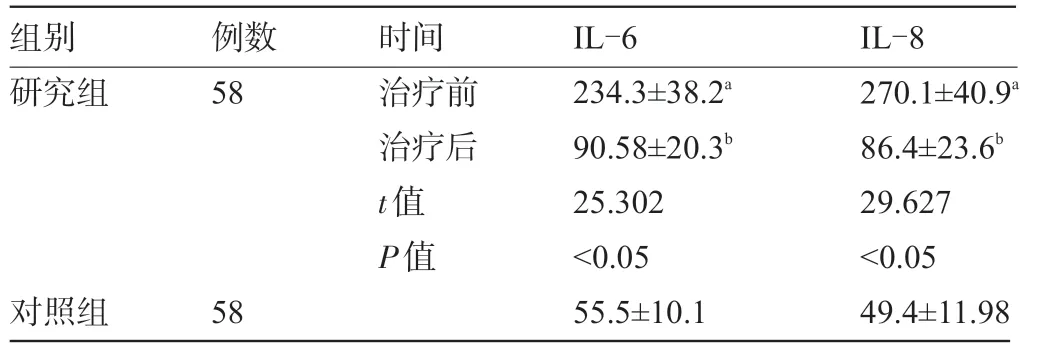
表3 研究组新生儿治疗前后炎症因子与对照组比较(±s,ng/L)
注:与对照组比较,aP<0.05;与对照组比较,bP>0.05。
组别研究组例数58时间治疗前治疗后t值P值对照组58 IL-6 234.3±38.2a 90.58±20.3b 25.302<0.05 55.5±10.1 IL-8 270.1±40.9a 86.4±23.6b 29.627<0.05 49.4±11.98
3 讨论
新生儿败血症已成为新生儿时期的重要疾病之一,目前该病发病率已高达0.5%~8%[9]。引发新生儿败血症病因是新生儿免疫力低下,各种致病菌在侵入到新生儿血循环系统后,迅速生长和繁殖,释放毒素从而造成累及新生儿全身的炎症感染,导致新生儿出现吃得少、拒绝进食、嗜睡、情绪烦躁、低声啼哭、持续发热或体温持续在35℃~36℃之间等临床症状[10-11]。由于该病临床表现具有非特异性,容易被忽视,严重影响治疗进程,使新生儿生命受到严重伤害。
为了能保证新生儿败血症做到早发现、早治疗。近年来,临床对新生儿败血症诊断开辟了多种检测方式,但对新生儿败血症T 淋巴细胞亚群、降钙素原、C反应蛋白、乳酸及炎症因子检测相对较少,因此本文重点对此展开研究,为新生儿败血症检测提供新思路。在本次研究中,两组新生儿于入院后以及患病新生儿在治疗后进行血样检测,根据血样检测结果来开展治疗,保障了用药的准确性。检测中对新生儿血清进行T淋巴细胞亚群检测即对血清中CD3、CD4、CD8水平检测,CD3、CD4、CD8 都是极其重要的人体免疫细胞,当CD3、CD4出现渐进性下降或非渐进性下降,预示着新生儿免疫系统被严重损害或已出现感染[12]。对新生儿进行血清PCT检测,PCT是一种初级代谢产物,当机体被致病菌感染或发生脓毒症、器官衰竭时血浆PCT升高,但机体出现病毒感染、过敏反应或者自身免疫情况时,血浆中PCT水平则不升高,因此可从新生儿血清PCT检测反映新生儿相关感染情况[13-15]。
对新生儿血清进行CRP检测,由于CRP是在机体受到病原体入侵产生急性相蛋白,可作鉴别机体是否存在细菌以及病毒感染的诊断,CRP 升高,细菌感染的严重程度越高,而出现严重的病毒感染时,CRP 并未出现变化或变化幅度小[16]。进行Lac 检测时,由于Lac由丙酮酸还原而成,是糖中间代谢产物,当机体出现感染,肝肾功能就会发生障碍,造成机体无法将过剩的乳酸排除,引起乳酸堆积。炎症因子的检测就是对IL-6、IL-8 检测,IL-6、IL-8 都是一种细胞因子,属于白细胞介素的一种,当人体某些类型细胞受炎症刺激后就会释放IL-6、IL-8从而刺激参与免疫反应的细胞增殖、分化[17]。对以上几种指标的检测能大大减少新生儿败血症的误诊和漏诊,为临床医生开展有效治疗提供重要支撑,对临床诊治新生儿败血症具有重大意义。在本次研究中,通过对两组新生儿进行入院后以及治疗恢复期间进行T 淋巴细胞亚群、PCT、CRP、Lac 及炎症因子检测结果对比分析可知,治疗前受感染新生儿CD3、CD4 水平明显低于健康新生儿,PCT、CRP、Lac、IL-6、IL-8 水平明显高于健康新生儿;治疗后受感染新生儿CD3、CD4 水平较治疗前增高,PCT、CRP、Lac、IL-6、IL-8水平均明显降低,且低于治疗前;治疗前后各新生儿CD8水平无明显变化;治疗后,恢复期间受感染新生儿CD3、CD4、CD8、PCT水平与健康新生儿相应各项水平几乎一致;治疗后恢复期间,受感染新生儿CRP、Lac、IL-6、IL-8 水平仍高于健康新生儿IL-6、IL-8水平,有待进一步恢复健康。因此可以看出对新生儿败血症新生儿进行T 淋巴细胞亚群、PCT、CRP、Lac及炎症因子检测是一种有效的临床诊断。
综上所述,对新生儿败血症进行T淋巴细胞亚群、PCT、CRP、Lac 及炎症因子检测,能减少疾病确诊时间,降低新生儿败血症漏诊率,提高临床疗效,具有临床实用价值,值得推广。
