子宫螺旋动脉超声联合血清TGF-β1、IGF-1水平预测早发型子痫前期的临床价值
2020-10-09李倩雷磊常贝王佳强
李倩,雷磊,常贝,王佳强
(延安大学附属医院 超声医学科,陕西 延安 716000)
子痫前期是临床常见的一种严重妊娠并发症,在我国孕妇中的发病率约为2%~6%。早发型子痫前期是指在孕34 周前发病,危害远大于晚发型,其病情进展迅速且并发症较多,预后不良,严重危及母体和胎儿生命安全[1]。目前,临床用于早发型子痫前期诊断的高危因素特异性和敏感性不高,因此寻求快速有效的早发型子痫前期诊断方式对于预防该疾病以及改善患者预后具有重要的临床意义[2]。现有研究发现滋养细胞增殖、分化以及浸润障碍,胎盘着床浅与早发型子痫前期的发生和发展存在密切联系[3]。转化生长因子β1(transforming growth factor β1,TGF-β1)是一种具有多种生物活性的多肽生长因子,胎盘中绒毛膜滋养层细胞等表达的TGF-β1在着床、子宫螺旋动脉重铸、胎盘和胎儿正常生长的整个妊娠过程中发挥重要作用[4]。胰岛素生长因子-1(insulinlike growth factors,IGF-1)是一种具有同化功能的生长因子,其表达水平降低对胎盘血流、血管内皮生长因子及胎儿的组织同化进程产生影响,进而导致孕妇出现妊娠期高血压[5]。子宫螺旋动脉超声可直接监测子宫动脉血流动力学的变化,其中搏动指数(pulsatility index,PI)是有效评估子宫动脉阻力的敏感性指标[6]。早发型子痫前期发病原因复杂,多个指标联合评估可能会改善目前诊断能力不足现状,本研究将子宫螺旋动脉超声PI 值与血清TGF-β1、IGF-1 检查联合以预测早发型子痫前期,旨在为子痫前期的早期诊断、病情监测和治疗提供临床参考。
1 资料与方法
1.1 一般资料
选取2015年3月—2018年3月延安大学附属医院收治的早发型子痫前期孕妇(研究组)和同期单胎妊娠至足月且产后追踪检查无异常的孕妇(对照组),每组60 例。年龄25~38 岁,单胎妊娠,孕龄22~32 周。本研究经医院医学伦理委员会批准,家属签署知情同意书。纳入标准:①早发型子痫前期诊断标准参照《妇产科学》[7];②妊娠小于34 周;③均无其他产科或内外科并发症。排除标准:①合并有其他恶性肿瘤者;②心肝肾功能不全者;③患有严重精神疾病者;④多胎妊娠或伴有多囊卵巢综合征、胎膜早破、未知原因阴道流血者;⑤合并糖尿病、肾病、胎盘早剥或胎盘前置等产科并发症者;⑥长期服药或具有吸烟史者。
1.2 检查方法
1.2.1 子宫螺旋动脉超声研究对象取仰卧位,平静呼吸,采用彩色多普勒超声仪(美国GE,型号:E8,探头频率:5~9 MHz)常规检查羊水、胎盘以及胎儿生长发育等情况,探头频率设置为3.5 MHz;然后将彩色多普勒超声仪探头转向胎盘基底部的子宫螺旋动脉以检测子宫螺旋动脉血流动力学参数,将胎盘平均分为3 个区域,每个区域选取1 处检测,血流与声束夹角<13°,在获得3~5 个稳定且清晰的多普勒频谱后停帧,通过仪器中的软件自动测量计算PI 值,并连续取3 处计算并记录平均值。
1.2.2 血清TGF-β1、IGF-1 表达水平检测所有患者入组后,空腹抽取静脉血5 ml,3 000 r/min 离心10 min,取上层血清后使用酶标仪(型号:3111,赛默飞世尔科技有限公司)采用酶联免疫吸附试验(ELISA)检测血清TGF-β1、IGF-1 水平,取TGF-β1、IGF-1 配制标准品溶液,在酶标仪上测得各溶液对应光密度(OD)值,以OD 值为纵坐标,标准品浓度为横坐标绘制标准曲线,代入标准曲线计算出各样品浓度,所有操作步骤均参照说明书进行。其中TGF-β1检测试剂盒购自北京九强生物技术有限公司,IGF-1检测试剂盒购自天津沃克生物科技有限公司。
1.3 观察指标与评价标准
①PI>0.715 判定为阳性;②TGF-β1>8.68 ng/ml判定为阳性;③IGF-1<190.25 μg/L 判定为阳性。
1.4 统计学方法
数据分析采用SPSS 19.0 统计软件。计量资料以均数±标准差(±s)表示,比较采用t检验;计数资料以例(%)表示,比较采用χ2检验;运用Logistic 回归分析子宫螺旋动脉超声、血清TGF-β1、IGF-1 检测对于早发型PE 诊断的影响,采用Logistic方程拟合绘制ROC 曲线判断诊断价值,拟合过程根据参考文献[8]进行,并采用Hanley-McNeil 非参数法比较ROC 曲线下面积,P<0.05 为差异有统计学意义。
2 结果
2.1 两组一般资料比较
两组孕妇的年龄、产次、孕周比较,差异均无统计学意义(P>0.05),具有可比性。见表1。
2.2 两组血压及PI 情况
两组孕妇收缩压(SBP)、舒张压(DBP)和PI值比较,差异均有统计学意义(P<0.05),研究组高于对照组。见表2。
2.3 两组血清TGF-β1、IGF-1 表达水平比较
两组孕妇血清TGF-β1、IGF-1 表达水平比较,差异均有统计学意义(P<0.05),研究组血清TGF-β1表达水平高于对照组,IGF-1 表达水平低于对照组。见表3。
2.4 子宫螺旋动脉超声、血清TGF-β1 及IGF-1诊断结果
子宫螺旋动脉超声、血清TGF-β1及IGF-1 诊断结果见表4。
2.5 联合诊断模型建立
分别以早发型子痫前期的发生情况(赋值:发生=1,未发生=0)为因变量,子宫螺旋动脉参数、血清TGF-β1、IGF-1 为自变量,分别设为因子A、B、C,进行Logistic 回归拟合。IGF-1 因素的P值虽为0.052>0.05,但考虑到IFG-1 与早发型子痫机制具有潜在临床关联,故将IGF-1 保留在回归方程中,得到回归方程为Logit(P)=1.625+0.562 A+0.425B-0.324C,进一步以回归方程中概率值P 拟合联合诊断模型,概率P值=1/1+exp [-Logit(P)]。见表5。
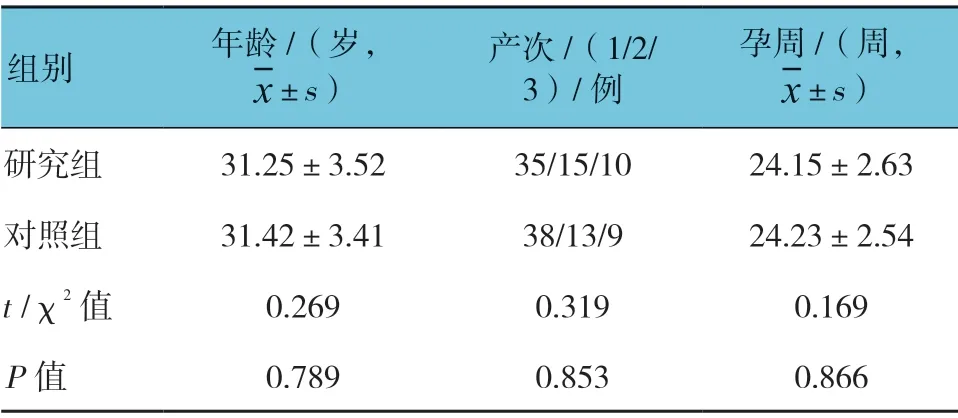
表1 两组孕妇一般资料比较 (n =60)
表2 两组孕妇血压及PI 比较(n =60,±s)
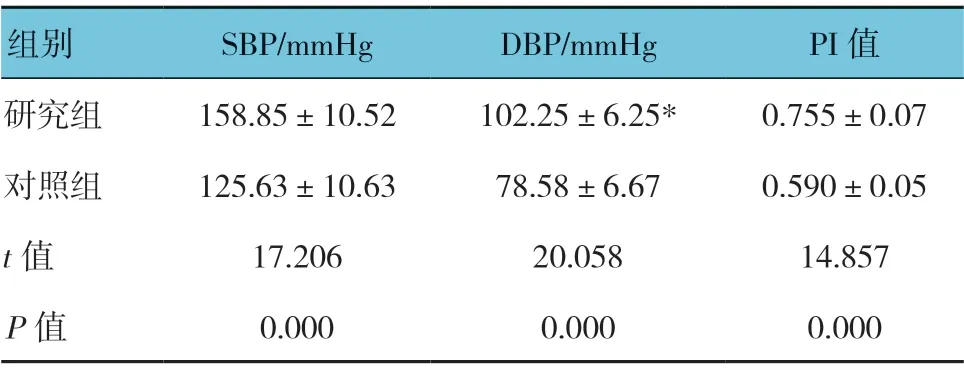
表2 两组孕妇血压及PI 比较(n =60,±s)
组别 SBP/mmHg DBP/mmHg PI 值研究组 158.85±10.52 102.25±6.25* 0.755±0.07对照组 125.63±10.63 78.58±6.67 0.590±0.05 t 值 17.206 20.058 14.857 P 值 0.000 0.000 0.000
2.6 子宫螺旋动脉超声、血清TGF-β1 及IGF-1单独和联合检测的敏感性、特异性
子宫螺旋动脉超声联合血清TGF-β1、IGF-1 检测敏感性高于其他3 种检测方式(χ2=14.215,P=0.003),其中联合检测敏感性(91.67%)高于TGFβ1、IGF-1 单项检测敏感性(70.00%和66.67%)(χ2=9.090 和4.444,P=0.003 和0.035),但与子宫螺旋动脉超声敏感性(83.33%)比较,差异无统计学意义(χ2=1.905,P=0.168);联合检测约登指数高于其他单一检测。见表6。
2.7 子宫螺旋动脉超声、血清TGF-β1 及IGF-1单独和联合检测诊断早发型子痫前期的ROC 曲线分析
联合检测ROC 曲线下面积分别为0.887(95% CI:0.821,0.932),子宫螺旋动脉超声、血清TGF-β1、IGF-1 单独诊断的ROC 曲线下面积依次为0.765(95% CI:0.758,0.885)、0.733(95% CI:0.717,0.864)、0.675(95% CI:0.615,0.846),联合检测ROC 曲线下面积高于其他3 种单独诊断方式,差异有统计学意义(Z=2.314,P=0.021)。见图1。
表3 两组血清TGF-β1、IGF-1 水平比较(n =60,±s)
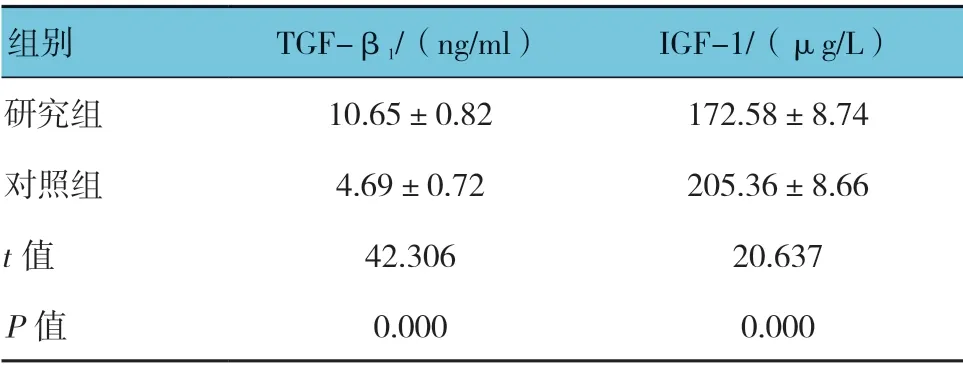
表3 两组血清TGF-β1、IGF-1 水平比较(n =60,±s)
组别 TGF-β1/(ng/ml) IGF-1/(μg/L)研究组 10.65±0.82 172.58±8.74对照组 4.69±0.72 205.36±8.66 t 值 42.306 20.637 P 值 0.000 0.000
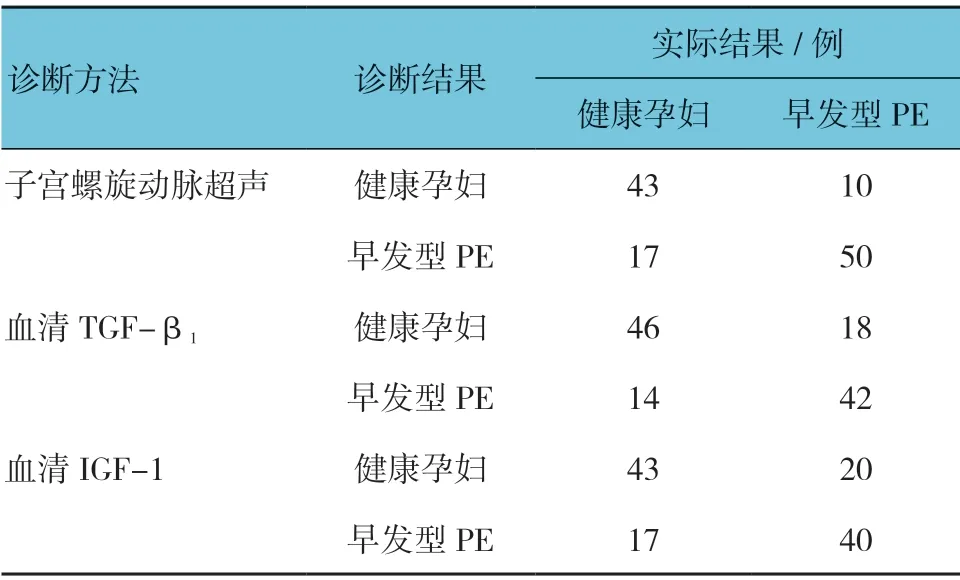
表4 子宫螺旋动脉超声、血清TGF-β1 及IGF-1 诊断结果
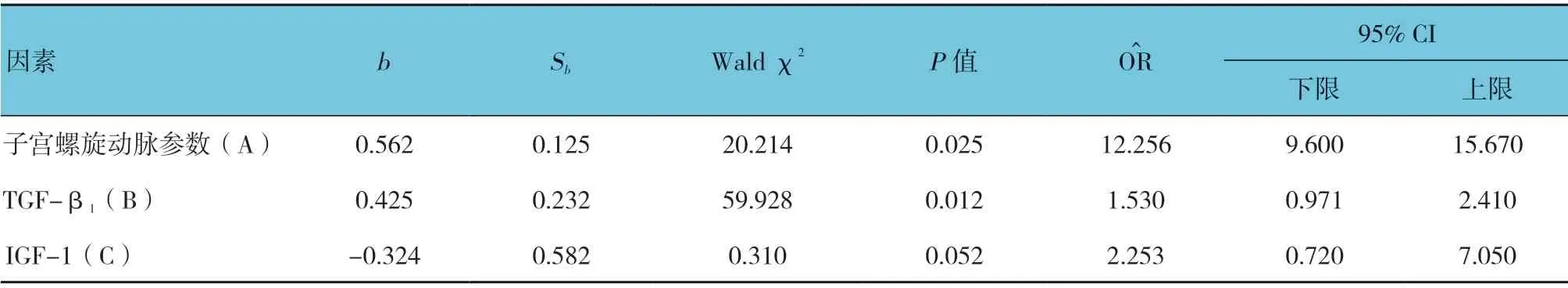
表5 联合检测对早发型子痫的诊断模型
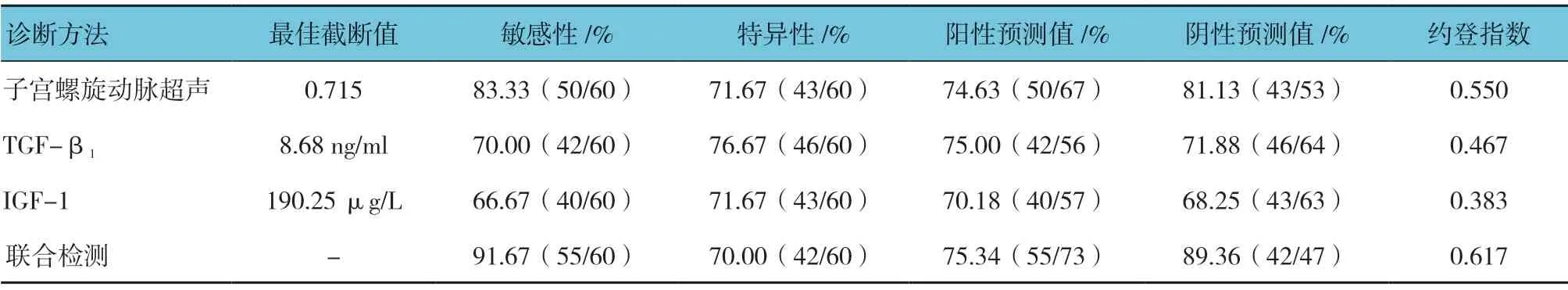
表6 不同诊断方法诊断效能比较
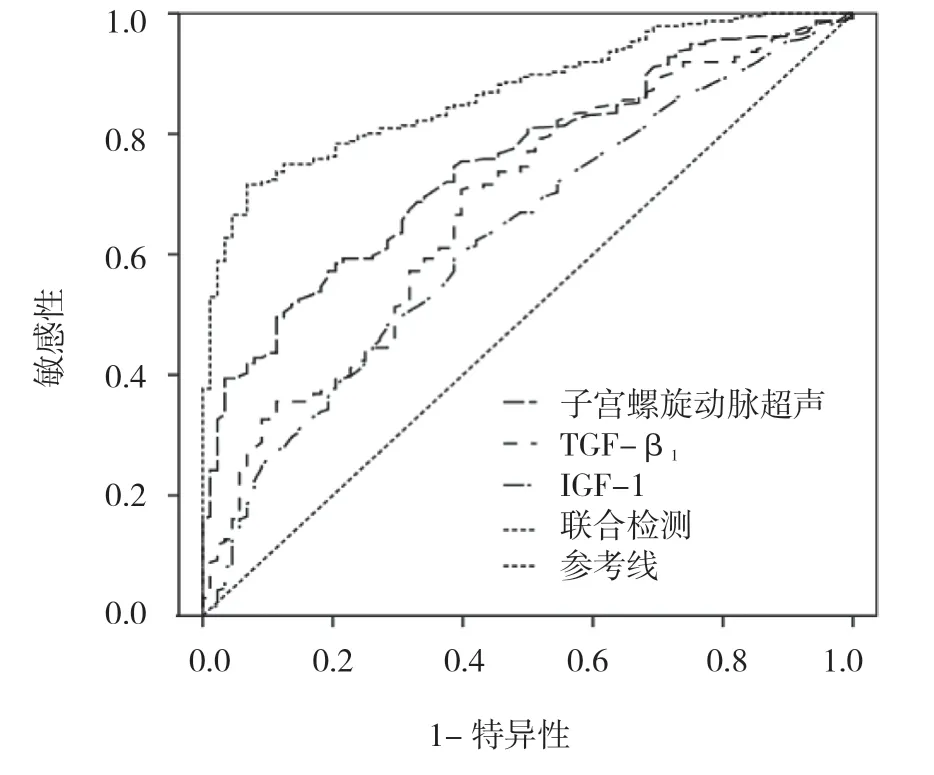
图1 早发型子痫前期诊断ROC 曲线
3 讨论
子痫前期可累及多个脏器且临床表现多样,孕产妇和围产儿预后不良且病死率升高。正常生理状态下,妊娠期孕妇子宫螺旋动脉血管壁内的血管内皮细胞逐渐被滋养细胞取代,血管弹性组织纤维化,从而引起动脉壁弹性下降、管腔扩张、血流量大大增加且阻力下降,以确保胎儿的营养能量供给[3]。子痫前期的发展过程中,胎盘血管重铸异常并影响子宫动脉血流变化,滋养细胞侵袭能力不够导致子宫螺旋动脉重铸不足,血管仍处于孕前的高阻低排状态,使胎盘和胎儿供氧供血不足[9]。
子宫螺旋动脉超声检测可直观地反映出子宫动脉血流状态以及孕妇子宫血管重铸情况,子痫前期孕妇子宫和胎盘之间的循环处于高阻低排状态,血流阻力指标增高,舒张期血流速度降低,子宫动脉PI 升高。故子宫动脉PI 可以作为有效评估子宫动脉阻力的敏感性指标,可有效反映血管阻力水平[10]。本研究结果显示,研究组患者血压和PI 值高于对照组。进一步分析子宫螺旋动脉超声PI 诊断效能发现,子宫螺旋动脉超声诊断子痫前期的敏感性、特异性分别为83.33%和71.67%,作为单一诊断效能稍显不足,主要是由于子宫螺旋动脉管腔窄,检查过程中容易因胎动、呼吸以及后壁胎盘等因素影响子宫螺旋动脉超声检出率,故子宫螺旋动脉超声单独用于子痫前期诊断可能存在误诊或漏诊。
TGF-β1是一种具有多种生物活性的多肽生长因子,可以参与调节机体胚胎发育、血管生成、免疫抑制过程。子宫内膜中的上皮细胞以及滋养层细胞可以高水平表达TGF-β1,TGF-β1在整个妊娠过程如着床、子宫螺旋动脉重铸、胎儿正常生长发育过程中发挥重要作用[11]。CHENG 等[12]研究表明,异常表达的TGF-β1可以通过内皮细胞激活途径干扰滋养层细胞的侵袭过程,从而造成滋养细胞侵袭障碍,导致子痫前期的发生、发展。研究报道,子痫前期患者血清TGF-β1水平在孕中期低于正常孕妇,而在孕晚期升高,且高水平TGF-β1可通过阻断基质金属蛋白酶活性、增加金属蛋白酶抑制剂水平以及上调纤溶酶原激活物抑制物1 等途径降低滋养层细胞侵袭程度,从而引起胎盘血管生成不良和滋养细胞侵袭障碍,进而导致子宫螺旋动脉重铸不良和子痫前期的发生和发展[13]。本研究结果显示,研究组血清TGF-β1表达水平高于对照组,符合子痫前期发生进展机制。该因子单独用于子痫前期检测时的敏感性、特异性分别为70.00%和76.67%,效果欠佳。
IGF-1 属于一种可以调节内皮细胞生长的因子,由胎盘组织中的细胞滋养细胞、平滑绒毛层细胞以及合体滋养细胞合成和分泌,具有调节滋养细胞侵袭以及舒张胎盘血管和调节血压的功能,与子痫前期的发生、发展存在密切相关[14]。王玉红等[15]研究结果显示,早发型进一步轻、重度孕妇胎盘组织和血清中的IGF-1 表达水平均低于健康孕妇,且其表达水平与子痫前期严重程度呈负相关,说明IGF-1 水平的异常表达与子痫前期的发生存在相关性,在一定程度上反映疾病轻重。本研究结果显示,研究组血清IGF-1 表达水平低于对照组,进一步证实上述结论。推测可能的作用机制是孕妇血清IGF-1 水平降低引发血管舒张程度下降,胎盘血氧供给不足,导致胎盘局部IGF-1 分泌量减少,滋养细胞侵入及迁移能力下降,最终导致子宫螺旋动脉重铸障碍和形成子痫前期[16]。以190.25 μg/L为诊断子痫前期截断值对患者血清IGF-1 水平进行检测的敏感性为66.67%,特异性为71.67%,单一应用时假阳性和假阴性结果均偏高。
使用子宫螺旋动脉超声联合血清TGF-β1、IGF-1检测早发型子痫前期,结果显示联合检测提高检测敏感性(91.67%),阳性和阴性预测值分别为75.34%和89.36%。ROC 曲线分析结果进一步显示联合检测的AUC 面积为0.887,高于子宫螺旋动脉超声、血清TGF-β1、IGF-1 单独应用于子痫前期的诊断,表明3种方法联合检测能够提高子痫前期的诊断价值。子宫螺旋动脉超声检测能够清晰显示动脉血流和血供情况,可为诊断提供有效的客观依据,与血清学检查具有互补性,可以避免和降低单一指标造成的漏诊、误诊。
