轻、重症新型冠状病毒肺炎临床及CT影像特征比较
2020-09-23刘明科胡良波应洁陈暇女郭定波李鹤
刘明科, 胡良波, 应洁, 陈暇女, 郭定波, 李鹤
(重庆医科大学 附属永川医院 1.放射科;2.肝胆外科,重庆 402160)
2019年12月出现一种不明原因肺炎,经病原学检测证实为一种新型β属冠状病毒.世界卫生组织将此病毒引起的疾病称为新型冠状病毒肺炎(Coronavirus Disease 2019, COVID-19)[1].该病传染性强,严重危害人类健康.本研究回顾性分析83例重庆地区COVID-19确诊病例,将患者的临床流行病学特征、临床表现、实验室检查、CT影像资料等进行分析总结,旨在加深对COVID-19的发生、发展及转归的认识,以期为获得对该病更好的临床决策和治疗提供参考.
1 资料和方法
1.1 一般资料
回顾性分析2020年1月21日至2月26日重庆医科大学附属永川医院收治的重庆市渝西地区(含8个区县)83例确诊的COVID-19的临床及影像资料.纳入标准:(1)因本研究为回顾性分析,收集病例均为经核酸确诊,资料完整,且患者满足《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》的治愈出院标准[2].(2)住院期间行3 次以上胸部 CT 检查.纳入COVID-19共83例,男48例,女35例,年龄 9~84 岁,平均(48±16)岁.共行230次肺部CT扫描,扫描间隔时间1~13 d,平均(4±1)d.患者均在住院时间11~28 d,平均(18±5)d.首发症状中发热65例,气促7例,食欲差17例,腹泻14例,肌肉酸痛11例,头昏12例,疲劳17例,咳嗽31例,合并慢性气道疾病5例,合并糖尿病9例,合并高血压13例,合并肝功能异常者10例.参照《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》中轻型、普通型、重型、危重型分型标准[2],将83例患者分为轻症组(轻型/普通型)、重症组(重型/危重型)两组,轻症组67例(其中轻型4例)(81%),重症组16型(其中危重型2例)(19%).
肺部炎症指数参照重庆市医师协会放射医师分会专家组《新型冠状病毒肺炎影像学定量评估方法(试行)》,根据病变分布与病变大小,将CT表现进行粗略评分,即为肺部炎症指数(pulmonary inflammation index,PII):(1)按病变分布肺段记分,一个肺段记1分,其中把左肺上叶的尖后段分为尖段、后段两个计分段;左肺下叶内前基底段分为内侧基底段、前基底段两个计分段,左右肺共记20分;(2)病变大小评分:按病变占据肺段体积是否超过50%记分,≥50%记1分,<50%记0分,最多记分不超过20分;(3)病变实变评分:实变是病变进展表现,肺段病变内出现实变,加记1分.肺部炎症指数=(病变分布肺段记分+病变大小评分+病变实变评分)/总评分(40)×100%.
1.2 胸部CT检查方法
采用 Philips ICT 256层扫描仪,患者取仰卧位,吸气后屏气,扫描范围从肺尖到膈顶.采用 HRCT扫描技术,扫描参数:管电压120 kV,智能毫安秒,旋转速度每圈0.5 s,螺距0.758,准直器128×0.625,层厚5 mm,层间距5 mm,薄层重建层厚1 mm,层间距0.5 mm.在Philips工作站上分别选择纵隔窗(窗宽 250~350 HU,窗位 30~50 HU)及肺窗(窗宽1 100~1 400 HU,窗位-600 HU)观察.由2名具有丰富工作经验的放射诊断医师进行阅片,统计影像表现及病灶的分布特点,当2名医师诊断结果不一致时,由第3名高年资医师裁定.
1.3 统计方法
所有数据应用 SPSS 26.0 软件进行统计分析.临床资料及影像表现、病灶分布特点为计数资料.符合正态分布方差齐性的计量资料以(平均值±标准差)表示,采用两组独立样本t检验比较;不符合正态分布的连续性变量以中位数和四分位间距描述,采用Mann-Whitney U检验比较;计数以百分比表示,采用2检验或Fisher精确检验.不同时期的肺段及肺部炎症指数统计采用重复检测方差分析.P<0.05为具有统计学差异.
2 结果
2.1 临床表现
入院时轻、重症两组患者基本资料及症状比较见表1,其中年龄、最高体温、发热、气促、食欲差、肌肉酸痛、乏力、咳嗽、合并糖尿病有统计学差异(P<0.05),表1.
2.2 实验室检查
对轻、重症两组患者入院时实验室检查结果进行统计分析,其中轻、重症两组间中性粒细胞计数百分比、淋巴细胞计数、单核细胞计数、C-反应蛋白(C-reactive protein,CRP)、红细胞沉降率(erythrocyte sedimentation Rate, ESR)、动脉血氧分压(arterial partial pressure of oxygen,PaO2)、氧合指数等指标有统计学差异(P<0.05),见表1.

表1 83例COVID-19肺炎患者临床资料及实验室检查
2.3 影像学结果
根据病情时间的进展,患者发病后(即首发症状出现后)时间分为4个阶段,分别为早期(0~4 d)、进展期(5~8 d)、重症期(9~13 d)、恢复期(≥14 d)[3],COVID-19在4个阶段累及肺段数、肺部炎症指数统计结果及分析:同一时期(早期、进展期、重症期、恢复期)不同分组(轻症组、重症组)病例共纳入83例,其累及肺段数、肺部炎症指数的均有统计学差异(P<0.05),表2;同一分组(轻症组、重症组)病例不同时期(早期、进展期、重症期、恢复期)共纳入24例,其累及肺段数、肺部炎症指数无统计学差异(P>0.05)(表3、图1);通过多因素Logistic回归分析发现年龄、最高体温、肺段数是COVID-19重症组发病的独立危险因素(P<0.05),表4.
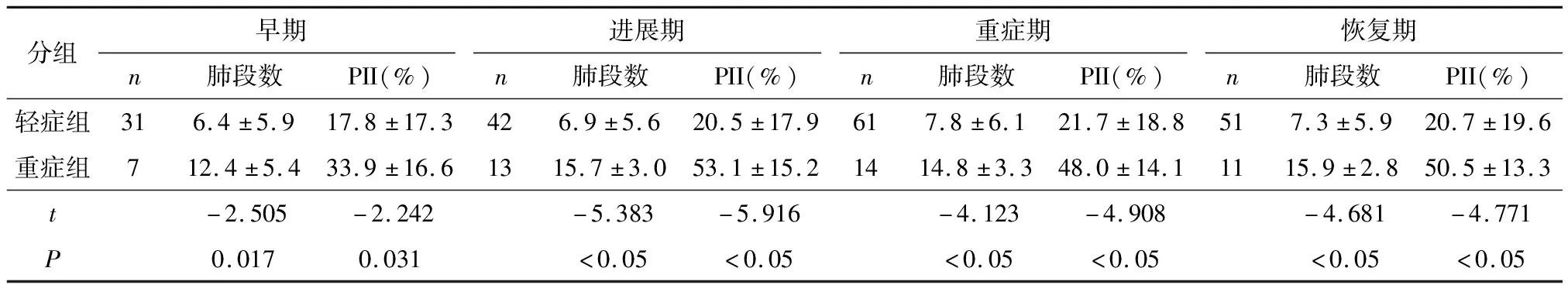
表2 83例同一时期不同分组病例累及肺段数及肺部炎症指数(PII)
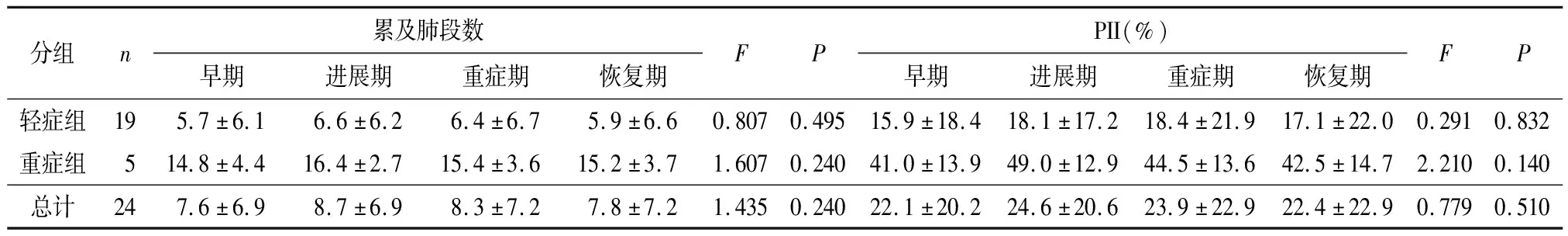
表3 24例同一分组病例不同时期累及肺段数及肺部炎症指数(PII)
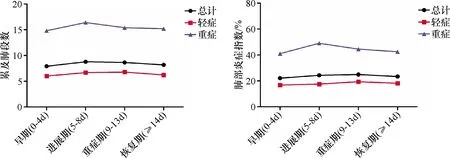
图1 同一分组病例不同时期累及肺段数及肺部炎症指数

表4 83例COVID-19重症组的发病危险因素Logistic回归分析
83例患者胸部CT检查中,早期磨玻璃影77例(93%),实变影42例(51%);进展期,磨玻璃影69例(83%),实变影45例(54%),病灶内见支气管充气征(图2c),条索影15例(18%);重症期,磨玻璃影48例(58%),实变影30例(36%),条索影20例(24%);恢复期,磨玻璃影8例(10%),实变影22例(27%),条索影35例(42%)(图2e).

患者,男,31岁.a:头昏、发热3 d后行胸部CT平扫.左肺下叶外侧基底段稍高密度结节影;b:1 d后复查,病灶范围增大,形成棉团状影,并可见小叶间隔增厚;c:5 d后复查CT病灶明显进展,出现肺实变,可见细支气管充气征;d:6 d后复查CT,病变内继续渗出,实变增多;e:14 d后复查CT,病灶内实变灶明显吸收,并出现粗大的条索影.

患者,男,儿童,14岁.a:咳嗽、发热1 d后行胸部CT平扫,右肺下叶外侧基底段多发结节影;b:4 d后复查CT病灶明显进展,右肺下叶结节增多,部分呈树芽状分布;c:5 d后复查CT,病灶范围继续增大,部分结节影融合成片;d:14 d后复查CT,病灶基本吸收,残余少许密度增高影及斑片影.
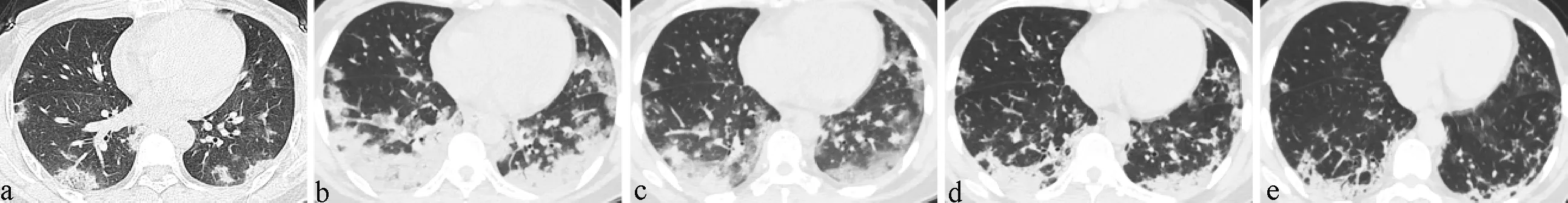
患者,女,40岁,发热伴乏力7 d.a:胸部CT平扫显示双肺上叶、下叶胸膜下磨玻璃影,增厚的小叶间隔分隔病灶形成铺路石征;b:4 d后复查胸部CT,可见双肺病灶范围明显增大,双肺病灶以肺实变灶、磨玻璃影为主;c:7 d后复查CT,显示双肺病变范围缩小,部分实变灶已吸收;d:14 d后复查胸部CT,可见双肺病灶进一步吸收,病灶内出现条索影;e:19 d后复查胸部CT,双肺病灶大部分已经吸收,病灶内条索影减少.
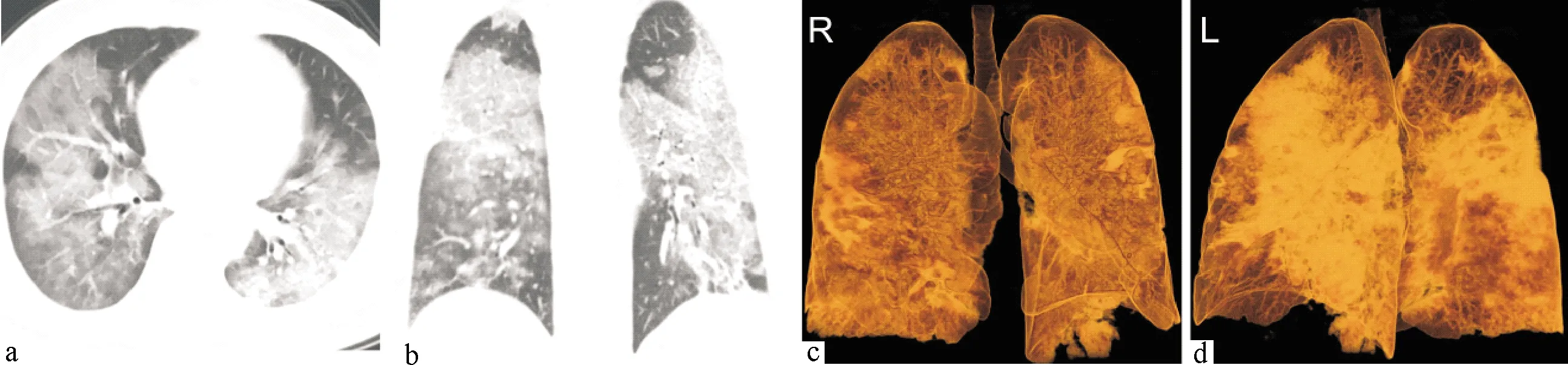
患者,男,48岁,发热、咳嗽12 d.氧合指数(PaO2/FiO2)值162.1,并且出现呼吸衰竭,进行机械通气.胸部CT平扫可见双肺大片磨玻璃影,病灶内见小叶间隔增厚及小片实变影.a,b:CT多平面重组图像; c,d:CT容积再现图像
3 讨论
COVID-19死亡率为2.3%,但重型患者死亡率49%[4],76.4%的患者入院影像学检查都有肺炎表现[5].本研究通过对轻症组和重症组COVID-19临床表现、实验室检查及CT征象分析及总结,为临床预估病情、及时干预提供帮助.
本研究中重型、危重型患者的比例和病死率均低于全国平均水平[6-7],本组统计分析发现轻症组患者年龄小,合并基础疾病少,而高龄合并糖尿病的患者更容易发展为重症COVID-19.发热是COVID-19的最常见临床症状之一,本研究中重症组患者首发症状出现发热、气促、食欲差、肌肉酸痛、乏力、咳嗽者多于轻症组;本次研究中7例患者早期无任何临床症状,但病毒核酸检测阳性,对于无临床症状而有流行病学接触史的疑似患者,可进行多次病毒核酸检测、胸部CT检查,尽早确诊,从而避免病毒扩散、造成更多人员感染.COVID-19实验室检查分析发现淋巴细胞计数重症组明显低于轻症组,重症患者淋巴细胞计数越低其病程发展及预后可能越差,重症患者CRP、ESR值明显高于轻症组,淋巴细胞计数降低的水平可能与COVID-19的严重程度有关[8];
本研究中COVID-19胸部CT影像在病程发展的1~4期中各具特征,肺炎的影像改变短期内可出现迅速变化.对不同时期的临床症状与CT改变进行分析,(1)早期:患者有发热、干咳、乏力不适或者无临床症状,此期CT特点双肺外周区及胸膜下磨玻璃影,本研究中92%患者胸部CT在病变早期出现双肺或单肺外周及胸膜下磨玻璃影,双肺多于单肺,右肺多于左肺,下叶多于上叶,与张龙江等[9]研究结果相符.早期出现的实变影主要以小斑片状、结节状实变灶为主.早期病灶中可见增粗的血管穿行其中,以及厚壁支气管影[10-11],考虑可能与肺泡毛细血管扩张、支气管平滑肌增厚有关.(2)进展期:患者活动后气促、喘累,出现呼吸困难或者呼吸衰竭,此期CT特点双肺多发斑片状影增多融合,范围较前扩大并累及多个肺叶,出现肺实变,重症患者可见支气管充气征,考虑与肺泡内液体积聚增多、间质水肿加重有关;此期如果治疗及时有效,胸部CT则出现病灶逐渐变小并出现纤维化条索.若未及时治疗或合并多发基础疾病,肺炎则进一步加重,进入重症期[12],进展期实变影主要以斑片状、片状实变灶为主.(3)重症期:重型/危重型患者临床表现为呼吸困难加重,出现急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS),需要呼吸机辅助呼吸.重型/危重型CT特点:双肺弥漫性实性病变,支气管充气征常见,少数呈“白肺”改变,重症期实变影主要以片状实变灶为主.尸检病理证实此期患者主要表现肺泡大量纤维素渗出及肺泡透明膜形成[13].(4)恢复期:患者处于恢复阶段,临床症状逐渐好转,CT特点:病灶范围吸收缩小,密度变低,由肺实变转变为磨玻璃影并纤维条索影.
本地区新型冠状病毒肺炎为输入性,临床分型以轻型、普通型为主,比例为87%,这与广州地区(91.21%)[14]接近.本组对轻、重症两组的分析表明,同一时期(早期、进展期、重症期、恢复期)重症组比轻症组病例累及肺段数多、肺部炎症指数更高(均P<0.05);同一分组(轻症组、重症组)不同时期(早期、进展期、重症期、恢复期)累及肺段数、肺部炎症指数差别不大(均P>0.05),分析可能的原因是CT检查时间不能完全与4期分组时间段相匹配,只有24例患者能匹配,故统计学意义不大,但所有病例累及肺段数、肺部炎症指数在进展期(5~8 d)有达到峰值,这与杨炼等[3]研究首发症状后10 d左右肺部异常最为严重相近,提示临床应重视病情高峰时期,对于轻症患者要在其病情高峰到达之前要给予适当治疗,减低轻症患者发展为重症患者的可能,对于重症患者病情高峰到达前给予积极的对症支持治疗,减少死亡率、缩短住院时间.多因素Logistic回归分析发现年龄、最高体温、病变肺段数是COVID-19重症组发病的独立危险因素(P<0.05),高龄、高烧的COVID-19重症患者发生ARDS可能性较大,死亡的风险就越大[15].
COVID-19除了核酸确诊外,胸部CT可以协助临床及时诊断,胸部CT双肺累及肺段数、肺部炎症指数是双肺受累程度量化指标之一,双肺受累程度和临床病程又具有较高的相关性,因此CT检查对指导临床决策,监测疾病进展,早期预防和控制COVID-19起着至关重要的作用.
