18~25岁子宫肌瘤临床及病理特征分析
2020-08-28杨红玉
杨红玉,孙 莉,杨 波,白 云,李 佳
子宫肌瘤临床高发,近期流行病学调查发现其发病率约为4.1%,多见于30~50岁女性,25岁以下所占比例较小,但由于子宫肌瘤患者基数庞大,15~25岁的年轻子宫肌瘤患者人数可达数十万[1]。目前临床上对年轻子宫肌瘤患者的研究较少,年轻子宫肌瘤患者的发病机制、病理学特点以及临床治疗对策等方面的研究还十分有限。因为年轻子宫肌瘤患者在治疗方案的选择上面临着比中老年子宫肌瘤患者更为复杂的情况,如手术是否影响结婚及生育、是否影响美观及功能、是否会复发等问题,所以对年轻子宫肌瘤患者的研究、探讨更为必要。本研究回顾性分析2008年1月—2019年2月中国人民解放军联勤保障部队第九八○(白求恩国际和平)医院收治的行手术治疗的18~25岁子宫肌瘤82例的临床及随访资料,并与该院同期收治的30~45岁子宫肌瘤160例的临床及随访资料进行比较,以期为年轻子宫肌瘤患者的诊断和治疗提供参考,现报告如下。
1 资料与方法
1.1一般资料 选取2008年1月—2019年2月中国人民解放军联勤保障部队第九八○(白求恩国际和平)医院收治符合纳入及排除标准行手术治疗的18~25岁子宫肌瘤82例作为研究组,年龄18~25(23.6±1.74)岁。28例未婚无性生活史,12例已生育。手术方式:82例均行保留子宫手术,其中腹腔镜下子宫肌瘤剔除术48例,经腹子宫肌瘤剔除术30例,宫腔镜下黏膜下子宫肌瘤剔除术4例。82例均经手术及病理检查确诊为子宫肌瘤。另选取同期该院收治符合纳入及排除标准行手术治疗的30~45岁子宫肌瘤160例作为对照组,年龄30~45(39.6±5.2)岁。32例未婚无性生活史,89例已生育。160例均行保留子宫手术,其中腹腔镜下子宫肌瘤剔除术122例,经腹子宫肌瘤剔除术22例,宫腔镜下黏膜下子宫肌瘤剔除术16例。160例均经手术及病理检查确诊为子宫肌瘤。本研究经医院医学伦理委员会批准同意执行。
1.2纳入及排除标准 纳入标准:①子宫肌瘤诊断符合《妇产科学》(第8版)中子宫肌瘤的诊断标准[2];②行子宫肌瘤剔除术治疗;③认知功能正常;④患者和(或)其家属对本研究知情同意并签署知情同意书。排除标准:①合并生殖系统恶性肿瘤者;②合并严重内科疾病者;③认知功能障碍者。
1.3研究方法 收集两组临床及随访资料,包括临床症状、超声表现、子宫肌瘤剔除术中情况(位置、大小、个数)、术后病理及复发情况,并进行比较。
1.4统计学方法 应用SPSS 20.0统计学软件对所有数据进行处理分析,计数资料以率(%)表示,采用χ2检验或者Fisher确切概率法进行比较,以α=0.05为检验水准。
2 结果
2.1临床特征 同期在该院妇产科行手术治疗的子宫肌瘤共9264例,18~25岁82例,占0.9%。研究组82例术前均行超声检查,初步诊断子宫肌瘤79例(96.3%);误诊3例(3.7%),均把阔韧带肌瘤误诊为附件肿瘤。对照组160例术前均行超声检查,初步诊断子宫肌瘤157例(98.1%);误诊3例(1.9%),2例误诊为附件肿瘤,1例误诊为子宫腺肌瘤。从临床症状来看,因体格检查发现子宫肌瘤,研究组26例(31.7%),对照组72例(45.0%),两组比较差异有统计学意义(χ2=3.975,P=0.046);因月经不调发现子宫肌瘤,研究组34例(41.5%),对照组69例(43.1%),两组比较差异无统计学意义(χ2=0.061,P=0.805);无意间触及腹部包块发现子宫肌瘤,研究组22例(26.8%),对照组19例(11.9%),两组比较差异有统计学意义(χ2=8.616,P=0.003)。
2.2术后病理检查结果 术后病理检查结果显示,普通型平滑肌瘤研究组所占比例低于对照组,差异有统计学意义(P<0.05);富于细胞型平滑肌瘤研究组所占比例高于对照组,差异有统计学意义(P<0.05);发生子宫肌瘤变性研究组所占比例高于对照组,差异有统计学意义(P<0.01)。其他病理类型子宫肌瘤研究组3例,包括上皮样平滑肌瘤、奇异性子宫肌瘤和脂肪平滑肌瘤各1例;对照组4例,包括平滑肌肿瘤恶性潜能未定1例,上皮样平滑肌瘤1例,奇异性子宫肌瘤2例。发生子宫肌瘤变性研究组17例,包括玻璃样变11例,黏液样变3例,玻璃样变加黏液样变2例,红色样变1例;对照组7例,包括玻璃样变4例,黏液样变2例,红色样变1例。见表1。
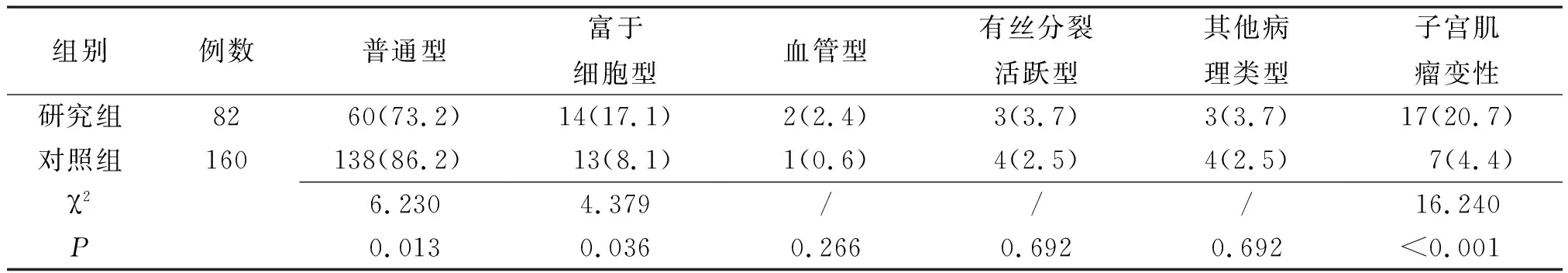
表1 行手术治疗的不同年龄子宫肌瘤两组术后病理检查结果比较[例(%)]
2.3子宫肌瘤位置及大小、数目 肌瘤位置:研究组宫颈肌瘤2例(2.4%),宫体肌瘤80例(97.6%);浆膜下肌瘤18例(22.0%),肌壁间肌瘤52例(63.4%),黏膜下肌瘤4例(4.9%)及混合型肌瘤8例(9.8%)。对照组宫颈肌瘤11例(6.9%),宫体肌瘤149例(93.1%);浆膜下肌瘤24例(15.0%),肌壁间肌瘤112例(70.0%),黏膜下肌瘤12例(7.5%),混合型肌瘤12例(7.5%)。
肌瘤最大直径:研究组肌瘤最大直径16 cm,直径0.5~6.0 cm 25例(30.5%),直径6.0~10.0 cm 45例(54.9%),直径≥10 cm 12例(14.6%)。对照组肌瘤最大直径15 cm,直径0.2~6.0 cm 76例(47.5%),直径6~10 cm 67例(41.9%),直径≥10 cm 17例(10.6%)。肌瘤直径≥6 cm研究组57例(69.5%),对照组84例(52.5%),研究组所占比例高于对照组,差异有统计学意义(χ2=6.453,P=0.011)。
肌瘤数目:研究组剔除的肌瘤数目为1~12个,单发肌瘤55例(67.1%),2或3个肌瘤14例(17.1%),4~12个肌瘤13例(15.9%)。对照组剔除的肌瘤数目为1~86个,单发肌瘤75例(46.9%),2或3个肌瘤30例(18.8%),4~86个肌瘤55例(34.4%)。单发肌瘤研究组所占比例明显高于对照组,差异有统计学意义(χ2=8.896,P=0.003)。
2.4术后复发情况 所有入选者术后3个月复查均无异常阴道出血及腹痛等不适。研究组82例,随访1~9年,失访16例,8例复发(术后1~3年),复发率为12.1%(8/66)。对照组160例,随访1~5年,无失访病例,6例复发(术后1~3年),复发率为3.8%(6/160)。两组术后3年复发率比较差异有统计学意义(P=0.030)。
3 讨论
子宫肌瘤是最常见的妇科良性肿瘤,多数无症状,仅在体格检查或不孕检查时发现[2]。在30~50岁育龄期妇女中子宫肌瘤的发病率为50%~80%[3-4],随着年龄增加,子宫肌瘤患病率逐渐上升;而年轻女性(15~25岁)子宫肌瘤发病率较低,仅为0.5%[1]。年轻女性子宫肌瘤的病因现尚不清楚,一般认为子宫肌瘤为与雌、孕激素水平相关的激素依赖性肿瘤,相关危险因素包括年龄、遗传、种族、初潮年龄、肥胖、饮酒及高血压等。有研究认为遗传因素可能在年轻子宫肌瘤患者发病中起着较为重要的作用[4-6]。有研究报道编码延胡索酸水合酶的基因突变,可导致遗传性平滑肌瘤病及肾细胞癌综合征,患该综合征的患者中,女性出现子宫肌瘤年龄均较早,临床表现也较严重[7-8]。此外,Navarro和秦娟[9]研究认为5-羟甲基胞嘧啶表达水平升高是子宫肌瘤发病机制中重要的表观遗传事件。
子宫肌瘤在病理类型上除普通型平滑肌瘤外,还包括富于细胞型平滑肌瘤、血管型平滑肌瘤及有丝分裂活跃型平滑肌瘤等特殊类型。本研究术后病理检查结果显示,富于细胞型平滑肌瘤研究组14例,对照组13例,研究组所占比例高于对照组,差异有统计学意义。文献报道,富于细胞型平滑肌瘤发病率在所有类型子宫肌瘤中<5%[10]。本研究结果提示18~25岁可能为富于细胞型平滑肌瘤危险因素。本研究结果与周红梅[11]研究的>40岁为富于细胞型平滑肌瘤的高危因素不同,可能是由于本研究中肌瘤直径偏大,或者与周红梅研究中18~25岁病例纳入较少有关。有研究报道约25%的富于细胞型平滑肌瘤存在1p染色体缺失,存在1p染色体缺失的这部分肌瘤的临床病理特征与肉瘤之间可能存在潜在的联系,表明其可能具有一定的恶性潜能[12],这可能是我们进一步研究的切入点。此外,富于细胞型平滑肌瘤患者行子宫肌瘤剔除术后局部复发率高,尤其是行宫腔镜下子宫肌瘤剔除术,术后易造成肌瘤残存,增加子宫肌瘤复发和恶变的风险[13]。
本研究结果显示,发生子宫肌瘤变性研究组17例(玻璃样变11例,黏液样变3例,玻璃样变加黏液样变2例,红色样变1例),对照组7例(玻璃样变4例,黏液样变2例,红色样变1例),研究组所占比例高于对照组,差异有统计学意义。分析原因可能与本研究中直径较大肌瘤占比较高有关。本研究结果还显示,肌瘤直径≥6 cm研究组57例,对照组84例,研究组所占比例高于对照组,差异有统计学意义。分析原因除遗传及激素水平等因素外,考虑与研究组本身年龄较小、体格检查意识淡漠有一定关系,往往有症状时肌瘤直径已较大,这与本研究结果显示因体格检查发现子宫肌瘤研究组低于对照组一致。子宫肌瘤越大越易发生变性,主要是由于血供障碍引起营养不良所致。变性子宫肌瘤行剔除术时,因肌瘤组织充血水肿、脆性大、包膜界限不清,往往不易钳夹分离,易致术中大出血。腹腔镜手术时我们倾向于用5 mm抓钳抓住肌瘤,固定牵拉、操作,剔除肌瘤后,尽快缝扎止血。如果肌瘤组织可疑恶变,术中应行快速冷冻病理检查。变性子宫肌瘤B超检查可能表现为囊性或囊实性包块,若为浆膜下肌瘤,易误诊为附件肿瘤,对此种情况临床医师应考虑到子宫肌瘤变性的可能。
育龄期妇女子宫肌瘤多数具有良性组织学特征。但值得注意的是,因为部分子宫肌瘤在病理类型上介于良性和恶性之间,如恶性潜能未定平滑肌瘤、弥漫性平滑肌瘤及上文中提到的部分存在1p染色体缺失的富于细胞型平滑肌瘤具有一定恶性潜能。故临床剔除子宫肌瘤时需要注意无瘤操作,尤其腹腔镜下旋瘤器取出肌瘤时一定要将肌瘤组织放入取物袋中进行旋取,防止碎渣散落盆腔发生种植。本研究中无恶变病例。以往文献也报道子宫肌瘤切除术后意外发现恶性肿瘤的概率非常低[12]。临床上年轻子宫肌瘤患者倾向于选择腹腔镜手术,故只要没有明确提示子宫肉瘤,术中要尽量无瘤化操作,腹腔镜下子宫肌瘤剔除术仍可为首选。
子宫肌瘤会破坏子宫正常结构,引起多种并发症,如流产及不孕症等[13]。有文献报道甚至认为子宫肌瘤可增加患者抑郁风险,而手术剔除子宫肌瘤能明显降低抑郁可能[14],故对子宫肌瘤患者建议积极手术治疗。还有学者建议对所有计划妊娠并有明显(黏膜下或肌壁间)子宫肌瘤妇女应采取积极治疗[15]。年轻子宫肌瘤患者,常既要求美观,又有结婚、生育需求,故选择微创手术更有优势。既往研究认为子宫肌瘤患者若肌瘤直径过大,或者有生育要求,不适合行腹腔镜下子宫肌瘤剔除术[16]。随着腹腔镜技术的进步,现多数研究认为腹腔镜子宫肌瘤剔除术较开腹手术具有创伤小、出血量少、术后恢复快、住院时间短以及并发症少等优点[17-18]。一般认为腹腔镜手术尤其适用于有生育要求及不孕患者。国外有研究表明腹腔镜手术并发症较少,且几乎不会影响子宫肌瘤患者生育能力,故认为腹腔镜手术是有生育要求子宫肌瘤患者的首选方案[19]。国内有研究报道腹腔镜子宫肌瘤剔除术与经腹子宫肌瘤剔除术后妊娠结局相当[20]。目前对子宫肌瘤患者来说,不太明确的是受孕时间的选择,有文献报道子宫肌瘤患者术后受孕多在2年以内,随着年龄增长受孕力下降,子宫肌瘤复发率增加[21]。故我们临床上一般建议年轻子宫肌瘤患者术后尽早结婚、生育,但需要警惕子宫破裂风险。郝焰等[22]曾就腹腔镜子宫肌瘤剔除术后子宫瘢痕影像消失进行研究,建议术后根据子宫肌瘤分型确定避孕时限。国外有学者曾报道7例腹腔镜子宫肌瘤剔除术后妊娠子宫破裂病例,6例为单发子宫肌瘤,6例为浆膜下或有蒂肌瘤,6例表现为过度止血,其中仅1例进行了双层缝合[23]。子宫破裂是妊娠期严重并发症,故对年轻女性行腹腔镜下子宫肌瘤剔除术时,建议术中尽量减少电、热器械的使用,防止组织愈合不良;缝合时注意解剖复位,进行肌层对肌层、浆膜层对浆膜层的多层缝合,即使浆膜下带蒂肌瘤也应避免全层缝合。
总之,18~25岁子宫肌瘤患者单发、较大肌瘤占比较高,富于细胞型平滑肌瘤及肌瘤变性发生率高,复发率高,腹腔镜下子宫肌瘤剔除术可作为此类患者首选治疗方式,但手术应由训练有素的资深术者进行,治疗及术后管理应在考虑生育的基础上个体化、规范化,术后要严密随访,尽快妊娠,且妊娠期间应警惕子宫破裂风险。
