颅内压监测下降阶梯减压技术在创伤后脑疝患者术中的应用
2020-08-26
一、背景知识
脑疝是神经外科的危险信号,是颅脑损伤最严重的并发症,也是导致死亡的首要原因。脑疝形成初期,持续增高的颅内压(intracranial pressure,ICP)除了对颅内脑组织、神经及血管造成损伤,可继发全身多脏器功能障碍,病情进展迅速。及时进行临床干预,如通过药物降低ICP、行开颅手术减压等,对降低脑疝的死亡率及改善预后具有重要意义。如何避免脑疝的发生以及如何早期发现脑疝并进行临床干预,提高其救治率,是神经外科不断探讨的问题。
成人ICP 正常值波动范围5~15 mmHg(1 mmHg=0.133 kPa),当ICP 持续增高时,风险也增大。ICP 存在代偿机制调节,当颅脑受到损伤,脑组织水肿会持续加重,颅内调节机制进入失代偿状态,动态监测、获得精确的ICP 值并且管控于正常范围是度过失代偿期的最有效措施。动态监测ICP>40 mmHg 时,死亡率高达90%。创伤性颅脑损伤引起的ICP 增高患者,多数是昏迷状态或者躁动状态,仅仅通过患者的临床表现,很难准确判断病情的进展程度。实时ICP监测不仅能反映病情的发展程度,而且可在临床症状及影像学均加重之前更早提示病情恶化。
目前脑室型ICP 传感器监测在获得压力值的同时可以引流脑脊液,少量的脑脊液释放能迅速有效地减少密闭颅腔内容物的体积,从而达到降低ICP的目的,不仅使颅脑血流灌注得到保证,也降低了脑疝状态下脑组织缺血、缺氧导致严重的神经功能损害。持续ICP 监测技术由Lundberg 于1960 年提出,主要应用于重型颅脑损伤患者。持续ICP 监测应用于术中及围手术期实施降阶梯降压,不仅能为患者赢得可存活时间,还可降低恶性脑膨出的发生率。术后获得精准的ICP 结合隆德理念在神经外科临床应用,可精确指导脱水剂的合理使用,降低肾功能损害及脱水过度导致电解质紊乱等不良反应。ICP 持续监测与降阶梯减压技术相结合,将ICP、颅内灌注压和平均动脉压的调控贯穿脑疝治疗的整个过程,可明显改善脑疝患者的预后。
二、手术的指征及手术方案
1.手术适应证:(1)CT 提示脑水肿严重、中线移位>5 mm,脑室、环池明显缩小受压,药物无法控制颅内高压;(2)脑挫裂伤合并颅内血肿,占位效应明显使中线结构显著移位,或出现钩回疝综合征者;(3)颅内血肿>30 mL 者。
2.手术禁忌证:(1)病情危重、已发展到呼吸循环衰竭,清除血肿及减压手术也难以挽救生命者;(2)双侧瞳孔散大、固定,无光反应,并GCS 评分持续3 分,血压依靠血管活性药物难以维持,处于濒死状态者;(3)头颅CT 提示血肿量少,无占位效应,患者一般状态良好,可先保守治疗,严密观察。
3.手术方式:(1)开颅手术之前,先在对侧(或同侧)行脑室型ICP 传感器置入,迅速获得初始ICP 值并记录,同时缓慢、多次、少量释放脑脊液,使ICP 缓慢下降至20 mmHg 以内,常规开颅清除血肿;(2)释放脑脊液后,如果ICP 仍然>20 mmHg,则于颞底部迅速钻孔,清除部分血肿,然后铣开骨瓣,多处分次切开硬脑膜行降阶梯减压,压力下降后方缓慢剪开硬脑膜清除血肿,最后去除骨瓣;(3)如果ICP 下降后反复上升,则提示血肿增加,尽快完善术中CT,明确ICP 上升原因,改变手术策略;(4)如果影像提示脑肿胀严重,但ICP 监测获得初始压<20 mmHg,提示脑灌注严重不足,预后极差,应重新评估手术必要性。
三、手术步骤
1.体位及切口:患者取仰卧位,全麻,头部抬高约15°,侧脑室前角穿刺部位选择发际内或冠状缝前2.0~2.5 cm,中线旁开距离需根据影像学上侧脑室前角因为被挤压而偏离中线的程度而定,穿刺方向与矢状位平行,对准外耳道假想连线,置管深度根据影像学测量而定(深度约为颅骨内板到室间孔的距离)(图1A)。
2.脑室型ICP 传感器置入:在开颅手术的对侧选择穿刺点,取平行于中线的直切口,长约5 cm,全层切开头皮,乳突撑开器撑开,暴露颅骨,钻颅、电凝硬脑膜,十字形切开,适当电凝。使用校零后的脑室型ICP 传感器(强生Codman 有创ICP 检测仪)穿刺侧脑室前角,见脑脊液流出,夹闭引流管,细线固定,缝合切口(图1B)。连接主机测初始压,引流管接注射器(去除注射器活塞),缓慢释放脑脊液2~5 mL后夹闭,可见ICP 下降,切忌脑脊液释放过多过快。
3.脑疝侧血肿清除:头偏向开颅手术对侧歪斜45°,选取额颞部问号形切口。常规消毒,铺巾,切开皮肤,将皮瓣与颞肌一并向前方翻开,显露颅骨,迅速于颞底部钻孔,十字形切开硬膜,清除部分颅内血肿。铣刀铣开颅骨,形成约8 cm×10 cm 大小骨窗,适当咬除部分蝶骨嵴,评估硬膜张力,探查出血点,予以止血。悬吊硬脑膜,脑室型ICP 电极引流管释放2~5 mL 脑脊液,同时记录ICP 变化;多处分次切开硬脑膜约1 cm,分次探查,清除血肿,逐步减压;其后,缓慢切开硬膜,清除硬膜下血肿或挫裂伤脑组织,仔细止血,反复冲洗,确认无活动性出血,取颞筋膜扩大修补硬脑膜,防止脑膨出和皮质损伤。
4.关颅:留置引流管于硬膜外,丝线固定;清点物品后,逐层缝合颞肌、皮下组织及头皮;引流管远端接引流袋。
四、手术体会及注意事项
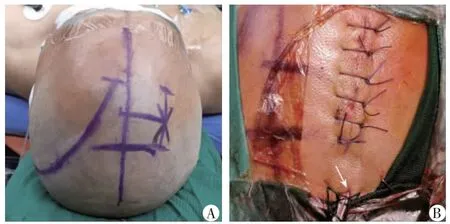
图1 创伤后脑疝患者术中影像学资料
1.脑肿胀或脑疝形成患者,依据Kocher’s 点进行侧脑室前角穿刺,由于侧脑室前角受压、移位,术前务必根据实际影像测量适当调整穿刺点和穿刺深度,可以保证穿刺的成功率。在弥漫性脑肿胀患者,前角受压消失,此时也可选择枕角穿刺,或选择侧脑室前角比较大的一侧(如脑疝形成同侧的侧脑室,也可作为穿刺选择)。
2.脑室型ICP 传感器置入要求术者穿刺准确,置管到位,更重要是手术操作迅速,否则较传统手术方式不仅无提高救治率的作用,反而拖延手术减压时间,影响手术效果。
3.脑室型ICP 传感器置管成功后所测得ICP 数值,可作为手术是否去除骨瓣的参考依据之一。初始压>25 mmHg 时,提示有去除骨瓣的指征。
4.脑室型ICP 传感器置入技术,除了监测ICP数值外,还可通过引流脑脊液而降低ICP。在血肿清除前,切忌引流脑脊液过多过快,压力骤降可诱发血肿增加或中线结构偏移加重,可迅速导致患者死亡。
5.通过释放脑脊液,使ICP 降低。手术过程中若已降低的ICP 数值再次升高,则可能提示颅内血肿再次增加或有其他部位出现迟发性血肿,应迅速进行术中头颅CT 扫描,明确出血部位。
6.术中全程监测ICP,间断释放脑脊液,实施阶梯式降压,可使因ICP 增高而压迫闭塞的静脉系统缓慢恢复血流,降低恶性脑膨出发生概率。
7.经脑室型ICP 传感器实施降低ICP,较传统手术降压速度快,可明显提高脑疝患者生存率。
五、术后管理
(1)术后持续监测获得实时ICP,保证脑灌注压的同时调整血压的管控范围,明确甘露醇的使用时机、使用剂量;(2)ICP<20 mmHg 时,可暂时不用脱水药物;急剧升高的ICP 结合患者临床表现,可考虑是否有迟发性颅内血肿或术区再出血可能,应尽早复查头颅CT,及时明确是否再次手术干预;(3)保证循环稳定,给予镇痛、镇静降低应激反应,降低ICP;(4)保持呼吸道通畅,对昏迷患者应尽早行气管切开,给予预防感染或针对性抗感染治疗;(5)维持水、电解质平衡,维持血清前白蛋白水平于正常范围、血清白蛋白水平>40 g/L、血红蛋白水平>100 g/L,代偿期给予肠内、肠外营养治疗;(6)预防消化道出血,监测心、肺功能、肝肾功能及中心静脉压等;(7)术后间断复查头颅、胸部CT,尽早行肢体康复训练,防止深静脉血栓。
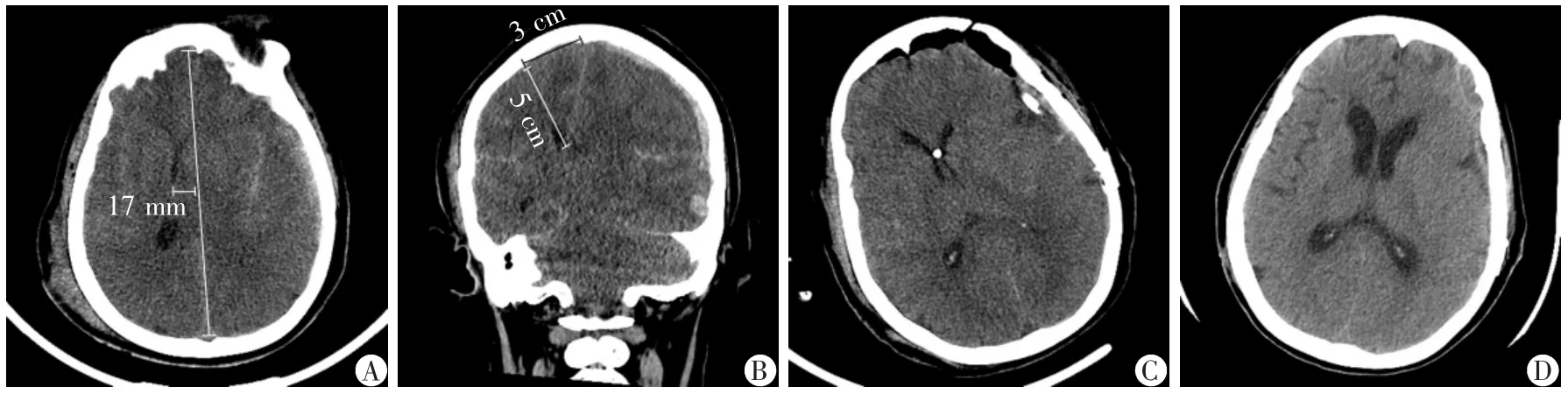
图2 创伤后脑疝患者术前术后影像资料
六、典型病例
女性,59 岁,因“头部摔伤后意识不清3 h”入院。入院体检:血压187/104 mmHg,自主呼吸微弱,呼吸8~12 次/min。深昏迷,GCS 评分3 分,双侧瞳孔不等大,左侧直径5 mm,右侧直径2 mm,直接及间接对光反射均迟钝,角膜反射不存在;右侧外耳道可见血性液体流出。病理征未引出。入院后行头颅CT示:左侧额颞部硬膜下及硬膜外血肿,双侧颞骨骨折及右侧乳突骨折,蛛网膜下腔出血,右侧颞枕部皮下软组织挫裂伤及右侧颞部皮下少量积气(图2A~B)。急诊行左侧额颞部硬膜下及硬膜外血肿清除术(备去除骨瓣)+右侧脑室型ICP 传感器置入术,手术过程顺利,术中获得初始ICP 值,2 次分别释放脑脊液约5 mL,ICP 降至正常范围,血肿清除后无脑膨出,脑组织塌陷良好,予以骨瓣复位。术后患者瞳孔回缩,自主呼吸恢复,经ICP 监测下管控ICP,维持灌注压稳定,给予营养支持、维持内环境稳定、高压氧及康复训练等治疗,患者逐步神志清楚,遵嘱活动,可简单回答问题,双上肢肢体肌力4 级,双下肢肢体肌力3 级(图2C~D)。术后18 d 转康复科行高压氧治疗,出院时GOS 4 分。
