经硬膜入路环形减压胸椎管狭窄前方致压物1例报告
2020-07-31王志超李书忠孙元亮殷楚强王杰刘辰镜曹振鲁王亭
王志超,李书忠,孙元亮,殷楚强,王杰,刘辰镜,曹振鲁,王亭*
(1.青岛大学,山东 青岛 266000;2.青岛大学附属医院,山东 青岛 266000)
从脊髓前方压迫引起的胸椎管狭窄(thoracic spinal stenosis,TSS)的原因有胸椎间盘突出(thoracic disc herniation,TDH)、胸椎后纵韧带骨化(ossification of the posterior longitudinal ligament,OPLL)、胸椎后缘骨赘等,临床症状凶险且呈进行性加重,保守治疗效果不佳,目前认为手术是唯一有效的治疗方法[1-2],但因操作难度大,易出现脊髓损伤甚至瘫痪等严重术后并发症[3],尽管治疗TSS的手术技术不断进步,但标准手术方式仍未有定论。我们收治1例OPLL胸椎管狭窄症的患者,采用一种新的后路改良术式即经硬膜入路环形减压内固定术治疗,术后随访12个月,疗效满意,现报告如下。
1 临床资料
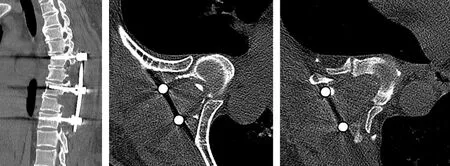
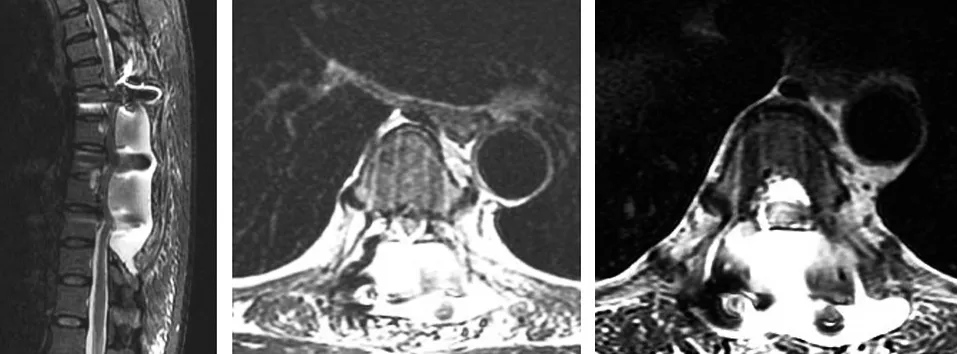
45岁女性患者,无明显诱因出现双下肢无力、行走不稳似“踩棉花”感,以右下肢为著,久站、活动后症状加重,卧床休息可稍缓解,胸部无明显束带感。2个月后上述症状加重,二便正常,于我院就诊后以“胸椎管狭窄症”收住入院。入院后查体:脊柱生理弯曲存在,伸屈、侧屈活动受限,脐水平以下皮肤痛觉减退,以右侧肢体减退为著,其余肢体浅感觉无明显减退,双下肢肌张力增高,双下肢肌力Ⅳ级,双侧膝、跟腱反射(+++),双侧Babinski征(+),双侧髌、踝阵挛(+)。辅助检查:胸椎X线正侧位、胸椎三维成像CT示T2~10椎体后缘间盘水平增生硬化,其中以T6~7、T8~9水平为著,椎管明显狭窄,容积减少(见图1~2);胸椎MRI示T2~10椎间盘信号改变伴不同程度的椎管狭窄,其中以T6~7、T8~9为著,其内见长条状压脂像高信号影,T2W1呈高信号改变,对应后方硬膜囊及脊髓形态呈弧形改变,脊髓明显受压(见图3)。
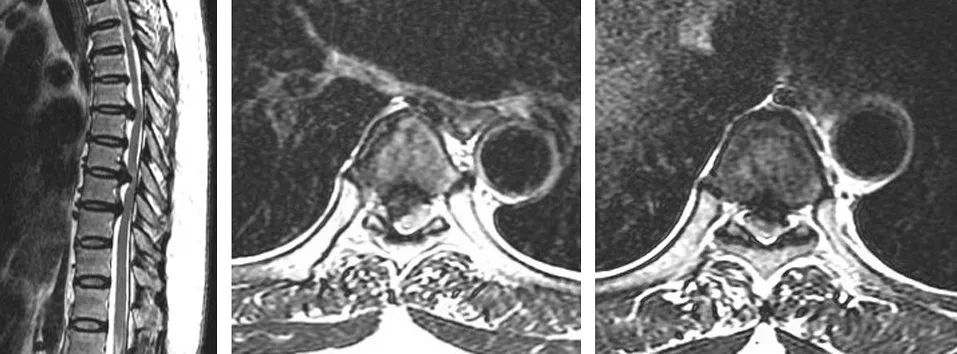
a 矢状位 b T6~7冠状位 c T8~9冠状位
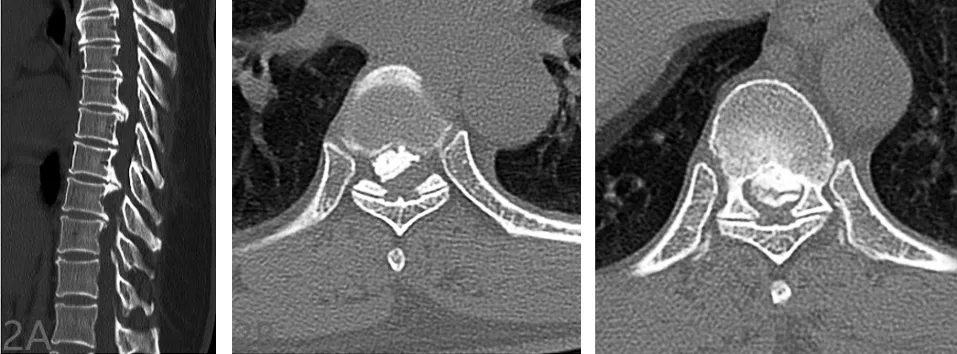
a 矢状位 b T6~7冠状位 c T8~9冠状位
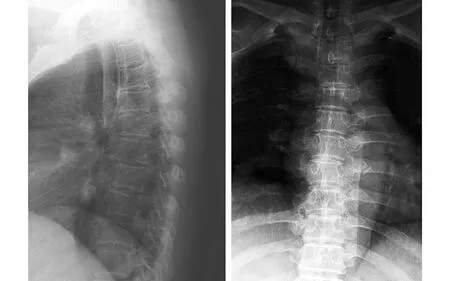
图1 术前正侧位X线片示胸椎曲度尚自然,椎间隙未见明显狭窄
患者于全麻下行经硬膜入路环形减压内固定术。麻醉成功后,于患者背部后正中T5~T11水平行纵行切口。分别定位双侧T6、T8、T10的椎弓根植入椎弓根螺钉,C型臂X线机透视证实位置良好。在T6~9节段用椎板咬骨钳咬除棘突及韧带,并用高速钻头磨除椎板和刮匙去除部分残存的小关节和椎弓根。然后,将位于T6~7节段的右侧突出物进行单侧打磨后“漂移”旷置,而在T8~9节段我们将椎体后1/3的松质骨以60°沿双侧椎弓根磨除形成一个“涵洞”,这样可以在硬膜囊和靶向OPLL两侧创造空间用于随后的减压。一侧放置纵棒,轻度撑开。在2.5倍手术放大镜下我们尝试将OPLL与硬脊膜分离,发现OPLL与硬脊膜紧密黏连成为一体,在完整保留硬脊膜或蛛网膜下将OPLL锐性分离的难度很大,这与我们术前的影像学分析一致。随后我们用一锋利手术刀于T8~9节段的硬脊膜背侧行横行及纵行切开,上至T8椎体上缘,下至T9椎体下缘,两侧至背侧硬膜囊边缘,并用丝线将切开后中心的四个角牵开,从而形成了通向硬脊膜腹侧的通道。先将固定脊髓的齿状韧带切断,再用神经剥离子轻轻将脊髓分别向左右稍微旋转至显露腹侧硬膜中线,随后在直视下从两侧用手术尖刀将硬脊膜腹侧及OPLL一并安全切除,此过程中要注意阻力反馈,防止过度牵拉导致脊髓和神经根的损伤(见图4~5)。减压后,采取小块人工脑膜环形包绕脊髓覆盖于切除硬脊膜腹侧并放置数块可吸收的明胶海绵,对切开的硬脊膜背侧进行缝合并人工硬脑膜覆盖。双侧椎弓根钉用预弯后的纵棒相连,轻度加压见后方棘突呈直线样排列良好,锁紧螺钉固定纵棒,行唤醒实验见双下肢活动良好。清理术野无出血,清点纱布和器械无误,放置负压引流,常规关闭切口。
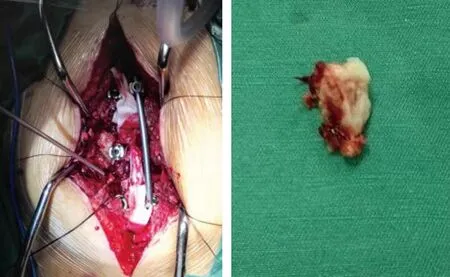
图4 术中切除硬化后纵韧带 图5 切掉的骨化韧带
手术顺利,术后患者安返病房,无感觉、运动及反射异常。患者每日脑脊液引流控制约150~200 mL,至引流清澈将引流管拔出并加压包扎,同时要求术后限制卧床1个月后下地。术后3个月去除支具,患者自述双下肢麻木及无力等神经症状较术前明显改善,术后6个月患者脊柱活动无明显受限,术后12个月患者可进行轻体力活动,无脊髓及神经受损症状(见图6~8)。
2 讨 论
由于胸椎生理性后凸结构及操作视野等原因,脊髓前方压迫物手术比胸椎后方压迫引起的TSS处理起来难度更大。由于胸椎后凸限制了脊髓的向后漂移,采用单纯后路椎板切除术时腹侧压迫仍然存在,对于大型喙突型OPLL很少采用该方法。一些学者也尝试了采用经胸膜或者经胸骨前路减压术,但是手术区域(通过胸骨和上胸椎大血管等前部结构)的显露较困难,操作技术上要求很高,且存在支气管及肺并发症,危及生命[4-5]。Min等[4]分析了19例行前路减压患者的手术结果,其中超过6例出现并发症,5例保持不变甚至加重。经后路行环形减压将骨化的韧带或者椎间盘进行打磨“漂移”是近些年来报道最多的一种手术方法,Kato等[6]报告了10例患者进行后路行环形减压术,其中有6例术后恢复良好。然而对于喙突型伴有硬膜黏连的OPLL患者不是好的选择,Takahata等[7]报道的病例系列中存在并发症高发生率,包括神经恶化(33%)和硬脑膜撕裂(40%);Liu等[8]报道对OPLL与硬膜黏连的患者行后路环形减压术,仅仅将OPLL“漂移”后,术中超声检查仍显示脊髓来自腹侧的压迫。近些年,由于脊柱微创技术的发展,An等[9]采用局麻下经皮脊柱内镜下对18例胸椎后方黄韧带骨化患者行切除减压手术,术后恢复良好,然而对于位于前方的骨性压迫物并未有学者报道。此外,对与腹侧硬膜黏连严重的OPLL行内镜下切除可能会引起不可控的硬膜破裂和脑脊液漏。因此,我们在后路环形减压固定术的基础上进行新的术式改良,即经硬膜入路环形减压内固定术。
a 矢状位 b T6~7冠状位 c T8~9冠状位
a 矢状位 b T6~7冠状位 c T8~9冠状位
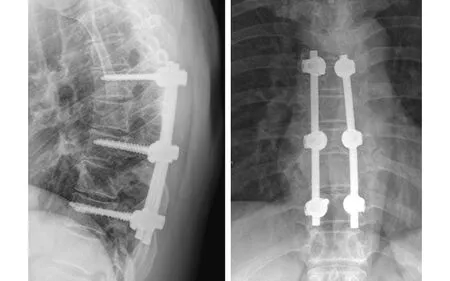
图8 术后12个月X线片示脊柱后凸角度良好,内置物位置良好
经查阅国内外相关文献,目前为止还没有关于经硬膜去除骨性致压物的报道。但是,已有文献报道经硬脊膜入路治疗胸椎间盘软性突出物的有效性。Coppe等[10]采用经硬膜下椎间盘切除治疗胸椎间盘突出,术后效果明显,并总结经硬膜入路具有以下优点:(1)脊柱外科医生熟悉的解剖区域,使用熟悉的外科技术进行操作;(2)对各种类型(硬性、软性)的压迫物都可以在直视下进行切除。本研究发现,经硬膜入路环形减压技术有两个优势:(1)由于OPLL所带来的压迫位于脊髓正前方,若进行标准的后路硬膜外减压术很难保证充分暴露,特别对于喙突型伴有硬膜黏连的OPLL,处理十分困难;而我们的手术方法可以将OPLL完全暴露在手术视野中进行操作;(2)切除与硬脊膜黏连一体的喙突型OPLL时的同时保留硬脊膜或蛛网膜完整基本不可能实现,且由于标准后路硬膜外减压术的手术视野限制,容易对脊髓、神经造成损伤;但经硬脊膜入路可以在直视下用神经剥离子将神经根和脊髓保护后再完全切除OPLL,减少硬脊膜的破漏和避免脊髓、神经损伤等相关并发症。当然,经硬膜入路同样也存在一些潜在风险:(1)对于术中脊髓进行适当向侧方牵拉存在一定脊髓损伤的风险。但我们在脊髓向侧方牵拉前,先将固定脊髓的齿状韧带切断,这便于脊髓向侧方牵拉;另外,在胸段脊髓的直径一般只有硬膜囊直径的一半,脊髓在硬膜囊两侧有足够的缓冲空间,适当牵拉脊髓,显露前方手术操作视野并不困难,这相对其他无法直视下进行手术操作所引起脊髓神经损伤更加安全。(2)在切开硬脊膜后存在脑脊液漏的现象,这将引起低颅压头疼、感染等并发症[8]。脑脊液漏一直是TSS治疗术后常见的并发症,对此不同学者运用了不同的解决方案,最常见方法是将硬膜囊裂口直接缝合;对于硬脑膜缺损较大或者缝合较困难的患者,可以在硬脑膜覆盖含有纤维蛋白胶的胶原海绵或人工脑膜直接覆盖[11-12];有学者也报道在切除硬膜的过程中形成特定的形状,使剩余硬脊膜交替重叠修复,无缝线,在其表面用纤维蛋白胶和聚乙醇酸片增强[13],同样也取得一定效果。本研究中,我们采用人工脑膜将脊髓环形包绕后覆盖于硬脊膜腹侧切口处并在其下方放置明胶海绵,对硬脊膜背侧采用缝合的方式,后期随访过程未见到感染及神经损害症状。
综上所述,经硬膜入路环形减压切除硬膜前方骨性致压物是一种有效方法,特别对于硬膜前方骨性致压物与腹侧硬膜黏连严重成为一体或已经发生硬膜骨化,此时对硬膜前方骨性致压物安全彻底切除同时保持硬膜完整基本不可能,虽然术后发生脑脊液漏,但可以降低了脊髓、神经损伤等并发症的风险。
