无创呼吸机对COPD合并慢性呼吸衰竭患者肺功能及炎症因子的影响
2020-07-16杨晓纲郭辉赵健
杨晓纲,郭辉,赵健
蒲城县医院呼吸内科1、神经外科2,陕西 蒲城 715500
慢性阻塞性肺疾病(chronic obstructive pulmonary diseases,COPD)是呼吸科常见疾病,该病与有害气体及有害颗粒异常炎症反应有关,临床表现为慢性咳嗽、哮喘、呼吸短促或呼吸困难,部分患者会出现慢性呼吸衰竭,严重威胁患者的生命安全[1-2]。据统计,我国每年COPD患者达350万人左右,其中21%~30%患者有呼吸衰竭症状,且随着人口老龄化的增加,发病率呈上升趋势[3]。随着治疗COPD技术的不断发展,人们更重视其防止及预后。有研究显示,机械通气使质量对COPD合并慢性呼吸衰竭的常用有效方法,但是传统有创机械通气对患者创伤较大,且并发症发生率较高,不容易被患者所接受[4]。近年来,较多研究表明,无创呼吸机可明显改善患者肺功能,是治疗COPD合并慢性呼吸衰竭的有效方法[5]。无创呼吸机是一种机械通气装置,能够改善患者通气功能,增加通气量,从而纠正患者呼吸衰竭状况[6-7]。本研究旨在进一步探讨无创呼吸机在COPD合并慢性呼吸衰竭中的应用效果,现将结果报道如下:
1 资料与方法
1.1 一般资料 选择2014年6月至2017年6月蒲城县医院收治的COPD合并慢性呼吸衰竭100例进行研究。纳入标准:①符合《慢性阻塞性肺疾病诊治指南》中关于慢性阻塞性肺疾病的诊断标准[8];②无长期服对检测结果有影响药物的患者。排除标准:①严重心、肝、肾疾病者;②面部畸形者;③病情危急无法自主呼吸者。按照随机数表法将患者分为观察组和对照组,每组50例。对照组中男性29例,女性21例;年龄61~83岁,平均(66.24±13.76)岁;病程7~11年,平均(9.6±3.4)年;高血压23例,心肌炎症11例,冠心病16例。观察组中男性27例,女性23例;年龄60~84岁,平均(68.13±13.95)岁;病程6~12年,平均(9.3±3.6)年;高血压22例,心肌炎症13例,冠心病15例。两组患者的基线资料比较差异均无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会批准,患者知情并签署同意书。
1.2 方法 两组患者给予包括抗感染、平喘、化痰、补液和对症治疗。对照组在常规治疗基础上给予有创机械通气治疗,具体方法:在喉镜或纤维支气管镜引导下,经口或鼻进行气管插管,插管24 h内为辅助通气模式。观察组患者在常规治疗基础上加用无创呼吸机治疗,采用适宜的硅胶口鼻面罩对患者进行无创正压通气治疗,参数设置:S/T模式,吸气压由4 cmH2O(1 cmH2O=0.098 kPa)开始缓慢增至患者舒适水平(一般为15 cmH2O),呼气压:2~5 cmH2O,呼吸频率:10~20次/min,氧流量:3~5 L/min,通气2次/d,5 h/次,持续通气3~6 h。治疗过程中实时监测患者病情,并进行相应的参数设置。两组患者均连续治疗4周。
1.3 观察指标与检测方法 (1)肺功能:比较两组患者治疗前后的肺功能,即第1秒用力呼气容积(forced expiratory volume in one second,FEV1)、第1秒用力呼气量占用力肺活量的比值(forced expiratory volume in one second/forced vital capacity,FEV1/FVC)、最大呼气流量(peak expiratory flow,PEF);采用HI-101肺功能测定仪检测FEV1、FVC、PEF水平。(2)炎症因子:比较两组患者治疗前后的白细胞介素-6(interleukin-6,IL-6)、肿瘤坏死因子α(tumor necrosis factor alpha,TNF-α)、超敏C反应蛋白(high-sensitivity C-reactive protein,hs-CRP)等炎症因子水平;采用双抗体夹心酶联免疫吸附法(enzyme-linked immuno sorbent assay,ELISA)测定血清IL-6、TNF-α、hs-CRP水平,具体方法:清晨空腹采集静脉血5 mL,3 000 r/min离心10 min,取上层血清,放置-20℃冷冻箱储存备检。(3)血气指标水平:比较两组患者治疗前后的血氧分压(PO2)、二氧化碳分压(PCO2)和氢离子浓度指数(pH)等血气指标。(4)不良反应。
1.4 疗效评定标准[8]显效:治疗后患者的咳嗽、气促、气短等临床症状均消失;有效:治疗后患者的咳嗽、气促、气短等较治疗前显著改善;无效:治疗后患者的咳嗽、气促、气短等临床症状无明显改善甚至加重。总有效率=(显效+有效)/总例数×100%。
1.5 统计学方法 应用SPSS19.0统计软件进行数据分析,计量资料以均数±标准差(±s)表示,组间比较采用t检验,计数资料以率表示,组间比较采用χ2检验比较,以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者的治疗效果比较 治疗后,观察组患者的治疗总有效率为94.0%,明显高于对照组的74.0%,差异有统计学意义(χ2=7.441,P=0.006<0.05),见表1。
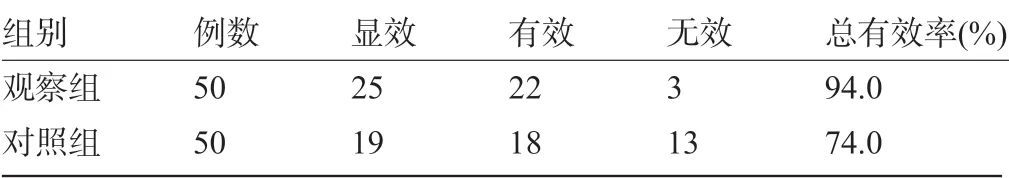
表1 两组患者的治疗效果比较(例)
2.2 两组患者治疗前后的肺功能比较 治疗前,两组患者的肺功能比较差异均无统计学意义(P>0.05);治疗后,两组患者的FEV1、FEV1/FVC、PEF水平与治疗前比较,明显升高,且观察组明显高于对照组,差异均有统计学意义(P<0.05),见表2。
2.3 两组患者治疗前后的炎症因子水平比较 治疗前,两组患者的炎症因子水平比较差异均无统计学意义(P>0.05);治疗后,两组患者的IL-6、TNF-α、hs-CRP水平与治疗前比较均明显降低,且观察组明显低于对照组,差异均有统计学意义(P<0.05),见表3。
表2 两组患者治疗前后的肺功能比较(±s)
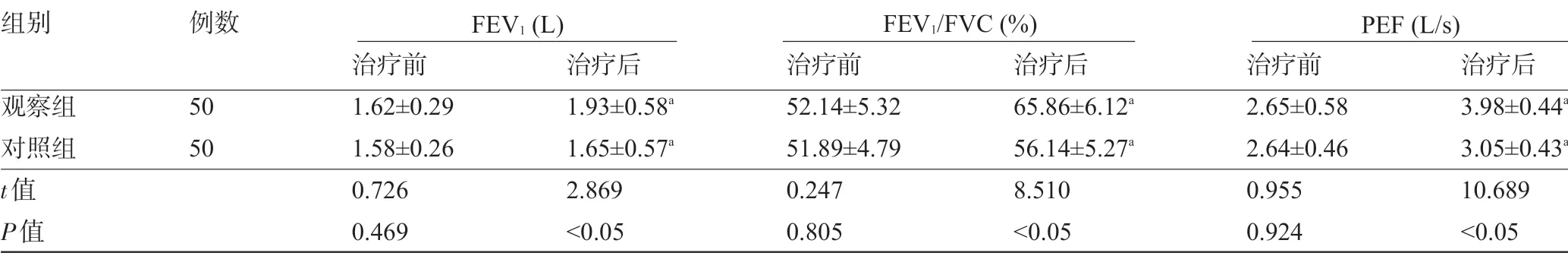
表2 两组患者治疗前后的肺功能比较(±s)
注:与本组治疗前比较,a P<0.05。
组别观察组对照组t值P值例数50 50治疗前1.62±0.29 1.58±0.26 0.726 0.469治疗后1.93±0.58a 1.65±0.57a 2.869<0.05治疗前52.14±5.32 51.89±4.79 0.247 0.805治疗后65.86±6.12a 56.14±5.27a 8.510<0.05治疗前2.65±0.58 2.64±0.46 0.955 0.924治疗后3.98±0.44a 3.05±0.43a 10.689<0.05 FEV 1(L) FEV 1/FVC(%) PEF(L/s)
表3 两组患者治疗前后的炎症因子水平比较(±s,ng/L)
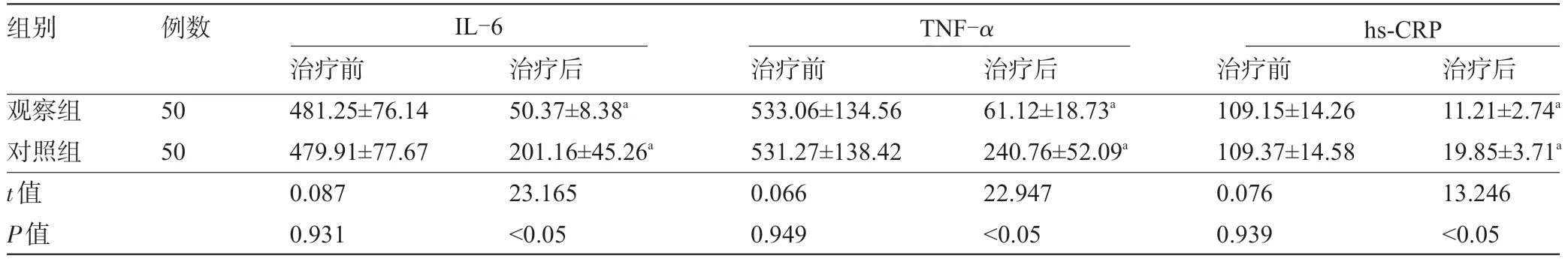
表3 两组患者治疗前后的炎症因子水平比较(±s,ng/L)
注:与本组治疗前比较,a P<0.05。
?
2.4 两组患者治疗前后的血气指标水平比较 治疗前,两组患者的血气指标水平比较差异均无统计学意义(P>0.05);治疗后,两组患者的PaO2、pH值水平与治疗前比较明显升高,PaCO2明显降低,且观察组患者的PaO2、pH值明显高于对照组,PaCO2明显低于对照组,差异均有统计学意义(P<0.05),见表4。
表4 两组患者治疗前后的血气指标水平比较(±s)
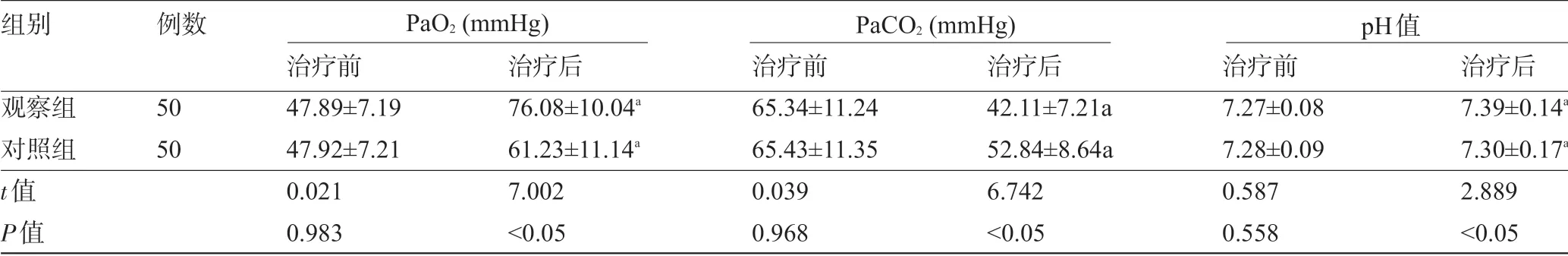
表4 两组患者治疗前后的血气指标水平比较(±s)
注:与本组治疗前比较,a P<0.05;1 mmHg=0.133 kPa。
组别观察组对照组t值P值例数50 50治疗前47.89±7.19 47.92±7.21 0.021 0.983治疗后76.08±10.04a 61.23±11.14a 7.002<0.05治疗前65.34±11.24 65.43±11.35 0.039 0.968治疗后42.11±7.21a 52.84±8.64a 6.742<0.05治疗前7.27±0.08 7.28±0.09 0.587 0.558治疗后7.39±0.14a 7.30±0.17a 2.889<0.05 PaO2(mmHg) PaCO2(mmHg) pH值
2.5 安全性评价 两组患者均未发生严重不良反应。
3 讨论
COPD是呼吸系统常见疾病,主要特征为不完全可逆的气流受限[9-10]。COPD可出现多种并发症,慢性呼吸衰竭是较为常见的一种。COPD合并慢性呼吸衰竭患者的临床症状会明显加重,出现缺氧、二氧化碳滞留等,导致低氧血症,甚至危及患者生命[11]。
临床通常使用机械通气治疗该病,但是传统有创机械通气对患者创伤较大,临床疗效较差,且患者容易发生并发症[12]。无创呼吸机是一种机械通气设备,将空气压入患者肺部,再通过口罩排气孔将PaCO2排出,从而改善通气功能[13-14]。有研究显示,无创呼吸机使用方便,其具有无创、灵敏度高、费用低等优势,能有效控制感染,改善患者呼吸功能[15]。本研究显示,无创呼吸机治疗患者的总有效率(94.0%)明显高于传统有创通气(74.0%),且治疗后患者的血气指标PaO2、PaCO2、pH分别为(76.08±10.04)mmHg、(42.11±7.21)mmHg、7.39±0.14明显优于使用传统有创通气的患者(61.23±11.14)mmHg、(52.84±8.64)mmHg、7.30±0.17。提示,无创呼吸机能有效提高COPD合并慢性呼吸衰竭的临床疗效,改善血气指标。分析是因为无创呼吸能够舒张患者肺血管,维持肺功能残气量,同时在患者呼吸困难时帮助患者进行呼吸,改善患者肺功能,从而改善患者血气指标。
研究认为,COPD合并慢性呼吸衰竭的主要发病机制是气道炎症反应增加,引起支气管化脓,造成管腔堵塞以及气道重塑,导致患者肺功能受损[16]。肺功能主要用于检测呼吸道的通畅程度,能够用于评估疾病的严重程度。本研究显示,无创呼吸机治疗的血清FEV1、FEV1/FVC、PEF分别为(1.93±0.58)L、(65.86±6.12)%、(3.98±0.44)L/s,明显高于传统有创机械通气治疗的(1.65±0.57)L、(56.14±5.27)%、(3.05±0.43)L/s。表明,无创呼吸机能明显改善肺功能,与邵伯云[17]等研究结果相似。分析是因为,无创呼吸机的动力来源于患者自主呼吸,每次呼气时都能给予患者压力支持,使患者气道保持正压,使氧气正压情况下进入肺泡,防止小气道及肺泡塌陷,增加通气量,在短时间内迅速改善肺功能。
有研究显示,炎症反应参与了COPD合并慢性呼吸衰竭的进展[18]。其中IL-6属于白细胞介素的一种,由纤维细胞、单核细胞/巨噬细胞、上皮细胞和其他细胞,并参与细胞增殖和免疫应答的分化;TNF-α是一种能够直接杀伤肿瘤细胞的细胞因子,由激活的巨噬细胞产生刺激破骨细胞的细胞因子,能够抑制细胞增殖,同时促进T细胞对肿瘤细胞的杀伤;hs-CRP是一种急性炎症的标志物,机体存在炎症时,表达较高[19]。本研究显示,无创呼吸机治疗的IL-6、TNF-α、hs-CRP水平分别为(50.37±8.38)ng/L、(61.12±18.73)ng/L、(11.21±2.74)ng/L,明显低于传统有创机械通气治疗(201.16±45.26)ng/L、(240.76±52.09)ng/L、(19.85±3.71)ng/L。表明无创呼吸机能降低COPD合并慢性呼吸衰竭患者的炎症反应。张秀敏等[20]研究也表明,无创呼吸机能明显降低COPD合并慢性呼吸衰竭患者的炎症因子。但本研究时间较短、样本量不足,针对该方案所获得的远期肺功能及炎症因子影响方面仍需持续探讨。
综上所述,无创呼吸机治疗COPD合并慢性呼吸衰竭能明显改善患者肺功能及炎症水平,临床治疗效果显著,值得推广应用。
