肺癌脑转移患者脑转移灶体积与患者预后的关系研究
2020-06-09张炜孙中美卜宪聪张祥菊宋洁
张炜 孙中美 卜宪聪 张祥菊 宋洁
肺癌是我国最常见的恶性肿瘤之一,国家癌症中心2015年数据显示,2006年~2011年我国肺癌5年患病率是130.2(1/10万)[1]。非小细胞肺癌(non-small cell lung cancer, NSCLC)是肺癌中常见类型,约占所有肺癌的85%[2],约20%~40%的NSCLC患者在疾病的进程中会发生脑转移[3],此类患者预后极差,全脑放疗联合化疗或靶向治疗者中位生存时间约为12.6~17.9个月[4]。探明患者预后的影响因素,对指导制定治疗方案有重要意义,既往研究[5-6]显示年龄、体能状态、颅内转移灶数量等与患者生存时间密切相关,但分析脑转移灶体积与预后关系的报道较少,难以全面反映脑转移患者预后的影响因素。基于此,本研究拟通过回顾性分析重点探讨脑转移灶体积与患者预后的关系,报告如下。
资料与方法
一、临床资料
对2012年1月至2016年6月接受全脑放疗的64例NSCLC脑转移患者进行回顾性分析,本研究已获得医院伦理委员会批准。其中男51例、女13例;鳞癌49例、腺癌15例;年龄38岁~79岁,中位年龄57岁;脑转移灶均≥2个;卡氏体能状态评分(Karnofsky performance status, KPS)≥70分。
纳入标准:①经病理组织学检查确诊NSCLC,且颅脑转移灶经头颅增强CT或MRI检查证实;②脑转移灶大小可测量;③血常规、肝肾功能及心电图正常。
排除标准:①除脑转移、肺内转移、淋巴结转移外,尚伴其它部位转移;②放疗期间配合全身化疗、靶向治疗者;③生存时间<3个月。
二、治疗方案
原发NSCLC病灶:42例曾接受手术治疗,46例曾接受放射治疗,53例曾接受系统化疗,31例曾接受吉非替尼或厄洛替尼分子靶向治疗。其它措施包括消炎、止咳、胸腔引流等,均按需开展。
脑转移灶:所有患者均接受单纯全脑放疗,采用6MV-X线全脑对穿照射,40 Gy/20 f,每周5次。期间按需应用甘露醇等对症支持治疗。
三、观察指标
脑转移灶体积:接受全脑放疗前,所有患者接受头颅增强MRI检查,测量各个病灶内三条最大的正交直径,分别标记为a、b、c。采用直径法[7]计算各个病灶体积V(=4/3·π·a/2·b/2·c/2)。患者脑转移灶体积取其所有脑转移灶体积的均值。上述计算及测量均由两名临床医生分别完成并取一致值,当两位医生对脑转移灶边界存在不同意见时,协商达成一致意见。
近期疗效评价:放疗结束后3个月,复查颅脑MRI,参考实体瘤疗效评价标准(response evaluation criteria in solid tumors, RECIST)[8]测评近期疗效,结果分为完全缓解、部分缓解、病情稳定和疾病进展。总体缓解率指完全缓解、部分缓解患者占比,疾病控制率指完全缓解、部分缓解、疾病稳定患者占比。
总生存时间:所有患者持续随访,统计开始全脑放疗到死亡时间。末次随访时间为2018年12月7日,此时所有患者均已死亡。
四、分组方法
根据脑转移灶体积中位数,将患者划分为大体积组和小体积组,对比两组一般资料、近期疗效及总生存情况。
五、统计学方法
结 果
一、大体积组和小体积组一般情况对比
64例患者脑转移灶体积2.7~12.4 cm3,中位值7.4 cm3,小体积组(体积<7.4 cm3)、大体积组(体积≥7.4 cm3)各32例患者。两组性别、年龄、病理类型、KPS评分、脑转移灶数目对比,差异均无统计学意义(P>0.05)(见表1)。
二、大体积组和小体积组近期疗效对比
64例患者中,两组患者总体缓解率、疾病控制率对比,差异均无统计学意义(P>0.05)(见表2)。
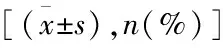
表1 大体积组和小体积组一般情况对比
注:*采用连续性校正χ2。

表2 大体积组和小体积组近期疗效对比[n(%)]
注:*采用连续性校正χ2。
三、大体积组和小体积组总生存时间对比
64例患者总生存时间3.5~31.2个月,中位生存时间8.6个月,1年、2年累积存活率分别为37.50%、10.94%。大体积组总生存时间3. 5月~26.2月,中位生存时间7.5月,1年、2年累积存活率分别为25.00%、6.25%;小体积组总生存时间3.7月~31.2月,中位生存时间11.2月,1年、2年累积存活率分别为50.00%、15.63%。大体积组累积生存时间明显短于对照组,差异有统计学意义(Log rank χ2=4.302,P=0.038)(见图1)。
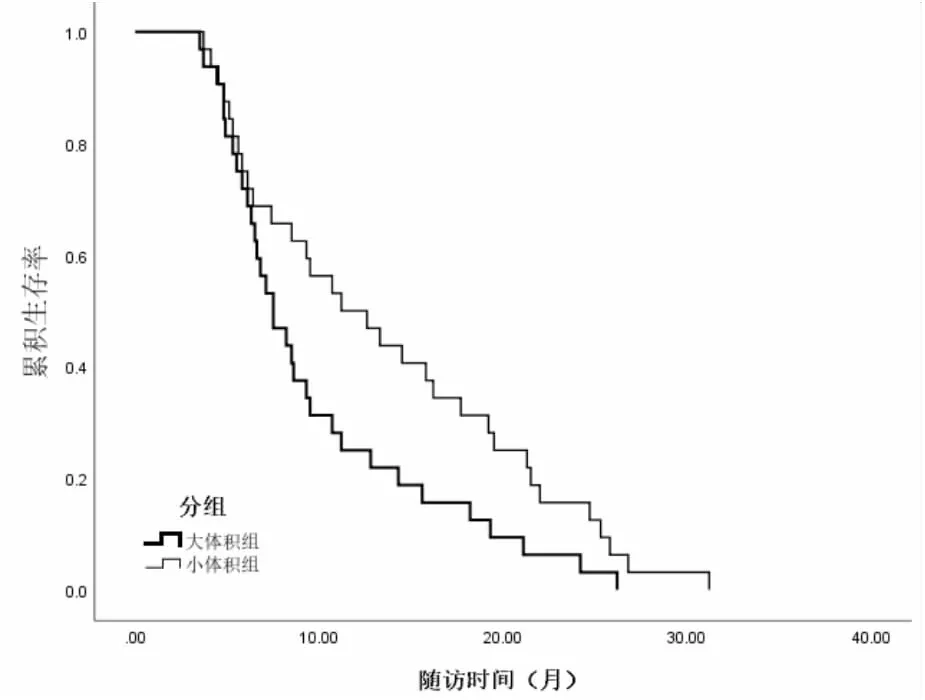
图1 大体积组和小体积组累积生存率对比
四、64例患者总生存时间的独立影响因素分析
纳入脑转移灶体积为自变量(大体积组=1,小体积组=0),同时纳入年龄(按连续变量赋值)、性别(男=1,女=0)、病理类型(鳞癌=1,腺癌=0)、KPS评分(>80分=1,≤80分=0)、脑转移病灶数(2~3个=0,≥4个=1)为协变量,以预后为因变量(死亡=1,存活=0),经Cox回归分析,显示KPS评分是总生存时间的独立保护因素,年龄、脑转移灶体积是总生存时间的独立危险因素(见表3)。
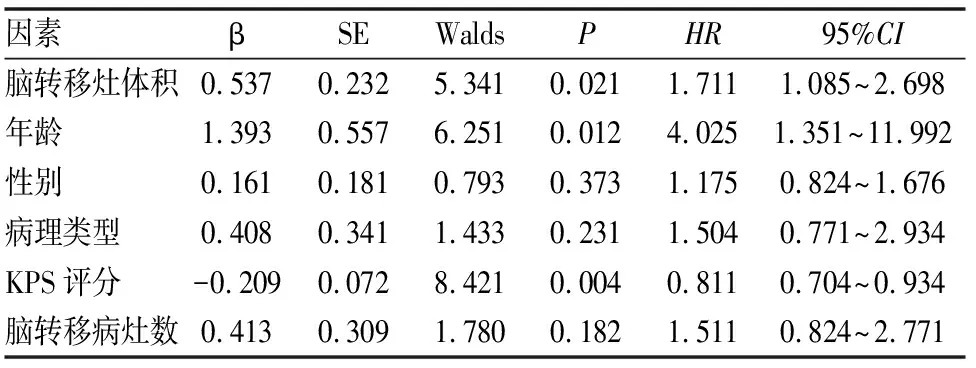
表3 64例患者总生存时间的独立影响因素分析
讨 论
全脑放疗是治疗NSCLC脑转移的主要措施,但其疗效仍非常有限[9],本研究所有患者均接受单纯全脑放疗,3个月后肿瘤总缓解率79.69%,中位生存时间仅8.6个月,与同类研究[10]结果相近。
早期评估患者预后,对有干预价值的因素进行重点干预,可能有助于改善患者预后。目前临床常用于评估脑转移瘤预后的方法包括:美国肿瘤放射治疗协作组织建立的递归分割分析系统(recursive partitioning analysis, RPA)[11]、鹿特丹大学建立的脑转移瘤基本分数系统(basic score for brain metastases, BSBM)[12]、美国肿瘤放射治疗协作组织建立的预后分级评分系统(graded prognostic assessment, GPA)[13]。上述系统中,RPA、BSBM要纳入KPS评分、原发肿瘤控制效果、全身情况等方面,GPA则进一步纳入年龄、脑转移数目两项指标,本研究发现年龄是患者预后的独立危险因素,而KPS评分是预后的独立保护因素,基本与上述系统相符。但本研究发现脑转移灶数目并非患者预后的独立影响因素,而脑转移灶体积才是患者预后的独立危险因素,这与GPA系统不相符。刘莲花等报道[14]也显示脑转移灶数目对患者预后无影响,而较大的脑转移灶体积可能导致预后更差。这可能是因为肿瘤放射治疗的疗效与肿瘤放疗敏感性、肿瘤负荷有关,相同性质的肿瘤,体积越大,负荷越大,放疗后消退越难。而另一方面,现阶段脑转移灶放疗技术已规范化,对存在多个转移灶患者,采用标准化治疗方案,每个脑转移灶均能够得到剂量照射,转移灶数量对放疗疗效的影响已不明显。
根据本研究结论,积极缩小脑转移灶体积,可能有助于改善患者预后,这提示早期通过提高局部放射剂量、手术等措施减少肿瘤体积。Karagkiouzis等[15]报道显示对转移灶进行手术切除能够延长患者生存时间,符合本研究推论。
本研究还发现,不同脑转移灶体积组患者,近期肿瘤控制效果接近,但总生存时间存在明显差异,这提示近期肿瘤控制效果可能并不与总生存时间直接相关。推测可能是因为:两组均接受相同剂量全脑放射,故肿瘤近期控制效果接近;但体积大者放疗后局部脑组织损伤水肿风险更高,甚至可能出现脑疝,从而导致生存时间缩短。
本研究虽然能够证实脑转移灶体积与患者预后有一定关系,但入组患者均接受全脑放疗,而现阶段放疗技术及全身治疗手段已有较大发展,全脑放疗的地位下降,局部精确脑放疗提高,对接受局部精确脑放疗患者,脑转移灶体积是否对预后有影响,尚需进一步研究探讨。
综上,本研究显示对NSCLC脑转移接受全脑放疗的患者,放疗前脑转移灶体积虽然不影响肿瘤近期控制效果,但较大的肿瘤体积可能与较短的生存时间有关。积极降低脑转移灶体积可能有助于改善患者预后。
