妊娠中期血脂异常与妊娠结局的相关性研究
2020-05-21吴菲菲胡玉利吴元赭
吴菲菲,胡玉利,吴元赭
0 引 言
脂质是维持胚胎、胎盘生长发育的关键生物活性成分。随着孕周增加,各种营养物质的摄入增多、能量堆积以及脂质代谢发生改变,从而导致妊娠中晚期血脂水平逐渐升高,胎盘脂质转运率也显著上升,形成生理性高血脂状态[1-3]。已有多项研究显示,妊娠期脂质代谢异常增加妊娠期糖尿病(gestational diabetes mellitus,GDM)的发生风险,与不良妊娠结局显著相关,尤其增加巨大儿的风险[4-5]。叶华莹[6]等发现孕中期三酰甘油(TG)水平大于1.79 mmol/L是胰岛素抵抗的相关因素,可预测GDM患者的病情;孕中晚期TG水平增加大于2.38 mmol/L及孕晚期TG大于4.19 mmol/L是分娩巨大儿的危险因素。既往国内外研究多为妊娠期TG代谢异常对妊娠的影响,而对于其他血脂指标异常及不同异常项数对妊娠影响的研究相对较少,为了深入探讨孕中期血脂异常程度与妊娠结局的关系,本研究对650例妊娠期妇女的临床资料进行了回顾性分析,现报道如下。
1 资料与方法
1.1 临床资料回顾性分析2018年1月至2019年12月在东部战区总医院妇产科建卡、产检及分娩的650例单胎妊娠孕妇的临床资料,平均年龄为(29.73±4.31)岁,其中初产妇407例、经产妇243例,阴道分娩497例、剖宫产153例。纳入标准:①单胎中期妊娠(20~26周)本院建卡产检且分娩者,临床资料较完整 ;②既往无基础疾病,非先兆流产保胎者;③所有孕妇均未服用影响血脂代谢的药物。排除标准:①多胎妊娠,辅助生殖技术术后;②孕前合并有高血压、糖尿病及甲状腺功能亢进等代谢性疾病者;③患有肝、肾功能不全及心脏病者。
1.2 方法与观察指标①通过我院检验系统收集记录所有研究对象孕中期(20~26周)血脂检测结果,检测方法:检测前1日晚上10时开始禁食,次日清晨采集空腹肘静脉血3 mL检测总胆固醇(TC)、三酰甘油(TG)、高密度脂蛋白胆固醇(HDL-C)和低密度脂蛋白胆固醇(LDL-C)等指标;②从孕产妇保健卡及病历资料获取其一般特征包括年龄、孕周、孕次、孕前及产前体质指数(BMI=体重/身高2,BMI<18.5 kg/m2为消瘦、18.5~23.9 kg/m2为正常、≥24 kg/m2为超重及以上,△BMI=产前BMI-孕前BMI)、分娩方式、孕期并发症[包括GDM、妊娠期高血压疾病、肝内胆汁淤积症(intrahepatic cholestasis of pregnancy,ICP)等]、妊娠结局和新生儿出生BMI(即出生体重/身长2)等,比较各组不良妊娠结局的发生率并分析其发生的高危因素。本研究定义的不良妊娠结局者包括:孕期被诊断为GDM、ICP、甲状腺疾病、宫内生长受限、胎儿窘迫等,分娩环节上出现早产、难产、死产、羊水异常(包括羊水过多、过少,Ⅱ度及以上污染)、巨大儿、低体重儿、产后出血、胎盘胎膜相关问题及新生儿窒息等。
1.3 分组及诊断标准将研究对象按孕中期血脂4项检查结果分为血脂正常组(共308例)和血脂异常组(共342例,继续分成3个亚组即仅有1项血脂异常242例、2项血脂同时异常62例及≥3项血脂同时异常38例)。血脂异常诊断采用普通成人血脂异常[7]标准来定义:TC≥6.22 mmol/L为异常,TG≥2.26 mmol/L为异常,LDL-C≥4.14 mmol/L为异常,HDL-C≤1.04 mmol/L为异常。
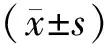
2 结 果
2.1 血脂正常组与异常组患者临床基本资料的比较血脂异常组的年龄、孕期BMI增幅均高于血脂正常组,但分娩孕周较其缩短,差异有统计学意义(P<0.05)。见表1。
表1 单胎妊娠血脂正常组与血脂异常组临床基本资料的比较
2.2 不同血脂指标异常与GDM和巨大儿的发病风险的分析血脂异常组与血脂正常组GDM发生率分别为22.22%和13.64%,巨大儿的发生率分别为15.21%和7.14%,差异均有统计学意义(P<0.05)。以不同血脂指标异常为暴露因素评估GDM和巨大儿的发病风险发现,孕中期TC、TG和LDL-C的异常均可增加其发生风险(P<0.05),见表2。采用Logistic回归模型分析显示LDL-C是巨大儿的独立危险因素(OR=2.06,95%CI:1.04~4.08,P<0.01),且其受试者工作特征曲线下的面积为0.639(0.565~0.713),P<0.05,最佳切点值为3.43 mmol/L,敏感度和特异度分别为54%和73%,见图1。
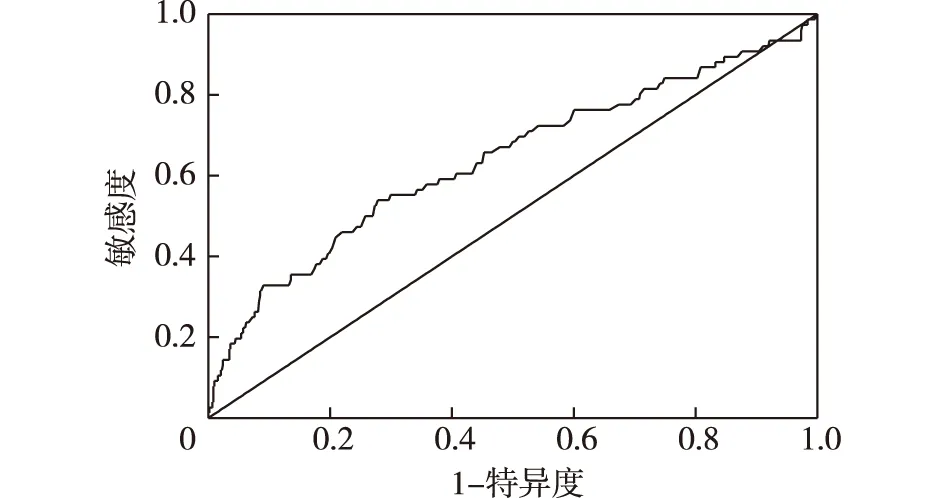
图1 孕中期LDL-C预测巨大儿发生的ROC曲线
2.3 不同血脂异常项数与不良妊娠结局发生的关系血脂异常组总体不良妊娠结局的发生率高于血脂正常组(48.5%vs39.61%),差异有统计学意义(χ2=4.45,P<0.05);不同异常项数组中GDM、妊娠期高血压疾病、胎膜早破、巨大儿及早产的发病率具有显著差异,且各项妊娠结局在≥3项血脂异常组中发病率均显著其他组(P<0.01),见表3。采用Logistic回归模型校正年龄、孕周等混杂因素后,发现≥3项血脂指标同时异常是不良妊娠结局发生的独立危险因素,OR值为4.84,95%CI为1.87~12.50(P<0.01),见表4。
表2 孕中期不同血脂指标异常与GDM和巨大儿发病风险的分析
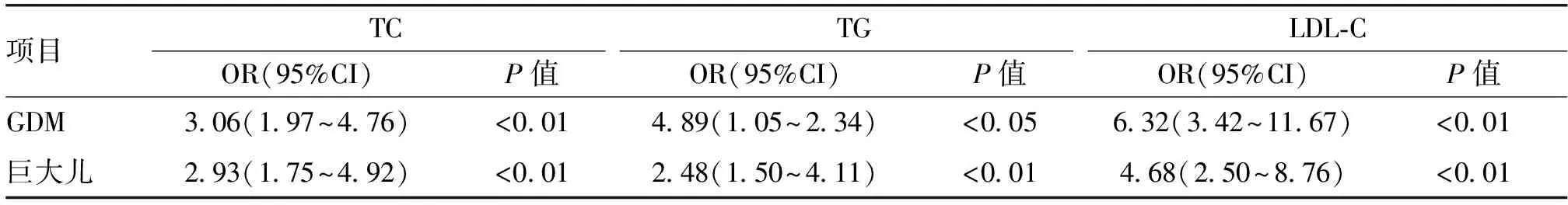
项目TCTGLDL-COR(95%CI)P值OR(95%CI)P值OR(95%CI)P值GDM3.06(1.97~4.76)<0.014.89(1.05~2.34)<0.056.32(3.42~11.67)<0.01巨大儿2.93(1.75~4.92)<0.012.48(1.50~4.11)<0.014.68(2.50~8.76)<0.01
表3 不同血脂异常项数者不良妊娠结局发生率的比较[n(%)]
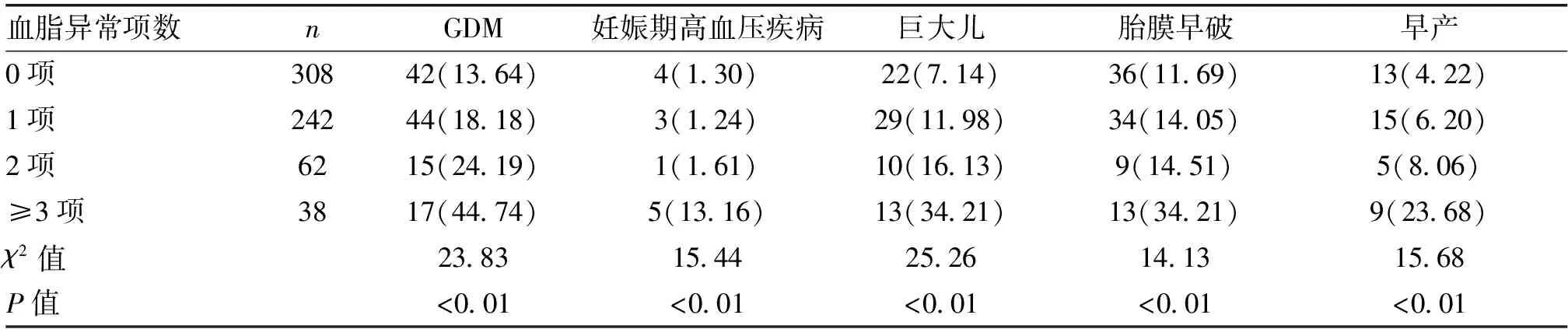
血脂异常项数nGDM妊娠期高血压疾病巨大儿胎膜早破早产0项30842(13.64)4(1.30)22(7.14)36(11.69)13(4.22)1项24244(18.18)3(1.24)29(11.98)34(14.05)15(6.20)2项6215(24.19)1(1.61)10(16.13)9(14.51)5(8.06)≥3项3817(44.74)5(13.16)13(34.21)13(34.21)9(23.68)χ2值23.8315.4425.2614.1315.68P值<0.01<0.01<0.01<0.01<0.01
表4 不同血脂指标异常项数与不良妊娠结局的多因素分析
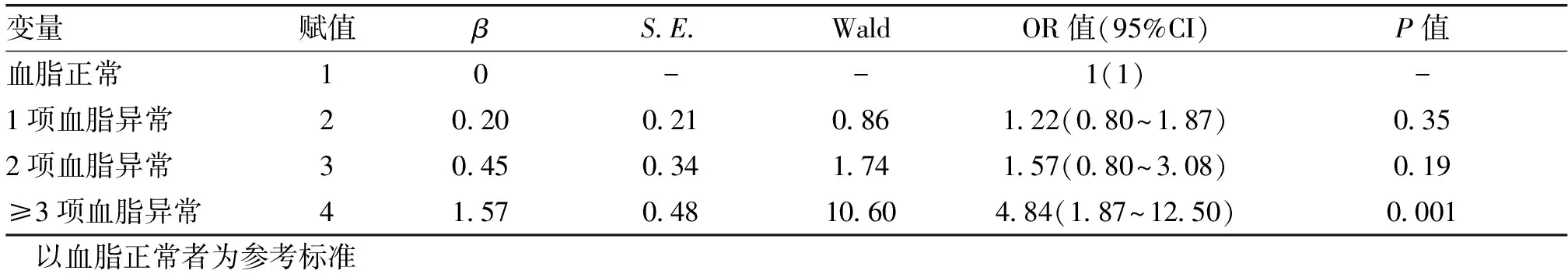
变量赋值βS.E.WaldOR值(95%CI)P值血脂正常10--1(1)-1项血脂异常20.200.210.861.22(0.80~1.87)0.352项血脂异常30.450.341.741.57(0.80~3.08)0.19≥3项血脂异常41.570.4810.604.84(1.87~12.50)0.001 以血脂正常者为参考标准
3 讨 论
随着二胎政策的放开,高龄和肥胖孕产妇数量不断增加,加上生活方式的改变及饮食结构的不合理,导致孕妇血脂异常的总体患病率明显升高。有研究发现,孕期女性超过60%表现为高脂血症[8]。另有研究也表明,孕期以TC和TG的变化最为明显,整个孕期TG水平将增加2~4倍,TC水平增加25%~50%。孕期血脂水平适宜升高既可满足胎儿生长发育需求,同时又可为妊娠期、分娩期及产后哺乳期储备能量[9-11]。但若升高过度,母体血液黏滞度增加,血脂易沉积于胎盘的血管壁,损伤血管内皮,导致子痫前期、妊娠期糖尿病、妊娠合并胰腺炎[12]以及早产、巨大儿、胎儿宫内窘迫等不良妊娠事件发生。
目前很多研究证实,妊娠期孕妇代谢多伴有高脂血症倾向。本研究结果也证实了这一点:650例孕妇中,患有高TC血症127例(19.54%),高TG血症293例(45.08%),高LDL-C血症55例(8.46%),而HDL-C异常率极低,只有1例。然而,脂代谢异常是引起妊娠并发症的关键因素,与子痫前期、妊娠性糖尿病和巨大儿的关系密切[13]。周建军等[14]发现,孕中期高TG和HDL-C水平使GDM和巨大儿的发生风险增加,但预测不良妊娠结局的价值有限。Kushtagi等[15]分析比较孕中期孕妇的TG水平后发现孕中期TG水平是新生儿出生体重的独立预测因子。周静等[16]对GDM患者孕晚期的TG水平进行监测后发现,孕晚期的TG水平同样能帮助孕妇提早发现巨大儿出生的可能性,且孕晚期LDL低于正常妊娠组。本研究结果亦表明妊娠中期TG异常可增加GDM和巨大儿的发生风险,除此之外还发现高水平的TC和LDL-C同样可影响GDM和巨大儿的发生,且LDL-C对巨大儿的发生有一定的预测价值,而非TG,这些差异的造成可能与样本量少、人群特征分布不同、校正混杂因素不一致及研究方法异质性等有关。
章伟丽等[17]研究表明孕妇的血脂异常程度不同,会出现不同的妊娠结局。目前国内外从不同血脂指标异常项数层面分析研究的案例极少。然而血脂异常项数对妊娠结局也是存在影响的。本研究通过对650例孕妇妊娠结局进行分析,结果显示血脂异常组孕妇不良妊娠结局的总体发生率显著高于血脂正常组孕妇(P<0.05),且部分不良妊娠结局包括GDM、巨大儿、早产等的发生率随着血脂异常项数的增加而升高,差异均有统计学意义;另外本研究采用多因素Logistic回归模型校正混杂因素后发现,血脂异常数≥3项的孕妇不良妊娠结局发生风险约是血脂正常组孕妇的12倍(P<0.05),从而推测3项及以上血脂指标同时异常是导致不良妊娠结局的独立危险因素。因此临床上孕中期产检发现3项及以上血脂指标同时异常的孕妇,应给予高度重视,尽早干预,以减少不良妊娠结局的发生。
综上所述,脂代谢异常与不良妊娠的关系密切,即血脂异常且异常项数越多,不良妊娠结局的发生风险越高。临床上应根据血脂异常程度进行分层管理,全面干预,以减少母儿不良妊娠事件的发生。本研究不足之处在于样本量少且缺乏多样性以及无特异性妊娠期血脂异常的诊断标准,因此未来我们应扩大样本联合多中心共同寻求一个国际认可的、具有地区差异性的孕期血脂异常的诊断标准,以便继续深入研究,从而提高研究结果的科学性和准确性。
