以左上腹痛为首发表现的肝硬化合并自发性细菌性脓胸2例报道
2020-05-17张倩张梦瑶邵雪贾胜男金珍婧杨岚岚
张倩,张梦瑶,邵雪,贾胜男,金珍婧,杨岚岚
肝性胸水是肝硬化失代偿期表现之一,性质与腹水相同,右侧多见。肝硬化合并自发性细菌性脓胸(spontaneous bacterial empyema,SBEM)亦非罕见,但易被忽视。发热是本病的普遍症状,常伴有呼吸系统症状,病情凶险,如不及时处理,预后较差[1]。临床上以左上腹痛为首发表现的肝硬化合并SBEM较少见,易误诊漏诊。本文报道2例患者的诊治过程,以提高对该病的认识,现报告如下。
1 病例资料
1.1 病例1
女性,52岁。因腹痛4 d入院。患者于2019年1月17日无明显诱因出现左上腹痛,性质为隐痛,呈间断性发作,伴后背部放散痛,蜷缩位可缓解,伴发热(具体体温未测),伴胸闷、气促、咳嗽,咳少许白色黏痰,于当地医院行胰腺CT平扫(图1)示:胰腺形态饱满,可见渗出;胸部CT(图2)示:左侧胸腔见液体密度影,左肺下叶受压体积减小。诊断为急性胰腺炎,经治疗后病情未见明显改善,于2019年1月21日就诊于我院。既往:乙型肝炎后肝硬化病史6个月,现规律口服恩替卡韦抗病毒治疗(1片/次,1次/d)。入院查体:体温:39.5 ℃,脉搏:82次/min,呼吸:16次/min,血压:110/68 mmHg。肝病面容,左下肺叩诊呈浊音,听诊无干、湿啰音,左下肺未闻及呼吸音。左上腹有压痛、反跳痛、局部肌紧张,肠鸣音3次/min。血常规:白细胞6.1×109/L,中性粒细胞81.7%,血小板68×109/L;凝血功能:凝血酶原时间19.7 s,凝血酶原国际正常比值1.67,凝血酶原活动度47%;肝功:白蛋白24.5 g/L,胆碱酯酶2 277 U/L;C反应蛋白82.7 mg/L;彩超引导下胸腔穿刺引流术,胸水常规:外观深黄浑浊,李凡他试验+,白细胞总数11 070×106/L,多核>单核;胸水生化:总蛋白23.5 g/L,乳酸脱氢酶213 U/L,葡萄糖5.96 mmol/L,腺苷脱氨酶7.29 U/L;胸水脱落细胞:大量中性粒细胞,较多噬细胞及间皮细胞,未见恶性细胞。明确诊断为脓胸,给予氯化钠胸腔冲洗、引流胸腔积液、抗感染、止咳、祛痰、营养支持等治疗8 d,复查胸部CT(图3)示胸腔积液较前明显减少,体温正常,于2019年1月31日拔除胸腔引流管出院。2019年4月2日电话随访,未再复发。
1.2 病例2
男性,54岁。因腹痛4 d,发热3 d入院。患者于2018年10月18日无明显诱因出现左上腹痛,性质为刺痛,呈持续性发作,阵发性加重,伴腰背部放散痛,于2018年10月19日出现发热,最高体温达38.5 ℃,伴畏寒、寒战、咳嗽,咳白色黏痰,伴气短、呼吸困难,于当地医院查胸部CT(图4)示:左肺体积缩小,左侧胸腔见液体密度影。初步诊断为急腹症、胸腔积液,给予解痉、抗感染、吸氧、祛痰、平喘、利尿等治疗后,腹痛未见明显缓解,且进行性加重,于2018年10月22日就诊于我院。既往:丙型肝炎后肝硬化病史8个月,规律服用盐酸达拉他韦、阿舒瑞韦抗病毒治疗并规律复查,现停药1个月。入院查体:体温36.9 ℃,脉搏100次/min,呼吸18次/min,血压130/70 mmHg。胸前可见数枚蜘蛛痣,左下肺叩诊呈浊音,听诊左肺呼吸音弱,左下肺未闻及呼吸音。腹韧,左上腹及剑突下有压痛、反跳痛及局部肌紧张。血常规:白细胞22.4×109/L,中性粒细胞81.3%;凝血功能:凝血酶原时间15.1 s,凝血酶原国际正常比值1.3,凝血酶原活动度67%;肝功:总蛋白59.8 g/L,白蛋白31.4 g/L,胆碱酯酶2810 U/L;C反应蛋白130 mg/L;彩超引导下胸腔穿刺引流术,胸水常规:外观黄色混浊,李凡他试验+,白细胞总数4500×106/L,多核>单核;胸水生化:总蛋白43.5 g/L,乳酸脱氢酶892 U/L,葡萄糖1.05 mmol/L,腺苷脱氨酶26.26 U/L;胸水脱落细胞:较多中性粒细胞,未见恶性细胞。明确诊断为脓胸,2018年10月24日于胸外科行胸腔镜下左侧胸腔廓清术+纤维板剥脱术,术后病理回报:左侧纤维板内见大量急、慢性炎细胞浸润,并见渗出及坏死形成。术后13 d复查胸部X线(图5)示胸腔积液较前明显减少,体温正常,于2018年11月6日拔除胸腔引流管出院。2019年4月5日电话随访,病情未复发。
2 讨论
2.1 发病机制
肝性胸水多出现在右侧,约占85%,左侧较少,多继发于肝硬化腹水,患者也可以无腹水而仅有胸水[2]。肝性胸水发病机制复杂,可能与以下因素有关[3-5]:①低蛋白血症:肝硬化患者肝功能减退,白蛋白合成障碍,血浆胶体渗透压下降,致使液体从血管进入胸腔,从而产生胸水,但据报道,胸腹水的多少与白蛋白降低的程度并不完全一致。②门脉高压:肝硬化时门脉回流受阻,门静脉高压,侧支循环形成,导致奇静脉高压,使壁层胸膜静脉充血,液体漏入胸腔,形成胸水。③横膈裂孔:这是目前普遍认为的原因,腹水可通过横膈裂孔直接进入胸腔形成胸水。肝硬化腹水导致腹腔压力增高,横膈变薄,易发生破裂,腹水进入胸腔形成胸水。临床上肝性胸水右侧发生率明显高于左侧,与左侧膈肌有较多肌纤维,可以抵抗腹腔内高压有关,而右侧膈肌发育缺陷比例高于左侧,当腹腔内压升高时,横膈腱索部胶原囊分开,膈肌表面的浆膜变薄、外翻、形成小泡,一旦小泡破裂,腹水进入相对负压的胸腔,即形成胸水。单纯性肝性胸水产生机制可能是膈肌小孔形成单向流动的活瓣,吸气时胸腔内负压增加,腹水通过膈肌上小孔进入胸腔,甚至可以全部进入胸腔,导致无腹水而仅有胸水。④淋巴管通路:腹水可以通过横膈淋巴管进入胸腔,形成胸水。本文2例患者均为左侧肝性胸水,单纯左侧肝性胸水较少见,其发病机制尚不明确。Alhaji M等[6]报道了一例无腹水而仅有左侧肝性胸水的患者,并回顾文献,曾有一例左侧肝性胸水发生于因脾切除术导致左侧膈肌撕裂的患者,其他患者的左侧肝性胸水发病机制有待研究,可行放射性核素扫描进一步明确左侧肝性胸水的形成机制。
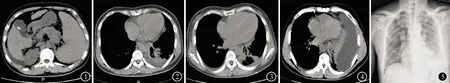
图1 胰腺CT平扫示:胰腺形态饱满,内部密度均匀,周围脂肪间隙模糊,可见渗出 图2 胸部CT示:左侧胸腔见液体密度影,左肺下叶受压体积减小 图3 复查胸部CT示:胸腔积液较前明显减少 图4 胸部CT示:左肺体积缩小,左侧胸腔见液体密度影 图5 术后13 d胸部X线示:胸腔积液较前明显减少
肝硬化时细菌可以通过以下两种途径进入胸腔:①患者先有一过性自发性菌血症,细菌随血流接种到胸腔和(或)腹腔,发生SBEM和(或)自发性细菌性腹膜炎;②患者先发生自发性细菌性腹膜炎,而后腹水中的细菌经横膈缺损处进入胸水并发SBEM[1]。SBEM的主要临床表现有发热、胸闷、呼吸困难、咳嗽、胸痛[7],而腹痛的发生考虑为炎症累及壁层胸膜及横膈所致腹部牵涉痛,由于膈肌周围的7~12肋间神经分布于腹膜周围,故炎症累及膈胸膜第7肋以下壁层胸膜时,可出现牵涉性上腹痛,且疼痛性质可较为剧烈,易误诊为急腹症[8]。
2.2 诊断
SBEM诊断依据:①有感染的临床经过;②胸水细菌培养阳性或白细胞计数≥500×106/L,多核>单核;③感染前已有胸水;④排除结核性、癌性、心源性、肾病、肺炎等原因引起的胸水[1]。本文2例患者的发病特点:有发热、咳嗽、咳痰、气促、呼吸困难、腹痛、背痛等症状,且均以左上腹痛为首发表现;胸水在漏出液的基础上合并感染,且均以左侧胸水为主;血常规白细胞升高或正常,中性粒细胞百分比均升高;胸水中白细胞计数≥500×106/L,且多核>单核。2例均符合SBEM的诊断标准。
2.3 经验总结及防范措施
①首诊医师对SBEM缺乏警惕性:相对于肺炎、肺脓肿等导致的脓胸,SBEM发病率较低,临床医师对此病缺乏一定的警惕性。且肝硬化患者自身免疫力低下,易合并各种类型的感染,肝硬化患者脾功能亢进导致白细胞减少,合并感染时白细胞可能不升高。因此,对于肝硬化患者,出现腹痛、发热、咳嗽、咳痰、胸痛、气促等症状时,应考虑到SBEM的可能。②医师对以左上腹痛为首发表现的SBEM缺乏认知:腹痛的病因复杂,常见于腹部疾病,也可见于肺部、心脏疾病及糖尿病酮症酸中毒、过敏性紫癜等全身疾病,首诊医师易将腹痛简单归为最常见的腹部疾病,如肠梗阻、急性胰腺炎、急性阑尾炎等。本文中例1患者有急性胰腺炎的典型腹痛特点及胰腺CT表现,急性胰腺炎诊断明确,进一步增加了SBEM鉴别诊断的难度,同时因急性胰腺炎患者常可合并发热等症状,而忽略了呼吸系统的症状、体征。病例2患者就诊时腹痛剧烈,胸部CT见胸水时,首诊医师误认为只是单纯的肝性胸水,未考虑到SBEM的可能,误诊为急腹症而延误诊治。因此,接诊医师要提高对肝硬化合并SBEM的警惕性和认知程度,对于腹痛患者在诊断时不能仅局限于腹部疾病,应开阔诊断思维,对于其他系统疾病、全身疾病及少见疾病也应纳入考虑范围。③临床医师诊断时未完善医技检查:临床医师在做出诊断时应细致谨慎,不应仅依靠某一项实验室检查指标或影像学检查诊断疾病,应完善医技检查并结合临床综合分析。本文2例患者于当地医院均未及时行胸水化验、培养等检查,导致延误诊治。因此,对于有胸水的患者,尤其有感染征象时,及时行胸腔穿刺术完善胸水化验、培养十分重要。
综上,肝硬化合并SBEM以左上腹痛为首发表现时易误诊漏诊,如治疗不及时,易并发败血症、脓毒血症,甚至感染性休克,或迁延为慢性脓胸和包裹性脓胸,给患者带来不必要的痛苦[9]。临床医师应加强对肝硬化合并SBEM的警惕性和对该病的认知,及时完善胸水化验、培养等检查,以减少或避免误诊误治、延误诊治,选择最佳治疗方案,改善患者预后。
