不同手术路径脑室-腹腔分流术对小儿脑积水的临床疗效分析
2020-05-07张德云韩正中徐州医科大学附属医院神经外科江苏徐州000徐州市儿童医院超声医学科江苏徐州000
张德云,马 瑶,韩正中,张 龙,王 杰,吕 岳,马 强,梁 君 (.徐州医科大学附属医院神经外科,江苏 徐州 000;.徐州市儿童医院超声医学科,江苏 徐州 000)
脑积水是小儿神经外科的常见疾病,主要是由于脑脊液分泌吸收失衡和/或脑脊液循环通路受阻所致,可引起脑皮质的萎缩、脑回变小、脑室扩大。目前该疾病的治疗仍以手术为主,脑室-腹腔分流术为最常用的手术方式[1-2],其操作简单,效果良好。但实践证明,脑室-腹腔分流术是所有神经外科手术中并发症发生率最高的手术,包括堵管、感染、出血等,是患儿术后致死致残的主要原因[3-5],有的甚至需再次手术。经侧脑室额角穿刺和经侧脑室枕角穿刺是目前神经外科医师常采用的入路方式[6-8]。目前对于脑室-腹腔分流术腹腔端的研究较多,但是对于头端穿刺方式的选择,临床上还存在一定的争议[9-10]。本研究回顾性分析58例采用脑室-腹腔分流术治疗的脑积水患儿的临床资料,比较经侧脑室额角穿刺路径治疗的32例患儿与经侧脑室枕角穿刺路径治疗的26例患儿的治疗效果与并发症发生情况,以期对临床脑积水的手术治疗提供参考。
1 资料与方法
1.1 临床资料
本研究回顾性分析徐州医科大学附属医院2014年5月至2018年6月收治的根据颅内压增高症状和神经影像学检查诊断为脑积水并行脑室-腹腔分流术的58例患儿的临床资料,按照手术路径不同分为额角穿刺组(32例)和枕角穿刺组(26例)。术前常规进行头颅CT或MRI检查,详细询问病史,对脑积水类型和严重程度做出判断,并对发病原因进行分析。纳入标准:①有脑积水的临床症状,并经影像学诊断(头颅CT或MRI显示脑室有不同程度的扩张,测量出双额角最宽径与颅骨内板最宽径的比值大于0.33)为脑积水;②于我院首次行脑室-腹腔分流术治疗。排除标准:①失访及资料不全;②行脑室-腹腔分流术的同时行其他手术。患儿临床资料组间比较差异无统计学意义(P>0.05),具有可比性,见表1。所有患儿的监护人签署手术相关知情同意书。本研究经徐州医科大学附属医院医学伦理委员会批准。
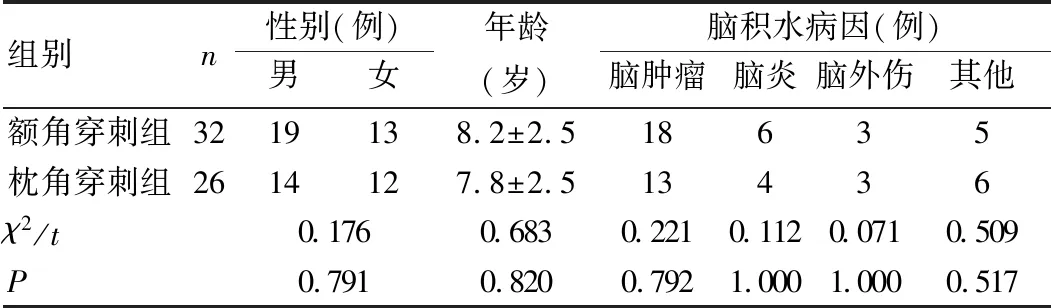
表1 患儿临床资料比较
1.2 手术方法
1.2.1 额角穿刺组 患儿全身麻醉,取仰卧位,头偏向手术部位对侧约30°,常规消毒铺巾,取发迹内中线旁3 cm做皮肤小切口,切开至骨膜层,显露颅骨,钻孔,电凝脑膜后“+”形切开。取带针芯脑室端分流管循矢状面平行、对准两外耳道假想连线方向缓慢进管,穿刺方向见图1a、b。进入约4 cm有突破感后拔出管芯,见脑脊液流出后置于皮层下固定分流管,外接单向分流阀置于皮下,分流阀外接分流管腹腔端,于顶枕部做1个皮肤小切口过渡,将分流管沿顶枕部、颈部、胸部等皮下通道送至腹部切口处。取剑突下腹部切口,长约4 cm,分层切开皮肤、皮下组织、腹白线、腹膜外脂肪等组织,切开腹膜少许,将分流管腹腔端置入腹腔后,依次关腹关颅。
1.2.2 枕角穿刺组 取手术侧枕外隆凸上方6~7 cm,中线旁开3 cm为脑室穿刺点(或者根据CT进行定位穿刺),将脑室端分流管穿刺置于额角方向(置入长度依据术前CT测量),穿刺方向见图1c、d,麻醉及其他手术步骤同额角穿刺组。
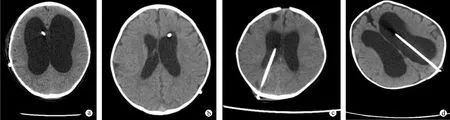
a:经右额角穿刺;b:经左额角穿刺;c:经右枕角穿刺;d:经左枕角穿刺
1.3 观察指标
术后随访1年,2组患儿术后1 d及术后1年复查头颅CT,观察脑室端分流管的位置和脑室的形态变化;术前及术后1年进行格拉斯哥昏迷(Glasgow coma scale,GCS)评分,评估患儿术后意识状况。比较2组患儿堵管(脑室端)、感染、出血、硬膜下积液等并发症发生情况。
1.4 统计学方法

2 结果
2.1 患儿术后并发症比较
术后均随访1年,额角穿刺组5例患儿出现并发症,其中脑室端堵管1例、感染2例、出血1例、硬膜下积液1例;枕角穿刺组15例患儿出现并发症,其中脑室端堵管6例、感染4例、出血2例、硬膜下积液3例,2组患儿脑室端堵管发生率比较差异具有统计学意义(χ2=5.288,P<0.05),2组患儿总并发症发生率比较差异有统计学意义(χ2=11.043,P<0.05),见表2。
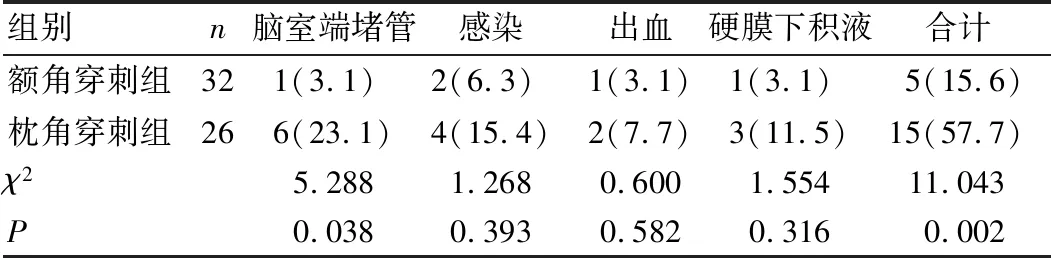
表2 患儿术后并发症比较[例(%)]
2.2 患儿手术效果比较
患儿术后1 d复查头颅CT示脑室端分流管均位于脑室内,患儿1年后复查CT示脑室均有不同程度的缩小,2组间GCS评分比较差异无统计学意义(P>0.05)。患儿术后1年GCS评分均比术前有所提高,差异有统计学意义(P<0.05),见表3。
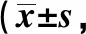
表3 患儿手术前后GCS评分比较分)
3 讨论
脑积水是指由多种原因导致的脑脊液吸收、分泌失衡或循环通路受阻引起的蛛网膜下腔和/或脑室内脑脊液的异常蓄积,使脑室扩大、脑实质相应减少,对儿童神经系统损害严重,易造成脑发育迟滞[11-13]。多数脑积水患儿症状呈进行性加重,从而产生颅内高压、智力发育障碍及压迫周围组织等症状。根据脑脊液自身的循环通路,主要分为交通性和梗阻性脑积水,交通性脑积水病变一般是由于蛛网膜下隙或脑脊液产生过多,但脑脊液通路仍然畅通,常继发于脑膜炎、蛛网膜下腔出血及脉络丛分泌异常等[14-17];梗阻性脑积水的病变常位于脑室系统内或附近,阻塞脑室系统的循环通路,梗阻常发生在脑室狭窄的部位,如中脑导水管、室间孔等,梗阻部位以上的脑室系统可明显扩大。
脑积水的治疗手段目前仍以外科治疗为主,如第三脑室造瘘术、切除或电凝脑室内脉络膜丛、脑室-腹腔分流术、脑室-心房分流术、侧脑室枕大池分流术、中脑导水管再通或成形术等[18-22]。根据患儿的不同情况可个体化选择相关术式,其中脑室-腹腔分流术是非常经典且最常见的手术方式[23-24]。脑室-腹腔分流术是通过把一组带有单向阀门的分流装置置入体内,把脑脊液从脑室分流到腹腔中,让其被慢慢吸收,虽操作简单,但手术并发症却相对较多,常见的有脑室端堵管、感染、癫痫等。目前对于脑室-腹腔分流术腹腔端的研究较多,随着腔镜技术的逐步开展,与传统开腹小切口放置远端导管相比,腹腔镜技术能明显降低分流失败率、远端阻塞率及腹部错位率,且无需腹部X射线检查,减少了辐射,同时还有助于发现腹腔内其他病变。但是对于头端穿刺方式的选择,其疗效在临床上还存在一定的争议,很多时候由手术医生的手术习惯而定。
目前手术过程中穿刺位置选择额角穿刺和枕角穿刺较为多见,但两者有各自的优缺点。经额角穿刺入路相对简单,穿刺方向容易把握,穿刺成功率高,一般无需反复穿刺,最重要的是远离脉络丛,分流管被脉络丛包绕的可能性较小,减少了堵管、出血的风险,但穿刺部位位于额叶时,发生癫痫的可能性较大,原因可能是穿刺时易造成皮质损伤[25-26]。经枕角穿刺入路难度较大,穿刺方向不易把握,加大了反复穿刺的可能,增加了出血的风险,经枕角穿刺的导管头端又靠近脉络丛,容易被其包裹,造成堵塞,因此选择枕角穿刺时应该将脑室端分流管的头端放置到超过脉络丛的地方,并到达Monro孔的前面。需要注意的是,由于经枕角穿刺时分流管位于脑室的长轴上,随着患儿头颅的增长,分流管退出脑室的可能性降低,这样在一定程度上可以减少二次手术。
有学者认为由于枕角穿刺的导管头端靠近脉络丛,导致被脉络丛包裹的可能性大,同时枕角穿刺难度相对较大,穿刺过程中形成的漂浮脑组织碎块及血凝块也易造成头端的堵塞[27-28]。本研究中,枕角穿刺组脑室端堵管的比例明显高于经额角穿刺组,该结果与上述研究结果基本一致。本研究结果显示,术后2组患儿感染、出血、硬膜下积液发生率比较差异无统计学意义,但术后1年枕角穿刺组并发症发生率明显高于额角穿刺组,其中脑室端堵管最为常见,除前文分析的原因外,也可能与经枕角穿刺组的位置较低,易发生头部皮肤摩擦破溃感染,护理难度相对较大有关。同时2组患儿术后1年时GCS评分较术前都有明显提高,术后意识有所改善。
综上所述,经额角穿刺和经枕角穿刺的脑室-腹腔分流术对小儿脑积水患儿均有明显的治疗效果,但经额角穿刺的脑室-腹腔分流术手术难度相对较小,并发症较少。对于穿刺路径的选择,我们建议术前一定要仔细评估患儿的影像学资料,尤其是头颅CT及MRI,仔细测量相关数据,对进入的深度以及角度要有一定的把握,避免盲目自信。在额角较为宽大时,建议首选经额角穿刺路径;当额角较为窄小、枕角较为宽大时,可选择经枕角穿刺路径。无论选择哪种穿刺方式,总的原则不变,术中要严格无菌操作,尽量一次穿刺成功,减少不必要的手术损伤,保证质量的同时缩短手术时间,尽一切努力减少术后并发症的发生。
