腹腔镜直肠癌术后排尿功能障碍的危险因素分析
2020-03-25赵勇卓光鑽张斌朱军高东伟尹淑慧陈战赵克丁健华
赵勇,卓光鑽,张斌,朱军,高东伟,尹淑慧,陈战,赵克,丁健华△
1 火箭军特色医学中心肛肠外科 北京 100088
2 厦门大学附属成功医院普通外科 福建厦门 361003
排尿功能障碍是直肠癌术后的常见并发症,文献报道其发生率为8%~59%[1-5],目前认为排尿功能障碍的发生主要与术中盆腔自主神经的损伤有关。以往认为开腹直肠癌手术由于手术视野和空间的限制,使术中盆腔自主神经的保护存在困难。随着腹腔镜技术被广泛应用于直肠癌的手术治疗,与开腹手术相比,腹腔镜可在狭窄的盆腔内提供清晰、放大的手术视野,有利于盆腔自主神经的辨识及保护,理论上可减少直肠癌术后排尿功能障碍的发生。然而,目前多个研究尚未发现腹腔镜手术较开腹手术在改善直肠癌患者术后排尿功能障碍方面的优势[6-9]。甚至有研究发现,与开腹手术相比,腹腔镜直肠癌手术后患者的排尿功能障碍发生率反而升高[5,10-11]。尽管既往的一些研究报道了直肠癌术后排尿功能障碍的危险因素[5,12-13],但这些研究大多数都同时纳入了开腹和腹腔镜手术的患者,未对两者进行区分。因此本研究通过回顾性分析火箭军特色医学中心的一组腹腔镜直肠癌手术患者的临床资料,对腹腔镜直肠癌术后发生排尿功能障碍的危险因素进行分析,为临床预防与减少腹腔镜直肠癌术后排尿功能障碍提供理论依据,现报告如下。
1 资料与方法
1.1 一般资料
回顾性分析火箭军特色医学中心肛肠外科2014年1月至2016年5月收治的234例腹腔镜直肠癌手术患者的临床资料,根据排除标准剔除38例患者,最终纳入196例患者的临床资料进行分析。其中:男性125例,女性71例;年龄23~85岁,中位年龄62岁;肿瘤距肛缘距离≤5 cm(低位)110例,5 cm~≤10 cm(中位)57例,10 cm~≤15 cm(高位)29例;TNM分期0期9例,Ⅰ期53例,Ⅱ期40例,Ⅲ期84例,Ⅳ期10例;合并高血压病63例,糖尿病42例,陈旧性脑梗死15例;手术时间180(60,410)min;术中失血量100(10,400)mL;术中输液量2 500(1 000,4 500)mL。
1.2 纳入与排除标准
纳入标准:结肠镜及病理检查确诊为直肠癌并且行腹腔镜根治性手术的患者。排除标准:(1)术前行辅助放化疗,共21例;(2)既往有排尿障碍病史,7例;(3)肿瘤侵犯周围脏器而行扩大根治术,共5例;(4)中转开腹,共5例。
1.3 手术方法
所有手术均由本科室2位高年资主任医师主刀完成。手术方式包括:直肠前切除术(anterior resection,AR)106例(54.1%),腹会阴联合切除术(abdominal perineal resection,APR)24例(12.2%),经括约肌间切除术(ininter sphinctericresection,ISR)66例(33.7%)。术中均严格遵照直肠癌全直肠系膜切除术(total mesorectal excision,TME)原则,注意辨识及保护盆腔自主神经。
1. 4 观察指标
术后拔尿管的时间参照本中心既往发表文献[11],即患者于术后第2天开始间断夹闭尿管,锻炼膀胱功能,至膀胱充盈,患者有尿意时拔除尿管。在拔除尿管6 h后,如患者出现排尿困难或排尿不尽症状时,则立即行超声检查,记录残余尿量。患者出现排尿困难或排尿不尽,且超声检查结果残余尿量超过100 mL者定义为排尿功能障碍[2,13]。一旦患者确定为排尿功能障碍,即予重新留置尿管。
1. 5 统计学方法
应用SPSS 13.0统计软件进行分析。计数资料以[n(%)]表示,非正态性分布的计量资料以M(QL,QU)表示。单因素及多因素分析均采用Logistic回归分析。单因素分析中P值小于0.2的项目进入多变量Logistic回归分析,应用前进法逐步回归分析确定影响术后排尿功能障碍的因素。以P<0.05为差异有统计学意义。
2 结果
2.1 术后排尿功能障碍发生情况
196例患者术后首次拔尿管时间为2~7天,中位时间为5天,有35例(17.9%)患者出现术后排尿功能障碍。所有出现排尿功能障碍患者均予再次留置尿管一段时间后,恢复自主排尿,9例患者带尿管出院,7例(3.6%)患者发生术后泌尿系统感染。术后短期并发症还包括切口感染8例,吻合口漏6例,肠梗阻12例。
2.2 术后排尿功能障碍的单因素分析
Logistic回归的单因素分析结果显示,男性较女性、APR手术较AR+ISR手术、糖尿病患者较无糖尿病患者术后排尿功能障碍的发生率更高,且差异均有统计学意义。中低位直肠癌患者发生术后排尿功能障碍的例数多于高位直肠癌患者,但差异无统计学意义(P=0.113)。见表1。
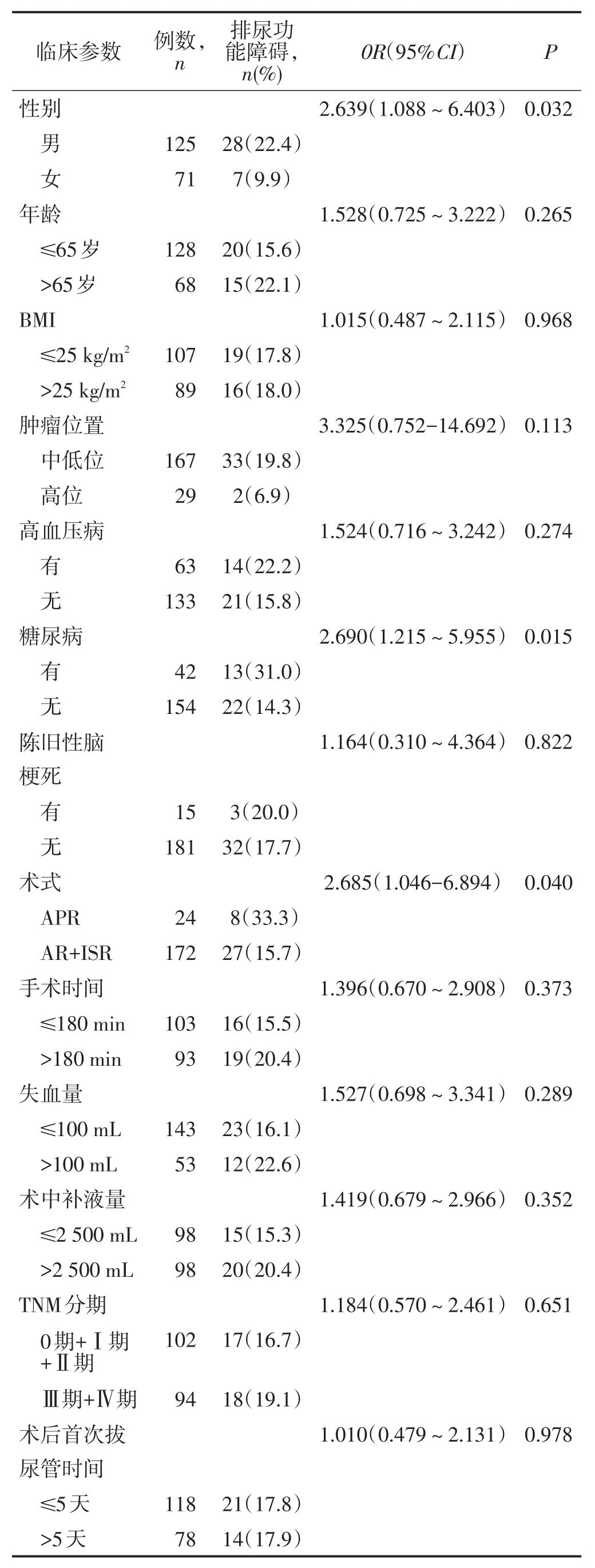
表 1排尿功能障碍单因素分析
2. 3 术后排尿功能障碍的多因素分析
将单因素分析中差异有统计学意义的项目纳入多因素分析:男性赋值为1,女性赋值为0;APR手术赋值为1,非APR(即AR+ISR)手术赋值为0;是糖尿病赋值为1,否赋值为0。分析结果显示,男性、糖尿病、APR手术是本组腹腔镜直肠癌患者术后排尿功能障碍的独立危险因素。见表2。
3 讨论
目前已有的关于直肠癌患者术后排尿功能障碍的研究中,主要以膀胱残余尿量(从50 mL到150 mL不等)作为判断标准[2,13],本研究选择以残余尿量≥100 mL为诊断标准,结果显示术后排尿功能障碍的发生率与已有的研究报道相接近。有文献报道术后排尿功能障碍在开腹直肠癌术后的发生率为38%~59%[1-2],而在腹腔镜及机器人术后的发生率为8%~29%[3-5],本研究中直肠癌术后排尿功能障碍的发生率为17.9%,这与既往文献报道基本一致,但在不同年龄、不同肿瘤位置、不同TNM分期中各亚组患者术后排尿功能障碍发生率的差异均无统计学意义。进一步经Logistic多因素分析显示,男性、APR手术和患有糖尿病是本组腹腔镜直肠癌患者术后发生排尿功能障碍的独立危险因素。
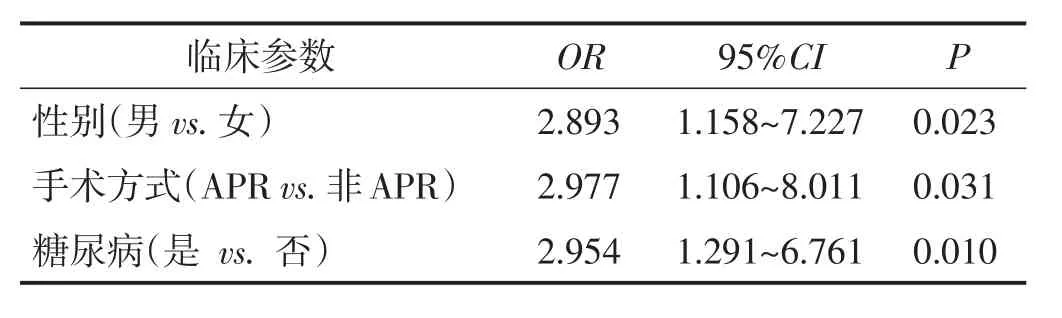
表 2 排尿功能障碍的多因素分析
本研究发现,腹腔镜直肠癌术后,男性患者排尿功能障碍的发生率更高,为女性患者的2.8倍,这与Hamamoto等[13]的研究结果一致,该研究发现男性患者腹腔镜结直肠癌术后排尿功能障碍的发生率是女性患者的3.9倍(P<0.05)。此外,Lee等[5]的研究中也发现,男性直肠癌患者急性尿潴留发生率是女性患者的2.2倍(P<0.05)。导致这一结果的原因,一是男性盆腔与女性盆腔相比更为狭窄,客观上这增加了手术分离的难度,增加了盆丛神经和血管神经束损伤的风险。此外,在对盆丛神经的解剖研究中发现,与女性相比,男性的盆丛神经距离直肠更近,因此,术中盆丛损伤的风险在男性患者也有所增加[14]。
在开腹直肠癌手术中,APR术后排尿功能障碍发生率可高达67%,高于其他保肛直肠癌手术排尿功能障碍的发生率[2,15]。本研究中,腹腔镜直肠癌APR术后排尿功能障碍发生率为33.3%,这与Hamamoto等[13]报告的38%的发生率相似。此外,本研究亦发现,与腹腔镜保肛直肠癌手术相比,腹腔镜APR术后排尿功能障碍发生率更高。既往有研究认为,APR术后较高的排尿功能障碍发生率可能主要与会阴部操作有关,会阴部分离过程中对预切除标本的过度牵拉会增加盆腔自主神经损伤的概率[16-17],同时APR术后尿道解剖位置的改变也增加了术后排尿功能障碍的发生[18]。
本研究中,合并糖尿病患者术后排尿功能障碍的发生率更高,这与Toritani等[19]的结论一致。据以往研究报道,约有50%的合并糖尿病的直肠癌患者会发生术后膀胱功能障碍,主要表现为排尿感觉减退和膀胱容量增加,其主要与糖尿病引起的自主神经病变有关[20-21],推测可能的原因为糖尿病患者的盆腔自主神经极其敏感,因而直肠癌手术中受到损伤的风险更高[19]。此外,有研究提出腹腔镜直肠癌术后早期拔除尿管可能是可行的[22-23],本研究结果亦显示留置尿管不同时长患者术后排尿功能障碍的发生率差异无统计学意义,而目前已公认留置尿管时间越长发生尿路感染概率越大,因而笔者团队也赞成术后早期为患者拔除尿管。
本研究虽对直肠癌腹腔镜手术患者发生术后排尿功能障碍的因素进行了较为全面的分析,但亦存在一定的局限:首先,研究受到单中心样本量的限制;其次,虽然研究对象中已排除术前明确有排尿功能障碍的患者,但缺乏对术前膀胱功能的客观评估,因此可能会影响术后排尿功能障碍的判定。
综上所述,临床工作中对于男性、糖尿病及接受APR手术的直肠癌患者,在腹腔镜手术中应加强对盆腔自主神经的保护,术中操作勿过度牵拉,减少术后排尿功能障碍的发生,促进患者康复。
