CT引导下Hook wire术前定位在15 mm及以下肺结节的应用及预后评估
2020-03-24王铁功金相兰詹茜张浩刘芳邵成伟陆建平
王铁功 金相兰 詹茜 张浩 刘芳 邵成伟 陆建平
近年来,随着人们健康筛查意识提高及高分辨CT的广泛应用,越来越多的肺小结节被发现。肺小结节的诊治给临床医师和患者带来了极大的困扰,CT征象难以鉴别肺小结节的良恶性,对于高度怀疑恶性的肺结节需要精确的组织病理学诊断[1]。《2018年版肺结节诊治中国专家共识》中对于孤立性肺结节和多发性肺结节的评估及处理原则做了更新,微小纯磨玻璃结节多为不典型腺瘤样增生,混杂磨玻璃结节在随访期间若出现结节增大或实性成分增加则提示有恶性的可能,需外科干预[2]。
电视胸腔镜手术(video-assisted thoracic surgery,VATS)目前是治疗肺结节的重要手段[3]。对于小结节尤其是磨玻璃结节或距离胸膜较深时,在VATS术中常无法精确定位,导致转开胸手术或扩大切除范围[4]。因此多种VATS术前肺结节定位方法应运而生,其中CT引导Hook wire定位是目前最常用的定位方法[5]。然而最近关于Hook wire定位方法相关的严重并发症报道越来越多[6],文献对该定位方法术后预后报道较少,本研究拟通过回顾性分析我院138例共140枚15 mm及以下肺小结节VATS术前Hook wire定位的临床及影像资料,评估该方法的有效性及安全性,并对其进行随访评估预后。
资料与方法
一、一般资料
收集2016年6月至2019年12月在我院诊治的符合以下标准的患者,所有患者术前均签署知情同意书。纳入标准:(1)CT提示持续存在3月以上且经多学科讨论提示有恶性可能的肺结节,最大直径≤ 15 mm;(2)拟在我院行 VATS术;(3)术前在CT引导下行Hook wire定位,且拟定位的结节所在肺叶仅有1个肺结节。排除标准:(1)结节最大直径>15 mm;(2)明确有原发肿瘤病史者;(3)同一肺叶多发肺结节;(4)有绝对穿刺禁忌证的患者。
共纳入138例患者,男51例,女87例,平均年龄(50.3±11.3)岁。结节数量(1~4)枚,其中103例(73.6%)为孤立性结节,37例(26.4%)至少2枚结节。CT引导下Hook wire共定位140枚结节。术前随访时间(0~72)月,中位时间4月;术前行胸部CT检查(1~6)次,中位次数2次。术前结节变化:有变化24枚(17.1%) (图1)。
二、CT引导下Hook wire定位
所有患者先在CT引导下Hook wire定位术。采用Phillip Brilliance 128排CT机或联影U510 16排CT机扫描,管电压120 kV,管电流(80~100)mA,重建层厚(3~5)mm。定位流程: (1)选择仰卧位或俯卧位(均为头先进)进行CT扫描;(2)患者体表固定自制定位栅,按照“垂直最近”原则设计进针路线并标记穿刺点;(3)消毒铺巾后用2%利多卡因5 ml局部麻醉;(4)嘱患者屏气后依据设计进针角度和深度经穿刺点置入单钩穿刺定位套针(德国PAJUNK,规格20 G×120 mm);(5)CT扫描确认定位套针末端位于结节周围10 mm以内;(6)释放带钩钢丝并回收套针,钢丝体外部分以纱布覆盖;(7)CT扫描确认带钩钢丝末端位置并观察钢丝周围有无肺实质出血(0级:钢丝周围未见渗出,1级:钢丝周围渗出≤10 mm,2级:钢丝周围渗出>10 mm、气胸,患者有无咯血;(8)定位完成1 h内转至胸外科手术室行VATS术,术中观察有无脱钩现象,先行病变肺组织楔形切除,根据术中冰冻病理结果决定是否行扩大切除。
三、图像分析
记录技术成功率及VATS术中靶结节定位成功率,肺结节位置、密度、大小(最大直径)、结节与胸膜距离,定位术中体位、经肺穿刺次数、定位时间(CT开始扫描至扫描结束)、总辐射剂量(剂量长度乘积),有无气胸、肺实质出血、咯血等定位相关并发症,VATS术后住院时间,病理结果,术后胸部CT随访时间,随访期间有无复发或转移。
四、统计学方法
用SPSS 18.0统计软件进行分析,计量资料比较用独立样本t检验,计数资料用χ2检验或Mann-Whitney U检验。各因素对定位相关并发症的影响采用单因素相关性分析,具有显著影响的因素进行Logistic回归分析,P<0.05为差异有统计学意义。
结 果
一、CT引导下Hook wire定位
140枚结节成功在CT引导下行Hook wire定位,技术成功率100%(140/140枚),靶结节定位成功率97.9%(137/140枚),VATS术中发现3枚脱钩。
体位:仰卧位104枚(74.3%),俯卧位36枚(25.7%)。
结节位置:右肺上叶63枚(45.0%),右肺中叶例3枚(2.1%),右肺下叶13枚(9.3%),左肺上叶37枚(26.4%),左肺下叶24枚(17.1%)。
结节密度:纯磨玻璃结节29枚(20.7%)( 图2、3),混 杂 磨 玻 璃 结 节96枚(68.6%)(图1),实性结节15枚(10.7%)。
结节大小:直径(3~15)mm,平均(7.8±2.7)mm。
结节与胸膜距离(0~35)mm,平均(8.8±7.5)mm。
经肺穿刺次数:(1~4)次,其中1次100例(71.4%),≥2次40例(28.6%)
定位时间(7~36)min,平均(13.6±3.9)min。
总辐射剂量(200~1153)mGy·cm,中位剂量441 mGy·cm。
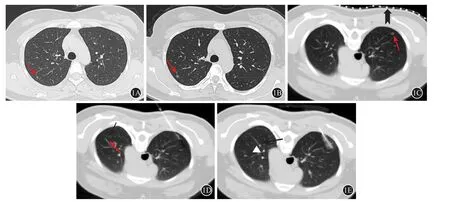
图1 术后病理为不典型腺瘤样增生
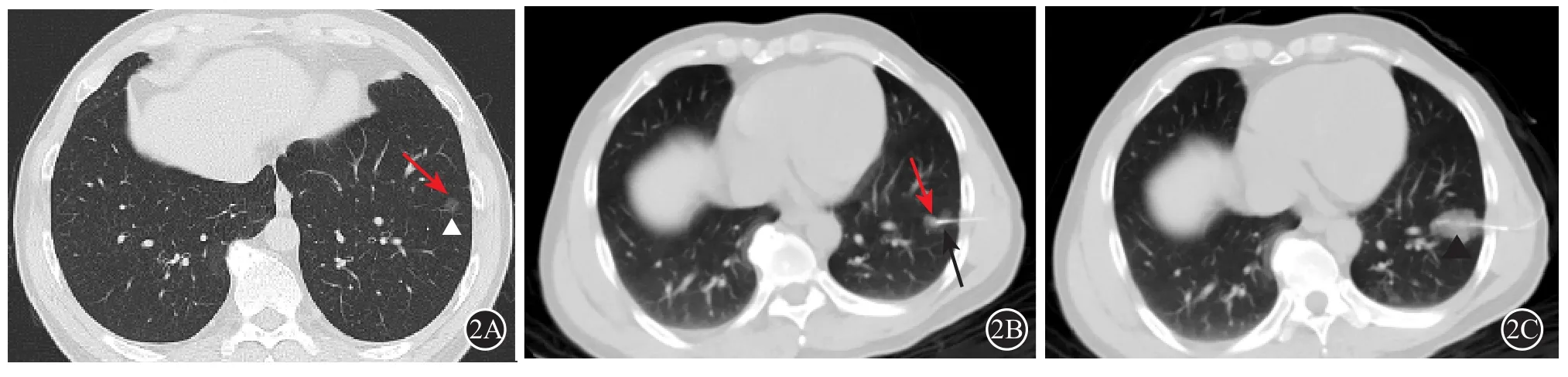
图2 手术方式:术后病理为原位腺癌
定位相关并发症:气胸23例(16.4%),均为无症状微量气胸。
肺实质出血:0级22例(15.7%),1级61例(43.6%) (图1),2级57例(40.7%) (图2、3)。1例出现咯血,量约5 ml,予以患侧卧位后咯血症状好转。
术后住院天数:(1~11)天,中位时间4天。
二、气胸发生的影响因素
单因素分析表明,体位、经肺穿刺次数及定位时间是气胸发生的影响因素(表1),进一步Logistic回归分析显示仰卧位(OR=0.222,P<0.05) 和 经 肺 穿 刺 次 数1次(OR=0.118,P<0.05)是气胸发生的保护因素(表2)。
三、病理
140枚定位结节中良性14枚(10.0%);恶性126枚(90%):不典型腺瘤样增生(AAH)12枚(8.6%) (图1),原位腺癌(AIS)63枚(45.0%)(图2、3),微浸润性腺癌(MIA)47枚(33.6%),转移瘤4枚(2.9%)。138例患者中24例(17.4%)经病理证实为多灶性肺癌。
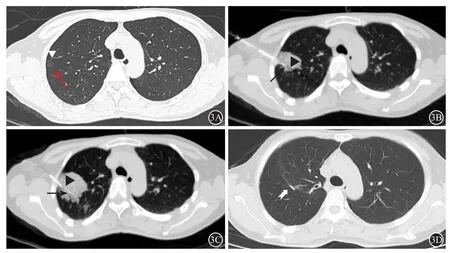
图3 术后病理为原位腺癌
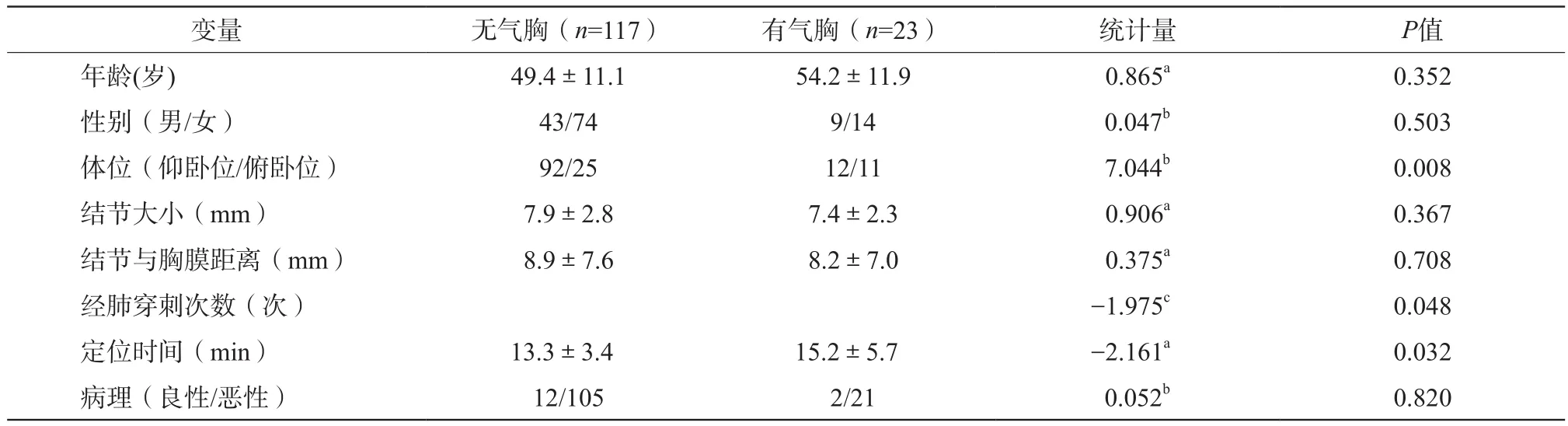
表1 气胸发生的单因素分析
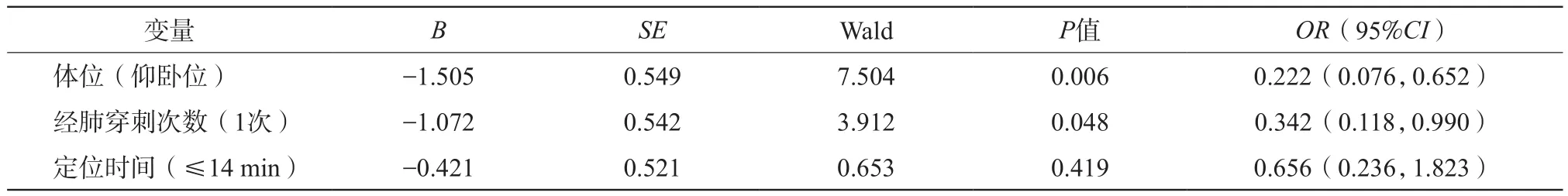
表2 气胸发生的多因素Logistic回归分析
四、术后随访
50例患者术后胸部CT平扫随访时间:(1~32)月,中位时间5月,随访期间未见肿瘤复发或转移。
讨 论
VATS术中肺结节定位失败是转为开胸手术的最常见原因。当结节小于10 mm或距胸膜大于5 mm时,约63%无法在VATS术中准确辨认靶结节[7]。对于多灶性肺癌患者,尤其是肺储备有限的患者,保肺手术是其治疗的关键。本组中26.4%为至少2枚结节,17.4%经手术证实为多灶性肺癌。因此术前肺结节的精准定位显得尤为重要。
CT引导下经皮穿刺定位由于操作相对简单、手术时间短、成功率高等优点而在临床中应用广泛,主要分为经皮穿刺注射液体(亚甲蓝、碘油等)和经皮植入金属物(Hook wire、微弹簧圈等)两大类[8]。然而每种定位方法都有其局限性,亚甲蓝由于扩散快,定位后应尽快送至手术室,碘油定位期间术者辐射暴露是主要缺点,微弹簧圈在较浅肺结节定位中有可能遗留在胸壁,Hook wire定位的气胸、肺实质出血和钢丝移位等并发症发生率较高[9]。一项纳入46个肺结节定位研究的Meta分析显示,Hook wire定位由于移位或脱落,定位成功率相对较低,而碘油定位成功率最高,微弹簧圈并发症发生率最低[10]。
本组病例的穿刺技术成功率为100%,高于文献报道的97.6%~99.6%[11-15]。一项401例定位手术分析表明,只有跨叶间裂是最初定位失败的显著预测因子(独立危险因素),这可能因为虽然在CT图像上显示定位针已经穿透了叶间裂,但实际上并未穿透[15]。此外跨肺间裂定位有可能导致未受累肺叶被切除。
本组病例平均定位时间为13.6 min,略快于文献报道的14~28 min[12,14-16]。同时进行多枚肺结节定位的平均手术时间明显长于单枚肺结节定位时间,分别为36.4 min和19.5 min[17]。本组病例中虽然37例患者有多枚肺结节,但每次VATS术前仅定位1枚肺结节,无同时进行多枚肺结节定位病例,主要原因如下:(1)由于气胸是Hook wire定位相关的常见并发症,对于分布于左右肺的结节,应仅定位一侧,以免两侧同时发生气胸,影响患者呼吸功能;(2)位于同一肺叶的多枚结节,选择相对较小的或者CT图像倾向良性的结节进行楔形切除,待术中冰冻病理结果回报后再决定是否进行肺段或肺叶切除,这样可以最大限度保留患者的正常肺组织;(3)同时定位多枚结节,需要多次标记定位点,有时还需患者变换体位,导致手术时间明显延长,且部分患者疼痛不能耐受,应尽量缩短手术定位时间。
定位相关并发症:(1)气胸:气胸发生率32.1%~68.1%[12-15],是CT引导经皮穿刺定位中最常见的并发症,一项研究[18]表明55.1%(147/261例)出现微量气胸,胸膜与胸壁之间平均距离5.2 mm,通常无需处理。Iguchi T等研究发现跨叶间裂和较长的定位手术时间是气胸发生的显著独立危险因素[18]。跨叶间裂入路时脏层胸膜穿了3个孔,而常规入路脏层胸膜仅1个孔,这可能增加了气胸的风险[19]。而定位手术时间延长跟穿刺时间长有关,穿刺时间长导致穿刺针末端运动范围增大,进而扩大胸膜损伤范围,导致气胸[18,20]。对于同侧肺的多发肺结节,同时进行CT引导下肺结节定位可能是定位相关气胸的高危险因素,约7.9%第二次定位由于第一次定位引起的大量气胸而被迫中止[17,21]。本组研究中气胸发生率为16.4%,低于文献报道,且均为无症状的微量气胸。通过Logistic回归分析发现仰卧位和经肺穿刺次数为1是气胸发生的保护因素,这表明选择仰卧位、经肺穿刺1次成功有利于减少气胸的发生。(2)肺实质出血:出血发生率8.9%~41.6%。胸腔内出血:穿刺路径中损伤肋间动脉或肺小动静脉时会引起血胸或肺实质出血,血胸时可在VATS术中进行止血;而肺实质出血通常为穿刺针道周围出血,具有自限性,且VATS术中直接沿定位钢丝进行肺楔形切除或肺段切除,因此也无需特殊处理。本研究中40.7%出血肺实质2级出血,可能是因为结节内部或周围有血管穿行(图2、3),穿刺过程中由于锐利的套针末端损伤血管导致肺实质出血。(3)Hook wire定位针移位或脱落:定位针移位或脱落发生率为0.4%~2.5%[11-15],直接导致结节定位失败,本研究中2.1%出现定位针脱落,但术中仍可根据胸膜穿刺处的血肿及CT图像结节与胸膜距离来定位[8]。定位针脱落的原因主要是由于肺结节位于外周较浅,释放钢丝时末端尚未刺破脏层胸膜导致倒钩无法完全打开,此外可能还与肺萎陷后体表针尾牵拉有关[22]。
减少并发症的措施:建立杂交手术室,在集成了CT的手术室对患者进行术前结节定位,可以降低气胸、金属标记移位的发生率,延缓染料扩散速度。这样即便有多发病灶,外科医师也可以精确、安全地进行切除,最大限度保留正常肺组织,是未来发展的方向[8,23]。
Hook wire定位局限性:(1)结节位置较深时,穿刺相关并发症明显增加,此时最好直接行肺叶切除。(2)结节靠近心肺大血管时,由于患者呼吸运动及心脏搏动影响,存在穿刺时损伤心肺大血管的风险,严重时可导致致死性大出血,术前需谨慎评估穿刺定位是否可行[5]。(3)穿刺路径遇到肋骨、肩胛骨阻挡时,可能导致定位失败,此时不一定遵循“垂直胸膜进针原则”,可适当调整进针角度,如头侧向足侧偏斜、内侧向外侧偏斜,但角度不宜过大,否则可能因穿刺路径跨肺段导致无法行肺楔形切除。(4)由于钢丝贯穿整个胸壁,容易引起疼痛,甚至发生血管迷走反射性晕厥,患者在手术前等待期间不能自由活动[24]。(5)肺结节行Hook wire定位后,若因各种原因终止VATS手术,则定位钢丝难以拔除。
本组病例中仅36.2%(50/138例)术后进行CT随访,中位随访时间5月,期间未见肿瘤复发或转移,表明早期肺癌的短期预后好,但尚需进一步研究其长期预后。
综上,对于15 mm及以下的肺结节,CT引导下Hook wire是一种有效、便捷、安全的定位方法,仰卧位及减少经肺穿刺次数有利于避免气胸的发生。患者术后短期预后良好。
