眼眶内植物性异物14例患者的临床研究
2020-03-23刘广川刘卫艳
刘广川,靳 娜,刘卫艳
0 引言
眼眶内植物性异物是一种农、牧区生产生活中复杂且严重的开放性眼眶外伤性疾病。患者均有明确的外伤史。眶内植物性异物影像诊断较困难,多因位置隐匿、不能明确外伤瞬间是否有致伤异物存留,易造成漏诊或者外伤清创缝合术后发生感染。回顾性分析我院眼科2010-01/2019-04收治的眼眶植物性异物外伤的14例14眼患者资料,均行眶内植物性异物取出手术,效果满意,现报告如下。
1 对象和方法
1.1对象回顾性分析我院眼科2010-01/ 2019-04收治的眶内植物性异物患者14例14眼,将入院时异物植入未取出、且取出异物为植物性异物或有明确植物性外伤史全部患者纳入研究,将入院时已取出异物患者及其他性质异物患者排除。平均年龄46.9±14.5岁,其中男6眼,女8眼;左眼6例,右眼8例;酒后外伤者7例,剩余7例受伤时从事田间农牧业劳动、外伤前24h内无饮酒史。伤后就诊时间12h~27d,就诊时视力光感~0.8,术后连续门诊复查3mo以上。所有患者均有眼睑肿胀和结膜充血,其中合并结膜、角膜和巩膜外伤、玻璃体积血化脓性眼内炎1眼,患眼上睑下垂4眼,眼球运动障碍3眼,眶内化脓性感染7眼,皮肤瘘管形成3眼,眶骨(颅底、前颅窝)骨折3眼。眼眶三维重建CT检查显示眶内为低密度异物影伴周围软组织增生9眼,皮下、眶内软组织肿胀明显5眼,5眼CT检查不能完全确诊异物存在的患者进一步进行了眼眶MRI(增强)扫描,仍不能明确显示异物存在,B超检查提示有脓液样腔隙存在。对所有脓肿和瘘管形成患者的脓液、异物标本表面黏液进行真菌涂片、细菌培养联合药敏试验检查。
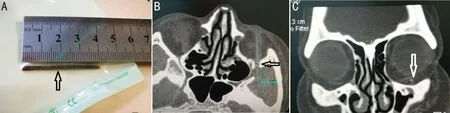
图1术中去除最细长眶内异物情况A:烧烤竹签细长40mm×1mm ;B:眼眶CT轴位,异物突破眶后下壁入窦腔内;C:眼眶CT冠状位眶内眼球下方低密度影。
1.2方法根据眼眶CT影像,5眼考虑为软质的木本杂草秸秆并受累部位较浅,手术时间较短的患者局部浸润麻醉下手术;9眼CT影像提示为硬质的树枝竹签,受累部位较深时,手术时间较长在全身麻醉下进行异物取出手术。CT显影较差、结合病史可疑为木本杂草秸秆采用原伤道扩大切口探查取出异物5眼;沿皮肤纹理切口前路开眶8眼;经皮肤切口与神经外科、口腔科协同手术取出眶内颅内异物1眼。术中为了完全取出异物需充分暴露手术野,应用脑板保护眼球及眶膈脂肪,避免眼外肌、血管及神经等重要结构术中发生二次损伤;吸引器辅助下清理异物周围组织,彻底探查取出所有可见异物,防止细小异物残留;对CT结果显示边界清楚、质地较硬异物充分暴露异物一端后尽量将异物一次性完整夹出,避免用力不当致使植物性异物取出过程中断裂残留;存在瘘管的患者,探查至瘘管深部,同时切除瘘管周围变性坏死组织;对所有异物取出后观察有腔隙存在或有严重异物周围感染有脓腔存在患者,大量庆大霉素生理盐水稀释液反复冲洗术野,确认无可见异物残留,放置引流条,可吸收缝线由深部向浅部分层缝合,术后给与预防性使用头孢呋辛钠2.25g,2次/d,疗程1wk,每日给予创口清洁换药,放置引流条者据引流情况于术后5~10d逐渐由深至浅取出引流条,术后1wk~10d酌情拆除缝线。观察术后3mo时的视力及伤口愈合情况。视力变化与入院时检查视力比较分为提高、无变化、下降;观察清创异物取出术后伤口愈合情况、有无感染扩散、伤口延迟愈合、眼球后退、眼睑畸形等。
2 结果
2.1手术效果所有患者均术中成功取出植物性异物,外伤后手术切口Ⅰ期愈合,有不同程度的伤口瘢痕形成。术中无严重并发症发生,术后连续观察至3mo时发现眼球后退并且患眼与健侧眼球突出度测量相差2mm以上者6眼,眼球运动障碍、上睑下垂、睑外翻各1眼。术后13眼视力患者自觉较外伤前无变化,视力检查结果为0.6~1.0,1眼烧烤竹签患者眼内炎玻璃体硅油填充术后视力光感。
2.2术中取出异物情况术中取出异物中杂草秸秆5眼,树枝8眼,烧烤竹签1眼。手术中取出异物数量:1枚4眼,2~4枚5眼,5枚以上5眼。异物大小:最细小的可疑昆虫翅膀小于1mm,最粗大14.4mm×15mm×5mm,最细长40mm×1mm (图1)。
2.3脓液和黏液细菌培养结果对所有患者脓肿和瘘管的脓液、异物标本表面黏液进行真菌涂片未见菌丝。细菌培养检查,细菌培养结果阳性5眼。木本杂草秸秆外伤患者4眼,外伤后存留为皮下、前部眶膈及眶脂肪包裹,阴沟杆菌1眼,假单孢菌属1眼,大肠埃希菌1眼,类白喉杆菌1眼;烧烤竹签眼球穿通伤化脓性眼内炎患者1眼为表皮葡萄球菌。
2.4典型病例介绍病例1患者,男性,26岁,醉酒后路边摔伤37h就诊,当地医院常规给予外伤清创缝合、肌注破伤风、抗感染等治疗。因眼睑肿胀加重,头疼剧烈、低热,转诊至我院。右眼最佳矫正视力0.6,查体可见眉弓下缘皮肤裂伤清创术后改变,裂口长约2.5cm,伤口处血性分泌物及结痂,眼睑肿胀明显(图2A),球结膜高度充血、水肿,眶压高,急诊眼眶CT提示右眼睑肿胀,皮下、眶内血肿或积液,眼眶上壁下积气,未提示异物影像。眼眶MRI(增强)扫描未见明确异物。眼眶CT、MRI(增强)扫描均无特征影像。眼科B超检查可探及右眶外上方软组织腔隙样不规则回声,局部突入眶内(图2B)。入院当日局部麻醉下右眼睑皮肤裂伤缝线拆除、探查联合清创缝合术,术中取出草叶秸秆(皮)样异物数十枚(图2C),异物标本及分泌物送检细菌培养为阴沟杆菌、药敏试验对庆大霉素注射液敏感。原伤道探查至伤口末端完全取出可见异物,留置引流条、分层缝合伤口,术后1d红肿明显减轻,术后抗感染治疗1wk,10d拆除缝线,伤口轻微瘢痕愈合,最佳矫正视力1.0。
病例2患者,男性,50 岁,有糖尿病史,醉酒后田间摔伤5d,伴伤口黄白色脓性分泌物3d就诊。患者在田间跌倒伤及右眼上睑皮肤,伤后当地卫生院清创缝合等常规外伤治疗。来我院就诊时右眼最佳矫正视力0.3,眶压增高,眉弓下方皮肤裂伤长约3.0cm,伤口处黄白色脓液及结痂,球结膜高度充血、水肿,结膜囊大量分泌物,眼睑肿胀、头疼剧烈。随机血糖14.2mmol/L。急诊眼眶CT提示右眼睑肿胀,眶内低密度影、球后积气(图3A),CT提示眶内异物存留。全身麻醉下行右眼眶内异物探查取出术,沿原伤道术中取出粗大葵花秸秆(图3B)一枚:11.5mm×7.0mm×18.7mm符合巨大眶内异物、数枚细小植物性渣皮,异物走行沿眶上骨壁深达眶后壁,异物标本及分泌物送检细菌培养为假单孢菌属、药敏试验对卡那霉素等多种药物敏感。术中留置烟卷式引流、分层缝合伤口。术后3d头颅和眼眶CT检查球后及其颅内无异常密度影。12d拆除皮肤伤口缝线,伤口瘢痕愈合。术后3mo有较明显的眶脂肪溶解、眼球后退,上睑与眶上缘粘连瘢痕,矫正视力0.6。
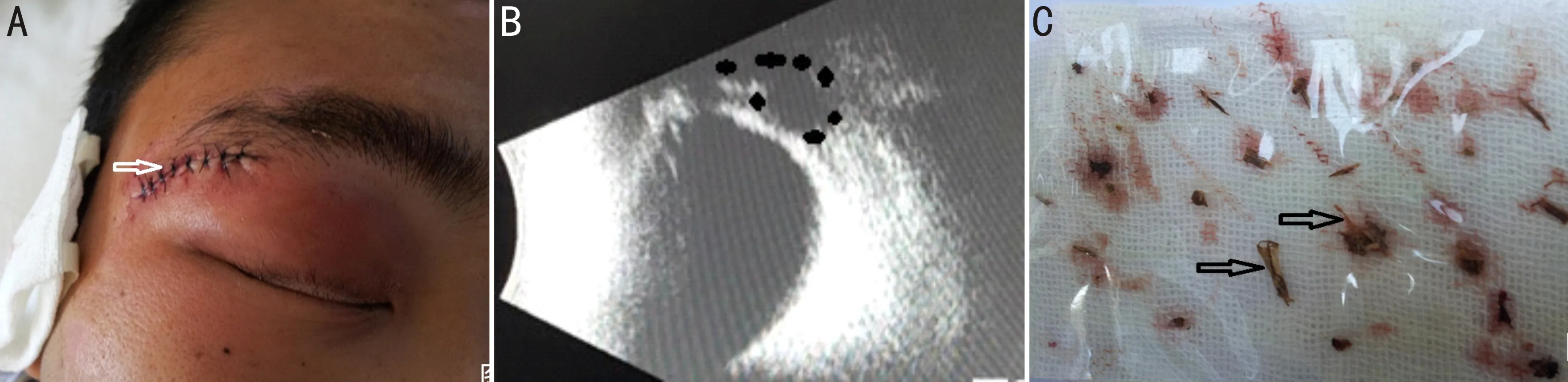
图2典型病例1患者情况A:入院时右眼外观像长约2.5cm眶缘下皮肤裂伤清创术后情况;B:眼科B超右眶外上方软组织腔隙样不规则回声,局部突入眶内;C:术中取出异物标本草叶、秸秆皮质软异物数十枚。
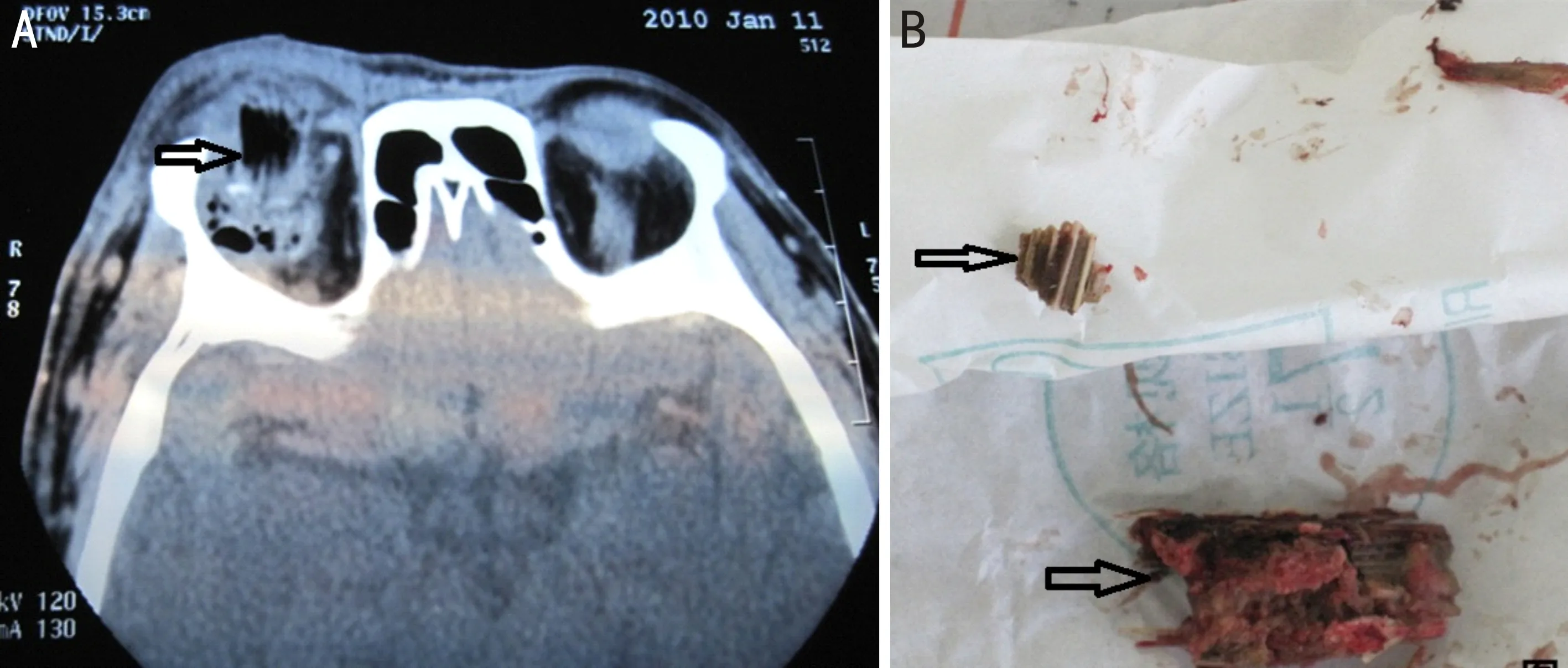
图3典型病例2患者情况A:眼眶CT扫描右眼眶上壁下低密度影并可见平行眼轴走形纹理,球后积气;B:术中取出异物标本多枚葵花秸秆异物,异物木质纹理清晰与CT显影一致,瓤芯吸附组织液、血液膨胀,术中见异物质地较脆易折断。

图4典型病例3患者情况A:眼眶CT矢状位右眼球上方眶内低密度影呈条状大小约32mm×8mm,中心连续气密影,尖端突入颅内,骨碎片游离;B:眼眶CT冠状位:眶上壁骨折,眶内上方异物;C:不同层面,调整窗宽明确显示低密度影中心连续气密影;D:术前右眼外观像眉弓下方皮肤裂伤瘢痕长约1.5cm,上睑下垂;E:术中取出异物标本为带斜面杨树枝。
病例3患者,女性,57岁,首诊于我院时明确否认外伤史,因头痛剧烈、发热,眼睑肿胀加重3d就诊。急诊科初查头颅CT发现可疑眼眶内异物,眼科会诊,追问病史患者有27d前头部外伤史。外伤当时走路玩手机不慎跌倒在绿化树丛中伤及右眼上睑皮肤,当地诊所清创包扎,伤后1wk伤口修复。外伤后24d出现眼睑肿胀加重,头疼、眼睑睁开困难,再继续观察1d后发热38.7℃,急诊来我院。右眼最佳矫正视力0.3,眶压高,右眼上睑眉弓下方皮肤裂伤瘢痕长约1.5cm,眼睑高度肿胀、上睑下垂,球结膜充血、水肿。眼眶CT平扫提示右眼睑高度肿胀,眼眶CT矢状位右眼球上方眶内低密度影呈条状大小约32mm×8mm,不同层面调整窗宽明确显示低密度影中心连续气密影,眶上壁骨折碎片突入颅内,CT报告眶内异物。右眼眶上壁骨折、右侧前颅窝骨折。全身麻醉下请神经外科会诊手术,眉弓下皮肤切口,行右眼眶内异物取出+探查+清创缝合术,术中探查并取出较大带斜面杨树枝条(图4)。取出异物后无脑脊液流出,术中剪除异物周围白色水肿组织创造新鲜创面。放置引流条,可吸收缝线由深至浅分层缝合伤口,绷带包扎,术后1wk痊愈,术后3mo时轻微眼睑皮肤瘢痕。
3 讨论
眼眶内异物伤约占眼眶外伤的1/6[1],眼眶植物性异物外伤属严重的开放性眼眶外伤,发生率较低[2],植物性异物与生产生活周围环境有关,通常为树枝、筷子、秸秆、竹子和木头等,多为自然环境中意外所致。眼眶异物可直接损伤眼球造成视力骤降,眶内异物外伤也可发生眶内严重感染、外伤后瘢痕导致眼附属器功能障碍、伤及颅内窦腔等[3]。外伤后明确有无眼眶异物:影像学检查方法有B超、CT、MRI等,或者外伤后清创术中探查。B超对眶内异物诊断的特异性较差。如果外伤后患者不能确定是否有异物甚至不能排除为金属异物的情况下,应首选CT扫描[4],MRI应视为禁忌[5]。1977年Kollarits等[6]首次CT扫描探测眶内异物,CT能够测量物质的密度,并直观显示异物与周围组织密度差异,有利于判断异物的性质;可显示异物的空间形态、在眶腔内的位置和与周围软组织的比邻关系,有助于设计手术入路;灵活调整CT的窗宽,可更加清晰地判别植物性异物的孔隙中含有大量空气,CT扫描显示为低密度影。而随着病程延长和炎症反应的加重,炎性组织液、血液渗入到异物的孔隙中,密度逐渐升高,即随时间延长而CT值发生变化。因此CT对眶内植物性异物的诊断及定位具有重要意义。术前眼眶CT检查可降低异物残留发生严重的脓肿感染和瘘管形成的风险。
植物性异物在外伤后不同时期CT上显影不同,植物性异物外伤早期在CT上识别较困难。回顾本研究患者CT检查结果与既往的报道基本一致:外伤当时就诊的急诊患者干燥的植物异物CT检查显影密度与空气和眶脂肪相等[7];外伤后异物存留周围组织炎症反应加重,组织显影密度增高,与低密度的异物形成对比,而脂肪为均匀低密度,没有高密度组织包裹。质地较硬的木质异物,可清楚的显示相应形状低密度影,中间有空芯或瓤样物的木质异物可显示气密影像。密切观察病情进展,植物性异物外伤发生严重的炎症反应后CT影像上表现为高密度影,这种低密度影向高密度影的转变可高度提示植物性异物存留并发生了化脓感染:异物周围会出现液化影像(图3)。对于难以诊断的患者,观察病灶区影像密度变化,可提供诊断治疗线索。
植物性异物携带的致病菌在眶内的存留,容易导致眶内蜂窝组织炎和窦道形成[5,8],不及时清除病损可引起眶内感染及瘘管形成[9],有发生逆行颅内感染的风险。手术及时去除异物尤为重要。本研究中患者在异物取出术中巧用脑板保护眶脂肪、眶骨骨膜和眼球等组织,避免术中眶脂肪涌动和异物对周围组织的术中损伤。并且对可见的异物逐一取出,避免已经暴露、可见异物再次埋入或随冲洗液带入深层组织。手术切除异物周围变性坏死组织,并且对有感染迹象或有窦道、瘘管形成时重建新鲜创面,术中放置引流条,可吸收缝线由深至浅分层缝合伤口。对于田间外伤眼眶CT检查未发现明确异物既往也有类似的报道[10],临床中需考虑到诸如病例1类软质木本杂草秸秆存留的可能,本组其中的5眼均在原伤道区域探查至伤口末端完全取出异物,术中所见异物较多,多为草叶、草杆等无固定形状,质软外伤后刺入组织相对较浅,术中不易一次完全取净放置引流条避免清创缝合后再次脓肿形成。对于病例2、3硬木质异物的患者,外伤后木质异物呈现特征性的影像,刺入组织深部。术前反复研究影像资料、眼部查体判断眼球运动情况,制定个体化手术方案、充分术前准备,根据异物性质、存留部位、大小以及就诊时间采取不同手术入路,异物取出后必须放置引流条。如为影像资料显示异物刺穿眶壁、上颌窦前壁或窦腔内,进入颅内,术前、术中相关科室联合会诊手术很重要。
本文所述病例有7例为酒后或者头部外伤意识障碍患者,患者病史诉述不清。病例3患者有明确外伤史,回避外伤是为了享受医保政策,这提示我们仔细查体、研究影像学资料的重要性。如果外伤已经在基层医疗单位清创缝合,因为当地条件所限,术前未进行排除异物的存在的相关检查,首次清创术未发现异物存在,术后发生伤口严重感染,上级医院首诊医师的细菌培养尤为重要,可以在异物取出术中、术后选择敏感抗生素。所有送检样本资料中,未培养出真菌,术后治疗也未应用抗真菌药物。异物取出术后无渗出液时去除引流条,伤口愈合,可有不同程度的皮肤瘢痕和眼睑畸形。
通过本组病例的回顾性分析,眶内植物性异物病程特殊,详细询问病史、术前研究伤口、影像资料制定个体化手术方案对异物的术中完整取出、降低手术难度获得最佳治疗效果十分重要。
